Схема 34. Структура гемопоэтической системы
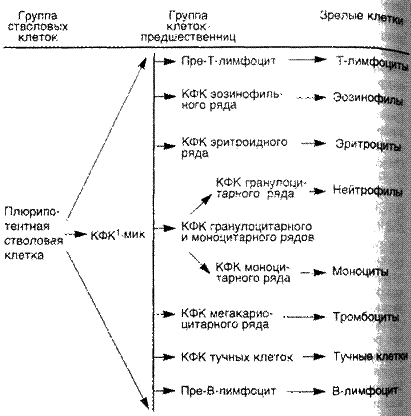
1 – Колониеформирующая клетка, син. колониеобразующая клетка (КОЕ).
Результаты работ по изучению морфологии и клеточной кинетики гемобластозов, в первую очередь лейкозов, показали, что при развитии опухолей происходит не только малигнизация на уровне стволовых и полустволовых клеток-предшественниц, но также развивается блок дифференцировки в пуле опухолевых клеток.
ЛЕЙКОЗЫ
При лейкозах опухолевая ткань первоначально разрастается на "территории" костного мозга и постепенно замещает нормальные ростки кроветворения. Механизмы этого явления мал изучены. Вероятно, речь идет не о простом механическом вытеснении, а скорее о подавлении нормальных ростков клоном лейкозных клеток с участием особых факторов и контактного торможения. В результате этого процесса у больных лейкозами закономерно развиваются различные варианты цитопений — анемия, тромбоцитопения, лимфоцитопения, гранулоцитопения, что приводит к повышенной кровоточивости, кровоизлияниям, подавлению иммунитета с присоединением инфекционных осложнений.
Метастазирование при лейкозах сопровождается появлением лейкозных инфильтратов в различных органах — печени, селезенке, лимфатических узлах и др. В органах могут развиваться изменения, обусловленные обтурацией сосудов опухолевыми клетками — инфаркты, язвенно-некротические осложнения.
Принципы классификации лейкозов.Выделяют пять основных принципов классификации: по характеру течения лейкозов; по степени дифференцировки опухолевых клеток; в соответствии с цитогенезом; на основе иммунного фенотипа опухолевых клеток; по общему числу лейкоцитов и наличию бластных клеток в периферической крови.
По характеру течения выделяют острые, протекающие менее года, и хронические, существующие длительное время.
По степени дифференцировки опухолевых клеток выделяют недифференцированные, властные и цитарные лейкозы.
При высоком блоке дифференцировки лейкозные клетки могут напоминать стволовые и властные клетки первых четырех классов клеток-предшественниц [Чертков И.Л., Воробьев А.И., 1993]. Поэтому по степени дифференцировки эти лейкозы называют властными и недифференцированными. Поскольку они протекают остро, то можно говорить, что острые лейкозы — это бластные и недифференцированные лейкозы.
При низком блоке дифференцировки лейкозные клетки напоминают процитарные и цитарные клетки-предшественницы, лейкозы протекают менее злокачественно, хронически и называются цитарными.
Цитогенетические варианты лейкозов основываются на представлениях о кроветворении (см. схему 34). Острые лейкозы по цитогенезу подразделяются на лимфобластный, миелобластный, монобластный, миеломонобластный, эритромиелобластный, мегакариобластный, недифференцированный. Иронические лейкозы представлены лейкозами миелоцитарного происхождения (хронический миелоцитарный лейкоз, хронический нейтрофильный лейкоз, хронический эозинофильный лейкоз, хронический базофильный лейкоз, миелосклероз и др.), лимфоцитарного происхождения (хронический лимфолейкоз, парапротеинемические лейкозы: миеломная болезнь, первичная макроглобулинемия Вальденстрема, болезнь тяжелых цепей Франклина; лимфоматоз кожи — болезнь Сезари и др.), моноцитарц0, го происхождения (хронический моноцитарный лейкоз, гистиоцитоз X).
Иммунный фенотип опухолевых клеток в настоящее время стало возможным проводить более точное типирование опухолевых клеток в зависимости от их иммунного фенотипа по экспрессии CD19, CD20, CD5, легких цепочек иммуноглобулинов и других антигенных маркеров.
По общему числу лейкоцитов в периферической крови и наличию лейкозных клеток выделяют лейкемические (более 50 — 80 • 109/л лейкоцитов, в том числе бластов), сублейкемические (50—80 • 109/л, в том числе бласты), лейкопенические (содержание лейкоцитов в периферической крови ниже нормы, но есть бласты), алейкемические (содержание лейкоцитов в периферической крови ниже нормы, бласты отсутствуют).
Морфологическое исследование имеет большое значение в диагностике лейкозов. Основными методами прижизненной морфологической диагностики являются исследования мазков периферической крови и биоптатов костного мозга, которые получают при трепанации гребешка подвздошной кости или пункции грудины, а также других органов.
Острые лейкозы
Различные формы острого лейкоза имеют стереотипные морфологические проявления: лейкозная инфильтрация костного мозга в виде очаговых и диффузных инфильтратов из клеток с крупными светлыми ядрами, содержащими по нескольку ядрышек. Размеры и очертания ядер, а также ширина ободка цитоплазмы могут варьировать. Бласты составляют 10—20 % костномозговых клеток. Цитогенетическую принадлежность бластов, как правило, можно выявить только с помощью специальных методов исследования — цитохимических и иммуногистохимических. Применяются реакции на пероксидазу, окраска на липиды Суданом черным, ШИК-реакция, гистоферментохимические реакции на выявление неспецифической эстеразы, хлорацетатэсте разы, кислой фосфатазы. Иммуногистохимически возможно определение маркеров В-, Т-лимфоцитов, клеток миелоидного моноцитарного рядов.
В периферической крови и в костном мозге описывается Феномен лейкемического провала ("hiatus leucemicus"), развивающийся за счет наличия только бластных и дифференцированных клеток и отсутствия промежуточных форм.
В костномозговой ткани происходят вытеснение нормальных клеток гемопоэза опухолевыми, истончение и резорбция ретикулярных волокон, нередко развивается миелофиброз. При цитостатической терапии происходит опустошение костного мозга с гибелью бластных форм, увеличивается число жировых клеток и разрастается соединительная ткань.
Лейкозные инфильтраты в виде диффузных или очаговых скоплений обнаруживаются в лимфатических узлах, селезенке и печени. Это приводит к увеличению размеров этих органов. В печени характерно развитие жировой дистрофии. В связи с лейкозной инфильтрацией слизистых оболочек полости рта и ткани миндалин появляются некротический гингивит, тонзиллит — некротическая ангина. Иногда присоединяется вторичная инфекция и развивается сепсис, приводящий больных к смерти.
В результате тромбоцитопении, повреждения печени и стенок сосудов у больных острыми лейкозами нередко возникает геморрагический синдром вплоть до развития смертельных осложнений — кровоизлияний в головной мозг и желудочно-кишечных кровотечений.
Использование активной цитостатической терапии повлияло на течение острых лейкозов, т.е. привело к индуцированному лекарственному патоморфозу. В связи с этим в настоящее время выделяют следующие клинические стадии заболевания: первая атака, ремиссия (полная или неполная), рецидив (первый, повторный).
Наибольшее значение среди острых лейкозов имеют острый лимфобластный и острый миелобластный лейкозы.
Острый лимфобластный лейкоз.Самый распространенный лейкоз в детском и юношеском возрасте. Пик заболеваемости приходится на возраст от 1 года до 6 лет. Протекает с поражением костного мозга, лимфатических узлов, селезенки, вилочковой железы, а также других органов. Центральная нервная система обычно вовлекается при рецидивах заболевания после химиотерапии. В костном мозге, периферической крови и в других органах обнаруживаются опухолевые клетки типа лимфобластов с ШИК-положительными гранулами в цитоплазме, не дающие реакций на пероксидазу, эстеразы и не содержащие липиды.
В 2/3 случаев в опухолевых клетках обнаруживаются цитогенетические нарушения в виде полиплоидии, филадельфийской хромосомы и реципрокной транслокации между хромосомами 8 и 14.
Цитогенез острого лимфобластного лейкоза связан с предшественниками Т- и В-лимфоцитов. На Т-клеточные лейкозы в гранах Европы приходится 10—15 % наблюдений. Преобладают В-клеточные лейкозы.
Руководствуясь иммунологическими фенотипами опухолевых клеток выделяют несколько форм лимфобластного лейкоза, что имеет значение для выбора терапии и прогноза. Преобладающие В-лимфобластные лейкозы представлены ранним, промежуточным и поздним вариантами, отличающимися по экспрессии пара, глобулина CD 10, поверхностного иммуноглобулина и активности терминальной диоксинуклеотидтрансферазы. Маркерами Т-лимфобластного лейкоза являются антигены CD7 и Т-рецепторов.
У детей преобладает промежуточный вариант, у взрослых —_ ранний и промежуточный. Прогноз у детей значительно лучше чем у взрослых. Выживаемость составляет соответственно 60 и 30 %. Наихудший прогноз при Т-лимфобластном лейкозе.
Острый миелобластный лейкоз.Наиболее частая форма заболевания у взрослых с относительно хорошим прогнозом — ремиссии наступают у 70—80 % больных, полные ремиссии — у 25 % больных.
Описываются наблюдения развития острого миелобластного лейкоза у людей, подвергшихся радиационному воздействию, контактирующих с бензолом (кожевенная индустрия в Турции, производство синтетических клеев и др.), принимавших цитостатические препараты, а также у страдающих наследственными заболеваниями — болезнью Дауна, анемией Фанкони, синдромом Блума.
Опухолевые клетки имеют типичные для миелобластов цитохимические маркеры: ШИК-положительную диффузно окрашенную цитоплазму, содержат липиды, пероксидазу, эстеразы. Опухолевые клетки инфильтрируют костный мозг, приобретающий макроскопически пиоидный вид, селезенку, печень, лимфатические узлы, слизистую оболочку желудочно-кишечного тракта, что сопровождается язвенно-некротическими и геморрагическими осложнениями. В 1/3 случаев лейкозные инфильтраты обнаруживаются в легких ("лейкозный пневмонит"), в 1/4 — в оболочках мозга ("лейкозный менингит"). По иммунологическим фенотипам выделяют 6 вариантов заболевания.
Больные умирают от кровоизлияний в головной мозг, желудочно-кишечных кровотечений и инфекционных осложнений. Лечение цитостатиками изменило проявления заболевания, удлинило жизнь больным.
Хронические лейкозы
Хронические лейкозы отличаются от острых цитарной дифференцировкой опухолевых клеток, более длительным стадийным течением.
Первая стадия заболеваний характеризуется присутствием одного клона опухолевых клеток, течет годами, относительно доброкачественно, хронически и называется моноклоновой, доброкачественной.
Вторая стадия обусловлена появлением вторичных опухолевых клонов, характеризуется быстрым, злокачественным течением с появлением множества бластов и называется злокачественной, поликлоновой стадией, или стадией бластного криза. 80% больных хроническими лейкозами погибают в стадии бластного криза.
Результаты цитогенетических исследований показали, что злокачественная трансформация кроветворных клеток при хронических лейкозах может происходить на очень ранних стадиях — на стадиях стволовых клеток. Цитарный характер лейкозов обусловлен низким блоком дифференцировки в опухолевых клетках.
При хронических лейкозах лейкозные инфильтраты обнаруживаются в костном мозге, где в связи с длительными течением и цитостатической терапией нередко развивается миелофиброз в печени, селезенке и лимфатических узлах, которые иногда достигают значительных размеров.
Хронические лимфоцитарные лейкозы.Эти формы лейкозов объединяются в две группы. Первая — хронический лимфолейкоз и примыкающие к нему болезнь Сезари (лимфоматоз кожи), Т-клеточный лимфоцитарный лейкоз, пролимфоцитарный лейкоз (В-клеточный), волосато-клеточный лейкоз (В-клеточный). Вторая группа — парапротеинемические лейкозы. Наибольшее значение имеет хронический лимфолейкоз.
Хронический лимфолейкоз. Встречается обычно у лиц старше 40 лет, чаще в пожилом возрасте. Мужчины болеют в два раза чаще женщин. Заболеваемость достигает 6 случаев на 100 000 населения.
Цитогенез — в 95 % случаев из ранних В-клеток. Опухолевые клетки напоминают пролимфоциты и малые лимфоциты и экспрессируют параглобулины CD 19, CD20, CD5.
В клинической картине преобладают лимфаденопатия, анемия (нередко аутоиммунная), тромбоцитопения, гранулоцитопе-ния, имеются выраженная иммунодепрессия и предрасположенность к инфекционным осложнениям. Прогноз относительно хороший, заболевание протекает длительно с высокими показателями выживаемости. Однако в финале может развиться бласт-ный криз.
Лейкозные инфильтраты диффузно поражают костный мозг, лимфатические узлы, которые могут достигать значительных Размеров, образуя мягкие или плотноватые пакеты, а также одаривать соседние органы. Селезенка резко увеличена, в отдельных случаях ее масса составляет несколько килограммов. Печень увеличена в меньшей степени.
Больные умирают обычно от инфекционных осложнений. Описаны наблюдения трансформации хронического лимфолейкоза в неходжкинские лимфомы.
Парапротеинемические лимфолейкозы в эту группу входят три заболевания — миеломная болезнь, первичная макроглобулинемия Вальденстрема и болезнь тяжелы цепей Франклина. Особенностью парапротеинемических лейк0 зов, которые также называются злокачественными иммунопролиферативными заболеваниями, является способность опухолевых клеток синтезировать однородные иммуноглобулины ила их фрагменты — парапротеины, что связано с цитогенезом опухолевых клеток. Опухолевые клетки при парапротеинемических лейкозах дифференцируются по плазмоцитарному типу, сохраняя в извращенной форме особенность плазматических клеток синтезировать иммуноглобулины.
Наибольшее значение среди парапротеинемических лейкозов имеет миеломная болезнь.
Миеломная болезнь (болезнь Рустицкого — Калера, множественная миелома, генерализованная плазмоцитома) встречается в основном у взрослых. Описаны единичные наблюдения у людей моложе 30 лет. Свое название заболевание и опухолевая клетка получили в связи с преимущественной локализацией процесса на "территории" костного мозга (миелон — костный мозг).
Выделяют несколько вариантов миеломной болезни в зависимости от характера распространения миеломных инфильтратов в костном мозге, от характера миеломных клеток и от типа синтезируемого парапротеина.
По характеру распространенности опухолевого инфильтрата в костном мозге выделяют диффузную, диффузно-узловатую, множественно-узловатую формы миеломы; по клеточному составу — плазмоцитарную, плазмобластную, полиморфно-клеточную и мелкоклеточную миелому [Струков А.И., 1959]. В зависимости от способности секретировать различные типы парапротеинов различают несколько вариантов миеломной болезни: несекретирующие, диклоновые миеломы, миелому Бенс-Джонса, G-, А-, М-миеломы. Наиболее часто встречаются G-, А-миелома, миелома Бенс-Джонса, на долю которых приходится 75, 20 и 15 % наблюдений соответственно.
Опухолевая ткань разрастается преимущественно в плоских костях (череп, ребра, таз) и в позвоночнике, инициируя в них остеолизис, остеопороз. На рентгенограмме очаги поражения имеют вид гладкостенных пробоин. Полости образуются в местах роста миеломных клеток за счет активации ими остеокластов, осуществляющих лизис и резорбцию костной ткани (пазушно рассасывание). Высказываются предположения, что в качестве активирующих остеокласты субстанций могут выступать интерлейкин-1 и бета-трансформирующий фактор роста, выделяемые миеломными клетками. Помимо костного мозга, опухолевые инфильтраты могут обнаруживаться и в других органах.
Осложнения миеломной болезни развиваются вследствие деструкции костной ткани — патологические переломы, боли в костях, а также из-за продукции парапротеинов — амилоидоз (AL-амилоидоз), парапротеинемическая кома и парапротеиноз органов.
Хронические миелоцитарные лейкозы.Группа лейкозов, содержащих опухолевые клетки типа процитарных и цитарных предшественников миелоидного ряда. В эту группу входят хронический миелоцитарный лейкоз с или без филадельфийской хромосомы, ювенильный хронический миелоцитарный лейкоз, хронический нейтрофильный лейкоз, хронический эозинофильный лейкоз, первичный миелофиброз (мегакариоцитарная дифференцировка опухолевых клеток). Разнообразие форм хронических миелоцитарных лейкозов обусловлено существованием общей клетки-предшественницы гранулоцитарного, моноцитарного, мегакариоцитарного, эозинофильного и базофильного ростков. При развитии всех этих форм злокачественная трансформация, вероятно, происходит на уровне плюрипотентной стволовой клетки миелоидного ростка, так как цитогенетические маркеры можно обнаружить во всех ветвях этого ростка.
Хронический миелолейкоз представляет наибольший практический интерес. Это нередкое заболевание, на долю которого приходится 15 % всех случаев лейкоза. В США ежегодно регистрируется 2500 новых случаев. Встречается в любом возрасте, немного чаще у лиц мужского пола. В развитии заболевания имеют значение те же этиологические факторы, что и при остром миелобластном лейкозе.
Цитогенетическим маркером заболевания является филадельфийская хромосома, свидетельствующая также и о плохом прогнозе.
Заболевание протекает в две или даже три стадии: хроническая стадия, промежуточная (выделяется клиницистами, так как требует особых терапевтических мероприятий) и бласттранс-формации.
Хроническая стадия длится 3—4 года, нередко не имеет клинических проявлений. Морфологически в эту стадию обнаруживают сплено- и гепатомегалию, анемию. В костном мозге, периферической крови, в селезенке, печени и лимфатических узлах обнаруживают увеличение про- и цитарных форм миелоидного Ростка, имеющих маркеры одного опухолевого клона.
Промежуточная стадия сопровождается нарастанием слабости, повышением температуры тела, появлением клеток с новыми цитогенетическими отклонениями, резистентных к применявшимся ранее цитостатикам, прогрессированием сплено- и гепатомегалии. Эта стадия длится несколько месяцев, но при правильно назначенном лечении может быть пролонгирована.
Стадия бласттрансформации — властного криза — заканчивается смертью больных, несмотря на проводимую терапию, в очень короткие сроки. В инфильтратах в костном мозге и во вну тренних органах, а также в периферической крови появляются бластные формы (12—25 %), опухолевые клоны с новыми цито-генетическими нарушениями.
У 10 % больных заболевание заканчивается миелофиброзом обусловленным действием цитостатиков. Другой причиной миелофиброза может быть двухростковая пролиферация клеток типа цитарных предшественников грануло- и мегакариоцитарного ростков. Последние продуцируют фактор роста тромбоцитов, активирующий фибробласты.
На аутопсии имеются характерные изменения внутренних органов: пиоидный костный мозг, значительные сплено- и гепатомегалия, умеренное увеличение лимфатических узлов.
ЛИМФОМЫ
• Лимфомы — регионарные злокачественные опухоли лимфоидной ткани. Имеют моноклоновое происхождение, что используется при их диагностике и дифференциальной диагностике с реактивными гиперпластическими процессами в лимфоидной ткани.
Диагноз лимфом устанавливается прежде всего при биопсии лимфатических узлов.
Классификация.В настоящее время используется несколько классификаций лимфом: H.Rappoport (1966), R.G.Lukes — R.D.Collins (1973—1974), R.E.A.L., кильская и ВОЗ, включающая в себя обе эти классификации.
Классификация лимфом[R.E.A.L. и кильская, 1996]
| НЕХОДЖКИНСКИЕ ЛИМФОМЫ | ХОДЖКИНСКИЕ ЛИМФОМЫ | ||
| В -лимфоцитарные | Т-лимфоцитарные | классические варианты | неклассический вариант |
| 1. Из предшественников В-лимфоцитов (бластные В-лимфомы) | 1. Из предшественников Т-лимфоцитов (бластные Т-лимфомы) | 1. Лимфоцитарный (провизорный) 2. Нодулярный склероз | С преобладанием лимфоцитов |
| 2. Из периферических В-клеток (цитарные В-лимфомы) | 2. Из периферических Т-клеток (цитарные Т-лимфомы) | 3. Смешанно-клеточный 4. С подавлением лимфоидной ткани |
Основным принципам всех основных классификаций лимфом является подразделение их на: 1) ходжкинскую и неходжкинские лимфомы; 2) В- и Т-лимфоцитарные и неклассифицируемые по цитогенезу; 3) низкой, умеренной и высокой злокачественности по степени дифференцировки опухолевых клеток.
В терминальной стадии заболеваний возможна генерализация опухолевого процесса с развитием метастазов в костном мозге — "лейкемизация лимфом".
Лимфогранулематоз (болезнь Ходжкина).В 1832 г. врач и куратор анатомического музея одной из лондонских клиник T.Hodgkin описал 6 случаев своеобразного заболевания с лимфаденопатией и необычной спленомегалией. Только в 1926 г. H.Fox из того же госпиталя изучил гистологические изменения, характерные для болезни Ходжкина.
Частота заболевания составляет до 3 случаев на 100 000 населения, т.е. 1 % всех злокачественных опухолей в развитых странах. Имеется два пика заболевания — в молодом и пожилом возрасте (в странах третьего мира страдают в основном дети).
Этиология заболевания неизвестна. Имеются указания на обнаружение у больных болезнью Ходжкина антител к вирусу Эпштейна — Барр в 35 % случаев, нередко после перенесенного ими мононуклеоза. В многоядерных опухолевых клетках Березовского — Штернберга (Рида — Штернберга) были обнаружены мембранные протеины этого вируса. Вероятно, существует и определенная наследственная предрасположенность (судя по гаплотипу HLA).
Цитогенетическая принадлежность опухолевых клеток при классических вариантах болезни Ходжкина остается спорной. Клетки Березовского — Штернберга не имеют аналога среди нормальных клеток, так как постоянно экспрессируют маркер клеток лимфоидного ряда (CD30), маркер клеток гранулоцитарного ряда (CD 15), а также маркеры Т- и В-лимфоцитов. Напротив, лимфогранулематоз с преобладанием лимфоцитов, не входящий в группу классических вариантов болезни, характеризуется наличием опухолевых клеток В-лимфоцитарной природы, экспрессирующих маркеры В-лимфоцитов, а также белок J-цепочек IgG, секретируемый В-клетками.
Опухолевая ткань при лимфогранулематозе представлена тремя клетками: большими и малыми клетками Ходжкина с одним крупным ядром, содержащим ядрышки, и многоядерной клеткой Березовского — Штернберга. На определенной стадии опухолевой прогрессии в опухолевой ткани появляются массивные скопления и пролифераты неопухолевых клеток, гематогенного и местного, гистиогенного происхождения, вероятно, за счет выделения опухолевыми клетками хемотаксических и ростовых факторов: лимфоцитов, эозинофилов, плазматических клеток, нейтрофилов, фибробластов. Характерны некроз и склероз опухолевой ткани, а также пролиферация эндотелия венул.
Классификация лимфогранулематоза основывается на распространенности опухоли и гистопатологических изменениях. Выделяют изолированный вариант с поражением одной группы лимфатических узлов (шейных, медиастинальных, забрюшинных и др.) и генерализованный с распространением процесса на несколько групп лимфатических узлов и, как правило, с вовлечением селезенки.
Макроскопически лимфатические узлы увеличены в размерах, спаиваются между собой. Селезенка также увеличена, имеет характерный красный цвет с белыми прожилками — "порфировая селезенка".
Гистопатологические варианты лимфогранулематоза подразделяются на классические и с преобладанием лимфоцитов (см. классификацию лимфом). Классические варианты представлены: 1) лимфоцитарным; 2) нодулярным (узловатым) склерозом; 3) смешанно-клеточным; 4) с подавлением лимфоидной ткани. Описанные гистопатологические варианты могут быть последовательными стадиями прогрессирования заболевания.
Прогноз зависит от количества сохранившихся лимфоцитов.
Неходжкинские лимфомы.Это группа злокачественных опухолей В- и Т-клеточного происхождения. Среди неходжкинских В-лимфом выделяют злокачественную лимфоцитарную лимфому, злокачественную лимфоплазмоцитарную лимфому, злокачественную центроцитарную (центробластную лимфому), злокачественную лимфому Беркитта, злокачественную лимфобластную лимфому и злокачественную анапластическую крупноклеточную лимфому. Диагноз этих заболеваний требует обязательного морфологического исследования биоптатов лимфатических узлов, нередко с иммуногистохимическим анализом.
Т-клеточные лимфомы встречаются значительно реже и составляют 10—15 % от всех неходжкинских лимфом. Они подразделяются на лимфобластные, лимфоцитарные и периферические — грибовидный микоз (поражение кожи и лимфатических узлов) и болезнь Сезари (лимфома кожи с лейкемизацией).
Лекция 5
АТЕРОСКЛЕРОЗ
• Атеросклероз (от греч. athere — кашица и sclerosis — уплотнение) — хроническое заболевание, возникающее в результате
нарушения липидного и белкового обмена, характеризующееся поражением артерий эластического и мышечно-эластического типа в виде очагового отложения во внутренней оболочке липи-дов и белков и реактивного разрастания соединительной ткани.
Следует отличать атеросклероз от артериосклероза, которым обозначают склероз артерий независимо от причины и механизма развития. Атеросклероз — лишь наиболее частая разновидность артериосклероза, отражающая нарушение метаболизма липидов и белков (метаболический атеросклероз). В таком толковании термин "атеросклероз" был введен в 1904 г. Маршаном и обоснован экспериментальными исследованиями Н.Н.Аничкова.
Атеросклероз широко распространен среди населения экономически развитых стран Европы и Северной Америки, в которых связанная с ним патология (ишемическая болезнь сердца, цереброваскулярные болезни и пр.) вышла на первое место среди причин смертности. Во второй половине XX века атеросклероз приобрел характер эпидемии — стал быстро распространяться в географические зоны, в которых раньше не наблюдался — Японию, Китай, некоторые африканские страны. Однако по-прежнему смертность от атеросклероза в различных странах подвержена значительным колебаниям (в Финляндии в 10 раз выше, чем в Японии), имеются страны и отдельные популяции населения, для которых атеросклероз является исключительной редкостью. Все это не позволяет рассматривать атеросклероз как фатальную неизбежность, естественное следствие жизни и старения человека. Раскрытие причин атеросклероза, механизмов его развития является важнейшей проблемой медицины.
Этиология.В настоящее время общепризнано, что атеросклероз — полиэтиологическое заболевание, связанное с влиянием различных экзогенных и эндогенных факторов, среди которых основное значение имеют наследственные, средовые и пищевые. При различных формах атеросклероза роль отдельных факторов варьирует. Так, у людей с семейными наследственными формами раннего атеросклероза на первый план выступают генетические факторы, тогда как массовое распространение атеросклероза связано главным образом с факторами среды и особенностями питания. Часто отмечается сочетание различных факто-' ров, причем некоторые присоединяются в ходе развития заболевания. Поэтому при атеросклерозе сложно разграничить этиологические и патогенетические факторы.
Эпидемиология.Массовые эпидемиологические обследования населения различных стран позволили выявить ряд факторов, влияющих на частоту атеросклероза, — факторы риска. Не подвергается сомнению значение возраста, пола и семейной предрасположенности. Среди прочих факторов основными являются: гиперлипидемия (гиперхолестеринемия), артериальная гипертензия, курение, сахарный диабет. Кроме того, прослеживается зависимость между выраженностью атеросклероза и стрессовыми ситуациями, малоподвижным образом жизни, тучностью, гиперурикемией.
Возраст. Увеличение частоты и выраженности атеросклероза с возрастом — факт неоспоримый. Это позволило некоторым исследователям придавать основное значение в развитии атеросклероза возрастным изменениям сосудистой стенки и рассматривать атеросклероз не как болезнь, а как гериатрическую проблему.
Пол. Во всех возрастных группах больных атеросклерозом преобладают мужчины. Различия становятся менее явными в постклимактерическом периоде. После 70 лет различия нивелируются.
Семейная предрасположенность. При атеросклерозе семейная предрасположенность имеет большое значение. Часто она объясняется наличием других (одного или нескольких) генетически обусловленных факторов риска — сахарного диабета, артериальной гипертензии, гиперлипидемии. Однако иногда семейная предрасположенность является единственным обнаруживаемым у больных атеросклерозом фактором риска.
Гиперлипидемия (гиперхолестеринемия). Большинством авторов гиперлипидемия признается как ведущий фактор риска. Однако в последнее время стали придавать значение не столько повышению уровня холестерина в крови, сколько нарушению соотношения между липопротеидами низкой (ЛПНП) и очень низкой плотности (ЛПОНП) — атерогенными, и липопротеидами высокой плотности (ЛПВП) — антиатерогенными. В норме это соотношение составляет 4:1 и значительно возрастает при атеросклерозе. Результаты обширных эпидемиологических исследований позволили установить, что 2/3 случаев атеросклероза обусловлены нарушением обмена ЛПНП и ЛПОНП, в V3 наблюдений развитие атеросклероза объясняют снижением уровня ЛПВП.
О значении гиперлипидемии при атеросклерозе свидетельствуют следующие факты:
▲ как правило, в популяциях с высоким содержанием холестерина в крови высока распространенность атеросклероза. Так, при повышении уровня холестерина в крови до 265 мг/л (верхняя граница нормы равна 20 мг/л) в 5 раз возрастает риск развития ишемической болезни сердца (ИБС). При снижении — результат обратный. Еще более существенны корреляции с уровнем ЛПНП;
▲ гиперлипидемия приводит к атеросклерозу вне зависимости от ее происхождения (является ли она наследственной или приоб-
ретенной, связанной с экзогенными или эндогенными причинами). Так, генетически обусловленная семейная гиперхолестеринемия приводит к развитию раннего атеросклероза с частыми клиническими проявлениями в детском возрасте. Для ряда приобретенных синдромов, сопровождающихся гиперлипидемией (нефротический синдром, гипотиреоз), также характерен выраженный атеросклероз. Имеются доказательства того, что атеросклероз часто развивается в связи с гиперхолестеринемией, обусловленной избыточным потреблением холестерина и насыщенных жирных кислот;
▲ в эксперименте атеросклероз воспроизводится при скармливании животным холестерина [холестериновая модель атеросклероза Н.Н.Аничкова (1913) положила начало биохимическому этапу в изучении атеросклероза];
▲ при анализе атеросклеротической бляшки выявляется 10-кратное по сравнению с нормальной внутренней оболочкой содержание липидов, в основном за счет линолеатов, извлекаемых из ЛПНП.
Для понимания значения гиперлипидемии при атеросклерозе необходимо представить современный взгляд на метаболизм липидов в организме (схема 35). Липиды циркулируют в крови в виде липопротеидных комплексов, которые содержат холестерин, холестеринэстеры, триглицериды, фосфолипиды и белки — апопротеины (апо). Апопротеины обеспечивают определенную структуру липопротеидной частицы, направленный транспорт липидов в организме, высокоаффинное их связывание с клеточными рецепторами — апорецепторами. Известно 13 апопротеинов, выполняющих различную функцию. Наибольшее значение имеют апоА-1, апоС-2, апоЕ, апоВ-48, апоВ-100.
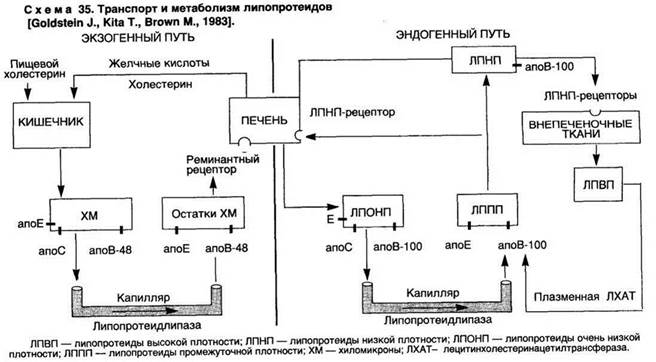
Циркулирующие липопротеиды имеют различную величину и плотность, которая определяется различным соотношением в них белков и липидов. В зависимости от плотности выделяют 5 классов липопротеидов: хиломикроны (ХМ), липопротеиды очень низкой плотности (ЛПОНП), липопротеиды промежуточной плотности (ЛППП), липопротеиды низкой плотности (ЛПНП) и липопротеиды высокой плотности (ЛПВП).
1. ХМ — наиболее крупные частицы. Образуются в энтероцитах тонкой кишки. Содержат преимущественно экзогенные (пищевые) триглицериды, небольшое количество холестерина и апо-48 (основной апопротеин, осуществляющий транспорт экзогенных липидов из кишки в кровь), а также апоЕ, апоС.
2. ЛПОНП состоят преимущественно из триглицеридов и холестерина (содержат 10—15 % циркулирующего холестерина), содержат апоЕ, апоС и апоВ-100. Осуществляют транспорт липидов, которые синтезируются в печени.
3. ЛППП образуются из ЛПОНП, состоят примерно из равного количества холестерина (преимущественно эфиров) и триглицеридов, а также апоВ-100 и апоЕ.
4. ЛПНП состоят преимущественно из эфиров холестерина и апоВ-100. Переносят около 70 % циркулирующего холестерина. Отмечается наиболее выраженная корреляция с атеросклерозом. Еще большей атерогенностью обладают модифицированные ЛПНП — оксилированные, ацетилированные, а также липопротеид-а (образующийся при приеме богатой холестерином пищи), и комплексы ЛПНП с иммуноглобулинами, образующиеся при гиперлипидемии.
5. ЛПВП — самые мелкие частицы, содержат 20—25 % циркулирующего холестерина в виде его эфиров с ненасыщенными жирными кислотами, фосфолипиды и апоА (ключевой апопротеин ЛПВП), апоС и апоЕ. Осуществляют "откачку" излишков холестерина из клеток в виде эфиров и передачу его на ЛППП. Кроме того, в печеночных клетках ЛПВП стимулируют выведение холестерина в виде желчных кислот.
Экзогенный и эндогенный холестерины транспортируются различными путями. Пищевые триглицериды и холестерин в энтероцитах тонкой кишки собираются в ХМ, содержащие апоВ-48. В крови из ХМ под воздействием липопротеидлипазы эндотелия сосудов (фермент активируется под воздействием апоС) освобождаются жирные кислоты и глицерин, которые поступают в жировые и мышечные клетки, где окисляются или вновь включаются в синтез триглицеридов. Остатки ХМ (ремнанты) прикрепляются к апоЕ-рецепторам печеночных клеток, подвергаются эндоцитозу и затем разрушаются в лизосомах. Таким образом, экзогенные триглицериды утилизируются в жировой и мышечной ткани, а экзогенный холестерин переносится в печень, где синтезируются ЛПОНП, содержащие триглицериды и холестерин, а также апоЕ, апоС, но вместо азоВ-48 — апоВ-100. В крови под воздействием липопротеидлипазы ЛПОНП превращаются в короткоживущие ЛППП (в крови здоровых людей они не обнаруживаются), часть из которых захватывается апоВ, Е-рецепторами печеночных клеток. Большая часть ЛППП после обогащения эфирами холестерина, образующимися под воздействием плазменной лецитинхолестеринацетилтрансферазы (ЛХАТ) на ЛПВП (активация фермента происходит под действием апоА-2 — основного апопротеина ЛПВП), превращаются в ЛПНП, которые состоят из эфиров холестерина и одного апопротеина — апоВ-100. ЛПНП являются основными поставщиками эндогенного холестерина в клетки.
Существует два пути доставки эндогенного холестерина в клетки: ЛПНП-рецепторный регулируемый и вне ЛПНП-рецепторный нерегулируемый эндоцитоз:
