Фибрилляция (мерцание) и трепетание предсердий
Мерцание и трепетание предсердий - нарушения ритма, которые нередко трансформируются друг в друга у одного и того же больного. Чаще встречается фибрилляция предсердий (ФП) или мерцательная аритмия, которая может быть пароксизмальной или хронической. По распространенности и частоте возникновения ФП уступает только экстрасистолии, занимая первое место среди аритмий, требующих госпитализации и лечения в условиях стационара.
Фибрилляция - частое (до 400-700 в минуту), беспорядочное, хаотичное возбуждение и сокращение отдельных групп мышечных волокон предсердий. При трепетании предсердий (ТП) последние возбуждаются и сокращаются также с большой частотой (около 300 в минуту), но сохраняется правильный предсердный ритм. В обоих случаях АВ-узел не может “пропустить” к желудочкам столь большое количество предсердных импульсов, так как часть их достигает АВ-узла, когда тот находится в состоянии рефрактерности. Поэтому при ФП наблюдается неправильный хаотичный желудочковый ритм (“абсолютная аритмия желудочков”), причем число сокращений желудочков зависит от продолжительности эффективного рефрактерного периода АВ-соединения.
При брадисистолической форме ФП число желудочковых сокращений меньше 60 в минуту; при нормосистолической - от 60 до 100 в минуту; при тахисистолической форме - от 100 до 200 в минуту. При ТП к желудочкам проводится обычно каждый второй (2 : 1) или каждый третий (3 : 1) предсердный импульс. Функциональная АВ-блокада, развивающаяся при ТП, предотвращает слишком частую и неэффективную работу желудочков. Если частота регулярных возбуждений предсердий составляет 300 в минуту, то при соотношении 2 : 1 ритм желудочков - только 150 в минуту. В основе ТП лежит ритмичная циркуляция круговой волны возбуждения (macro-re-entry) в предсердиях вокруг кольца трехстворчатого клапана или у основания ПП, между трикуспидальным клапаном и устьем полых вен. В основе формирования ФП лежит образование множества петель micro-re-entry в предсердиях, причем основное их количество образуется в ЛП.
Мерцательная аритмия возникает преимущественно у больных с органическими изменениями миокарда предсердий, в первую очередь, левого предсердия при остром ИМ, постинфарктном кардиосклерозе, хронической форме ИБС. В перечень заболеваний, при которых возникает ФП, входят: ожирение; сахарный диабет; артериальные гипертензии; алкогольная интоксикация; пролапс митрального клапана; гипокалиемия; застойная СН; ГКМП; ДКМП; дисгормональные вторичные заболевания сердца; “вагусные” варианты пароксизмальной ФП у лиц с патологией желудочно-кишечного тракта, грыжами пищеводного отверстия диафрагмы, язвенной болезнью желудка, хроническими запорами; гиперадренергические варианты ФП, возникающие при физическом и психоэмоциональном напряжении у лиц с повышенной активностью САС.
В таблице 68 представлены дифференциально-диагностические признаки “вагусных” и гиперадренергических пароксизмов ФПР. Риск возникновения пароксизмов фибрилляции или трепетания предсердий возрастает при расширении предсердий; наличии межпредсердных и внутрипредсердных блокад; частой стимуляции предсердий; ишемии и дистрофии миокарда предсердий; повышении тонуса блуждающего нерва; повышении тонуса САС. Поскольку при ФП и ТП не происходит одномоментного сокращения предсердий, на 15-25% снижается эффективность диастолического наполнения желудочков, что ведет к уменьшению сердечного выброса, возрастанию КДД в желудочках и повышению риска застойных явлений.
Таблица 68. Диагностические признаки вариантов пароксизмальной ФП
| Признаки | “Вагусный” вариант | “Гиперадренергический” вариант |
| Пол | Чаще мужчины | Чаще женщины |
| Возраст | Чаще средний | Чаще молодой |
| Условия возникновения приступа | Ночью, в покое, после еды | Утром, днем, во время физической нагрузки или психоэмоционального напряжения |
ЭКГ-признаками ТП: 1. Наличие на ЭКГ частых (до 200-400 в минуту), регулярных, похожих друг на друга предсердных волн F, имеющих характерную пилообразную форму (отведения II, III, aVF, V1, V2). 2. Сохраняется правильный, регулярный желудочковый ритм с одинаковыми интервалами F-F. 3. Наличие нормальных, неизмененных желудочковых комплексов, каждому из которых предшествует определенное количество предсердных волн F (2 : 1; 3 : 1; 4 : 1).
ЭКГ-признаки ФП: 1. Отсутствие во всех ЭКГ-отведениях зубца Р. 2. Наличие на протяжении всего сердечного цикла беспорядочных мелких волн f, имеющих различную форму и амплитуду. Волны f лучше регистрируются в отведениях V1, V2, II, III и aVF. 3. Нерегулярность желудочковых комплексов QRS - неправильный желудочковый ритм (различные по продолжительности интервалы R–R). 4. Наличие комплексов QRS, имеющих в большинстве случаев нормальный неизмененный вид без деформации и уширения. В зависимости от величины волны f различают крупно- и мелковолнистую формы ФП.
При крупноволнистой форме амплитуда волн f превышает 0,5 мм, а их частота обычно не превышает 350–400 в минуту. Эти волны хорошо распознаются на ЭКГ. Крупноволнистая форма ФП часто встречается у больных тиреотоксикозом, митральным стенозом и при некоторых других патологических состояниях. При мелковолнистой форме ФП частота волн f достигает 600–700 в минуту, а их амплитуда меньше 0,5 мм. Иногда волны f вообще не видны на ЭКГ ни в одном из электрокардиографических отведений. Такая форма мерцательной аритмии нередко наблюдается у пожилых людей, страдающих ИБС, острым ИМ, атеросклеротическим кардиосклерозом.
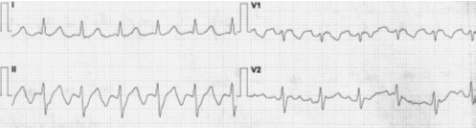
Рисунок 27. Мерцание предсердий (крупноволновая форма) (М.А. Качковский)
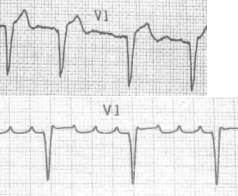
Рисунок 28. Мерцание предсердий Рисунок 29. Трепетание предсердий (мелковолновая форма)
ЖЕЛУДОЧКОВЫЕ АРИТМИИ
Часто встречаются в клинической практике и требуют тщательного обследования пациентов для определения индивидуального прогноза этих аритмий и возможного риска фибрилляции желудочков (ФЖ) и внезапной сердечной смерти. К частым желудочковым аритмиям относятся: желудочковая экстрасистолия (ЖЭ); желудочковая тахикардия (ЖТ); фибрилляция желудочков (ФЖ); ускоренный идиовентрикулярный ритм.
Желудочковая экстрасистолия
Желудочковая экстрасистолия (ЖЭ) - это преждевременное возбуждение сердца, возникающее под влиянием импульсов, исходящих из различных участков проводящей системы желудочков. Одиночные мономорфные ЖЭ могут возникать в результате как формирования повторного входа волны возбуждения (re-entry), так и функционирования механизма постдеполяризаций. Повторяющаяся эктопическая активность в виде нескольких следующих друг за другом ЖЭ обычно обусловлена механизмом re-entry. Источником ЖЭ в большинстве случаев являются разветвления пучка Гиса и волокна Пуркинье. При ЖЭ изменяется последовательность реполяризации, наблюдается смещение сегмента RS–Т выше или ниже изолинии, формирование асимметричного отрицательного или положительного зубца Т. Смещение RS–Т и полярность зубца Т дискордантны основному зубцу желудочкового комплекса, направлены в сторону, противоположную этому зубцу.
Важным признаком ЖЭ является отсутствие перед экстрасистолическим комплексом QRS зубца Р, а также наличие полной компенсаторной паузы. При ЖЭ обычно не происходит “разрядки” СА-узла, поскольку эктопический импульс, возникающий в желудочках не может ретроградно пройти через АВ-узел и достичь предсердий и СА-узла. В этом случае очередной синусовый импульс беспрепятственно возбуждает предсердия, проходит по АВ-узлу, но в большинстве случаев не может вызвать очередной деполяризации желудочков, так как после ЖЭ они находятся еще в состоянии рефрактерности. При левожелудочковой ЭС происходит увеличение интервала внутреннего отклонения в правых грудных отведениях V1 и V2 (больше 0,03 с), а при правожелудочковых ЭС - в левых грудных отведениях V5 и V6 (больше 0,05 с).
Для оценки прогностической значимости ЖЭ В. Lown и М. Wolf (1971) была предложена система градаций. По результатам суточного мониторирования ЭКГ по Холтеру различают 6 классов ЖЭ: 0 класс - отсутствие ЖЭ за 24 ч мониторного наблюдения; 1 класс - регистрируется менее 30 ЖЭ за любой час мониторирования; 2 класс - регистрируется более 30 ЖЭ за любой час мониторирования; 3 класс - регистрируются полиморфные ЖЭ; 4а класс - мономорфные парные ЖЭ; 4б класс - полиморфные парные ЖЭ; 5 класс - регистрируются 3 и более подряд ЖЭ в пределах не более 30 с . ЖЭ 2–5 класса ассоциируются с большим риском фибрилляции желудочков (ФЖ) и внезапной сердечной смерти.
У 65-70% здоровых людей регистрируются отдельные, мономорфные изолированные ЖЭ относящиеся к 1-му классу по классификации В. Lown и М. Wolf, не сопровождаются клиническими и эхокардиографическими признаками органической патологии сердца. Поэтому они получили название “функциональные ЖЭ”. Функциональные ЖЭ регистрируются у больных с нарушениями гормонального профиля, шейным остеохондрозом, НЦД, при употреблении эуфиллина, глюкокортикоидов, антидепрессантов, диуретиков, у ваготоников. У лиц с повышенной активностью парасимпатической нервной системы ЖЭ исчезают на фоне физической нагрузки.
Органические ЖЭ характеризуются серьезным прогнозом, возникают у пациентов с ИБС, ИМ, постинфарктным кардиосклерозом, АГ, пороками сердца, ПМК, миокардитом, перикардитом, ДКМП, ГКМП, ХСН. Чаще регистрируют политопные, полиморфные, парные ЖЭ и даже короткие эпизоды (“пробежки”) неустойчивой ЖТ. Наличие “органической” экстрасистолии не исключает определенную роль нейрогормональных нарушений в возникновении аритмии. Пациентам, у которых выявлены органические ЖЭ, проводят: биохимический анализ крови (К+, Мg2+ и другие параметры); суточное мониторирование ЭКГ по Холтеру; ЭхоКГ с определением ФВ, диастолической дисфункции; исследование вариабельности сердечного ритма. Эти исследования позволяют оценить возможный риск возникновения ФЖ и внезапной сердечной смерти, определить тактику лечения пациентов.
Желудочковая тахикардия
Желудочковая тахикардия (ЖТ) - это внезапно начинающийся и так же внезапно заканчивающийся приступ учащения желудочковых сокращений до 150–180 уд. (реже - более 200 уд. или в пределах 100–120 уд. в минуту), обычно при сохранении правильного регулярного сердечного ритма). Механизмы пароксизмов ЖТ: повторный вход волны возбуждения (re-entry), локализующийся в проводящей системе или рабочем миокарде желудочков; эктопический очаг повышенного автоматизма; эктопический очаг триггерной активности.
В большинстве случаев у взрослых ЖТ развиваются по механизму re-entry, являются реципрокными. Для реципрокных ЖТ свойственно внезапное острое начало сразу после ЖЭ, индуцирующей начало приступа. Очаговые автоматические ЖТ не индуцируются экстрасистолами и нередко развиваются на фоне учащения сердечных сокращений, вызванного физической нагрузкой и увеличением содержания катехоламинутуов. Триггерные ЖТ также возникают после ЖЭ или учащения сердечного ритма. Для автоматической и триггерной ЖТ характерна тахикардия с постепенным достижением частоты ритма, при котором сохраняется устойчивая ЖТ.
Возникает у лиц с кардиальной патологией (острый ИМ, постинфарктная аневризма, ДКМП, ГКМП, аритмогенная дисплазия ПЖ, пороки сердца, ПМК, дигиталисная интоксикация). В 85% случаев ЖТ развивается у больных ИБС, причем у мужчин в 2 раза чаще, чем у женщин. ЭКГ-признаки: 1. Внезапно начинающийся и так же внезапно заканчивающийся приступ учащения сердечных сокращений до 140–150 ударов в минуту (реже - более 200 или в пределах 100–120 ударов в минуту) при сохранении правильного ритма. 2. Деформация и расширение комплекса QRS более 0,12 с с дискордантным расположением сегмента RS–T и зубца T. 3. Наличие АВ-диссоциации - полного разобщения частого ритма желудочков (комплексов QRS) и нормального синусового ритма предсердий (зубцов Р).
Дифференциальная диагностика ЖТ и суправентрикулярной ПТ с широкими комплексами QRS имеет первостепенное значение, поскольку лечение этих двух нарушений ритма основано на разных принципах, и прогноз ЖТ гораздо более серьезен, чем наджелудочковой ПТ. Надежным признаком той или иной формы ПТ является наличие ЖТ или отсутствие АВ-диссоциации с периодическими “захватами” желудочков. Это в большинстве случаев требует внутрисердечной или чреспищеводной регистрации зубцов Р ЭКГ. Однако уже при обычном клиническом обследовании больного с пароксизмальной тахикардией, при осмотре вен шеи и аускультации сердца, можно выявить признаки, характерные для каждого вида ПТ. При наджелудочковой тахикардии с АВ-проведением 1:1 наблюдается совпадение частоты артериального и венного пульса. Причем пульсация шейных вен однотипна и носит характер отрицательного венного пульса, а громкость I тона остается одинаковой в разных сердечных циклах. Лишь при предсердной форме наджелудочковой ПТ наблюдается эпизодическое выпадение артериального пульса, связанное с преходящей АВ-блокадой II степени.
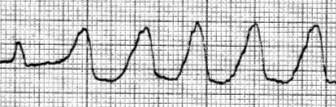
Рисунок 30. Желудочковая тахикардия (М.А. Качковский)
Различают три клинических варианта ЖТ: 1. Пароксизмальные неустойчивые ЖТ характеризуются появлением трех и более подряд эктопических комплексов QRS, регистрирующихся при мониторной записи ЭКГ в пределах не более 30 с . Такие пароксизмы повышают риск ФЖ и внезапной сердечной смерти. 2. Пароксизмальные устойчивые ЖТ, продолжающиеся более 30 с. Характеризуется высоким риском внезапной сердечной смерти и значительными изменениями гемодинамики. 3. Хроническая или непрерывно рецидивирующая ЖТ - длительно повторяющиеся относительно короткие тахикардитические “пробежки”, которые отделяются друг от друга одним или несколькими синусовыми комплексами. Этот вариант ЖТ увеличивает риск внезапной сердечной смерти и приводит к постепенному нарастанию гемодинамических нарушений.
Полиморфная желудочковая тахикардия типа “пируэт”
Особой формой пароксизмальной ЖТ является полиморфная ЖТ (пируэт - torsade de pointes), которая характеризуется нестабильной, постоянно меняющейся формой комплекса QRS и развивается на фоне удлиненного интервала Q–T. Полагают, что в основе двунаправленной веретенообразной ЖТ лежит значительное удлинение интервала Q–T, которое сопровождается замедлением и асинхронизмом процесса реполяризации в миокарде желудочков, что и создает условия для возникновения повторного входа волны возбуждения (re-entry) или появления очагов триггерной активности. В ряде случаев двунаправленная ЖТ может развиваться на фоне нормальной продолжительности интервала Q–T.
Наиболее характерным для ЖТ типа “пируэт” является постоянное изменение амплитуды и полярности желудочковых тахикардитических комплексов: положительные комплексы QRS могут быстро трансформироваться вотрицательные и наоборот. Данный тип ЖТ вызывается существованием как минутуимум двух независимых, но взаимодействующих друг с другом кругов re-entry или нескольких очагов триггерной активности. Существуют врожденные и приобретенные формы ЖТ типа “пируэт”.
По наследству передается морфологический субстрат данной ЖТ - синдром удлиненного интервала Q–Т, который в части случаев (при аутосомно-рецессивном типе наследования) сочетается с врожденной глухотой. Приобретенная форма встречается значительно чаще, чем наследственная. Развивается на фоне удлиненного интервала Q–Т и выраженного асинхронизма реполяризации желудочков.
ЭКГ-признаки ЖТ: 1. Частота желудочкового ритма составляет 150–250 в минуту, ритм неправильный с колебаниями интервалов R–R в пределах 0,2–0,3 с. 2. Комплексы QRS большой амплитуды, их продолжительность превышает 0,12 с. 3. Амплитуда и полярность желудочковых комплексов меняется в течение короткого времени. 4. В случаях, когда на ЭКГ регистрируются зубцы Р, можно наблюдать разобщение предсердного и желудочкового ритма (АВ–диссоциaция). 5. Пароксизм ЖТ обычно длится несколько секунд, прекращаясь самопроизвольно, но имеется выраженная склонность к многократному рецидивированию приступов. 6. Приступы ЖТ провоцируются ЖЭ. 7. Вне приступа ЖТ на ЭКГ регистрируется значительное удлинение интервала Q–Т. Поскольку продолжительность каждого приступа ЖТ типа “пируэт” невелика, диагноз чаще устанавливается на основании результатов холтеровского мониторирования и оценки продолжительности интервала Q–Т в межприступный период.
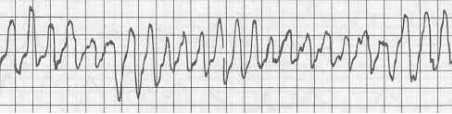
Рисунок 31. Желудочковая тахикардия типа «пируэт» (М.А. Качковский)
Трепетание и фибрилляция желудочков
Трепетание желудочков (ТЖ) – это частое (200-300 в минуту) и ритмичное их возбуждение и сокращение. Фибрилляция (мерцание) желудочков (ФЖ) - столь же частое (200–500 в минуту), но беспорядочное, нерегулярное возбуждение и сокращение отдельных мышечных волокон, ведущее к прекращению систолы желудочков (асистолии желудочков). Основные ЭКГ-признаки: 1. При трепетании желудочков - частые (200–300 в минуту) регулярные и одинаковые по форме и амплитуде волны трепетания, напоминутуающие синусоидальную кривую. 2. При фибрилляции (мерцании) желудочков - частые (200–500 в минуту), но нерегулярные беспорядочные волны, отличающиеся друг от друга различной формой и амплитудой.
Основным механизмом ТЖ является быстрое и ритмичное круговое движение волны возбуждения по миокарду желудочков (re-entry) по периметру инфарцированной зоны или участка аневризмы ЛЖ. В основе ФЖ лежит возникновение множественных беспорядочных волн micro-re-entry, образующихся в результате выраженной электрической негомогенности миокарда желудочков. Причинами ТЖ и ФЖ являются тяжелые органические поражения миокарда желудочков (острый ИМ, хроническая ИБС, постинфарктный кардиосклероз, гипертоническое сердце, миокардиты, кардиомиопатии, аортальные пороки сердца).
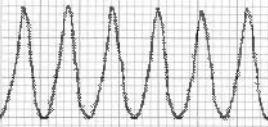
Рисунок 32. Трепетание желудочков (М.А. Качковский)
Различают первичную и вторичную ФЖ. Первичная фибрилляция связана с остро развивающейся электрической нестабильностью миокарда у больных, не имеющих фатальных нарушений кровообращения, выраженной сердечной недостаточности, кардиогенного шока. Причинами первичной ФЖ могут быть острая коронарная недостаточность (ИМ, нестабильная стенокардия), реперфузия миокарда после эффективной реваскуляризации сердечной мышцы, хирургические манипуляции на сердце.
Первичная ФЖ в большинстве случаев успешно устраняется с помощью электрической кардиоверсии, хотя в последующем у больных сохраняется высокий риск рецидивов ФЖ. Вторичная ФЖ является механизмом смерти больных с тяжелой органической патологией: кардиогенным шоком, ХСН, постинфарктным кардиосклерозом, ДКМП, пороками сердца. Вторичная ФЖ обычно очень плохо поддается лечению и в большинстве случаев заканчивается смертью больного.
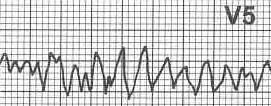
Рисунок 33. Фибрилляция желудочков (М.А. Качковский)
Спровоцировать возникновение ФЖ могут выраженная ишемия миокарда (ИМ, нестабильная стенокардия, реперфузия миокарда после успешной реваскуляризации, вазоспастическая стенокардия Принцметала), аневризма ЛЖ, кардиомегалия любого генеза, ХСН и острая сердечная недостаточность, выраженная гипокалиемия, высокий уровень катехоламинутуов в крови, закрытые травмы сердца или воздействие на организм электрического тока высокого напряжения, хирургические операции и манипуляции на сердце.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Современные способы лечения аритмий включают фармакологические (применение антиаритмических ЛС), электрические, хирургические, физические. В клинической практике у 4/5 больных с аритмиями используется фармакологический подход к лечению. Все лекарственные средства, используемые в клинике при лечении нарушений сердечного ритма, замедляют проводимость или/и угнетают автоматизм.
