Трепетание предсердий (ТП) и мерцание/фибрилляция предсердий (ФП) представляют собой наджелудочковые тахиаритмии, характеризующиеся наиболее высокой частотой ритма предсердий. В основе возникновения ТП и ФП лежат схожие этиологические факторы и патогенетические механизмы, в связи с чем эти аритмии нередко переходят одна в другую. Встречающийся в клинической практике термин «мерцание-трепетание предсердий» неправомочен. При сочетании ФП и ТП в диагнозе необходимо отдельно указывать обе формы аритмии.
Трепетание предсердий
1.4.1.1. Эпидемиология, этиология, факторы риска
Трепетание предсердий (ТП) диагностируется приблизительно в 7-10% случаев всех суправентрикулярных тахиаритмий., У мужчин оно обнаруживается примерно в 4-5 раз чаще, чем у женщин. С возрастом частота возникновения трепетания предсердий увеличивается. Большинство пациентов с ТП имеют те или иные заболевания сердечно-сосудистой системы. У относительно здоровых людей ТП практически не встречается. Этиологические факторы риска возникновения трепетания предсердий описаны в разделе «Предсердная тахикардия».
1.4.1.2. Определение и классификация
Трепетание предсердий (ТП) относится к предсердным тахикардиям, обусловленным циркуляцией волны возбуждения по топографически обширному контуру (т.н. «макро-реэнтри»), как правило, вокруг крупных анатомических структур в правом или левом предсердии. В зависимости от топографии макро-реэнтри аритмии выделяют два основных вида ТП:
· типичное или «истмус-зависимое» ТП,
· атипичное ТП.
При типичном ТП циркуляция импульса происходит вокруг трикуспидального клапана (рис. 13). Характерной особенностью данного типа ТП является обязательное повторное прохождение волны возбуждения по так называемому «кавотрикуспидальному истмусу» (КТИ) - области правого предсердия между местом впадения в него нижней полой вены и фиброзным кольцом трикуспидального клапана, что послужило основанием называть типичное ТП «истмус-зависимым». В зависимости от направления движения импульса типичное ТП подразделяется на два варианта:
- «частый» вариант-типичное ТП с направлением движения импульсов вокруг трикуспидального клапана против часовой стрелки (при взгляде из правого желудочка) (см. рис. 13-А);
- при «редком» вариантетипичного ТП волна возбуждения распространяется в направлении обратном таковому при «частом» варианте – т.е. по часовой стрелке (см. рис. 13-Б).
К атипичному или «истмус-независимому» ТП относятся все остальные виды предсердного макро-re-entry, не включающие в состав цепи повторного входа возбуждения область кавотрикуспидального истмуса. Примерами атипичного ТП являются циркуляция электрических импульсов вокруг митрального клапана, лёгочных вен и рубцов в предсердиях
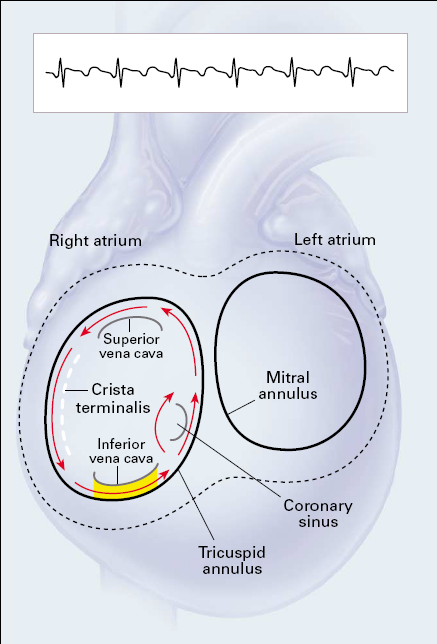

Рис. 13. Схемы циркуляции возбуждения в правом предсердии при типичном трепетании предсердий.
А. Частый вариант «против часовой стрелки», Б. Редкий вариант «по часовой стрелке».
Обозначения: ВПВ – верхняя полая вена, НПВ – нижняя полая вена, ПП - правое предсердие, ТК – трикуспидальный клапан, КТИ – кавотрикуспидальный истмус, МК – митральный клапан, ЛП – левое предсердие.
.Из-за высокой частоты предсердной импульсации, которая, как правило, превышает уровень “точки Венкебаха“ АВ-узла, ТП практически всегда протекает с АВ-блокадой II степени и определённой, нередко меняющейся кратностью предсердно-желудочкового проведения. При постоянной кратности АВ-проведения говорят о правильной форме ТП (рис. 14), при непостоянной кратности – о неправильнойформе ТП (рис. 15).
В зависимости от частоты ритма желудочков выделяют:
- нормосистолический вариант ТП (средняя частота в диапазоне от 60 до 100 в минуту),
- брадисистолический вариант ТП (частота менее 60 в минуту) и
- тахисистолический варианты ТП (частота более 100 в минуту).
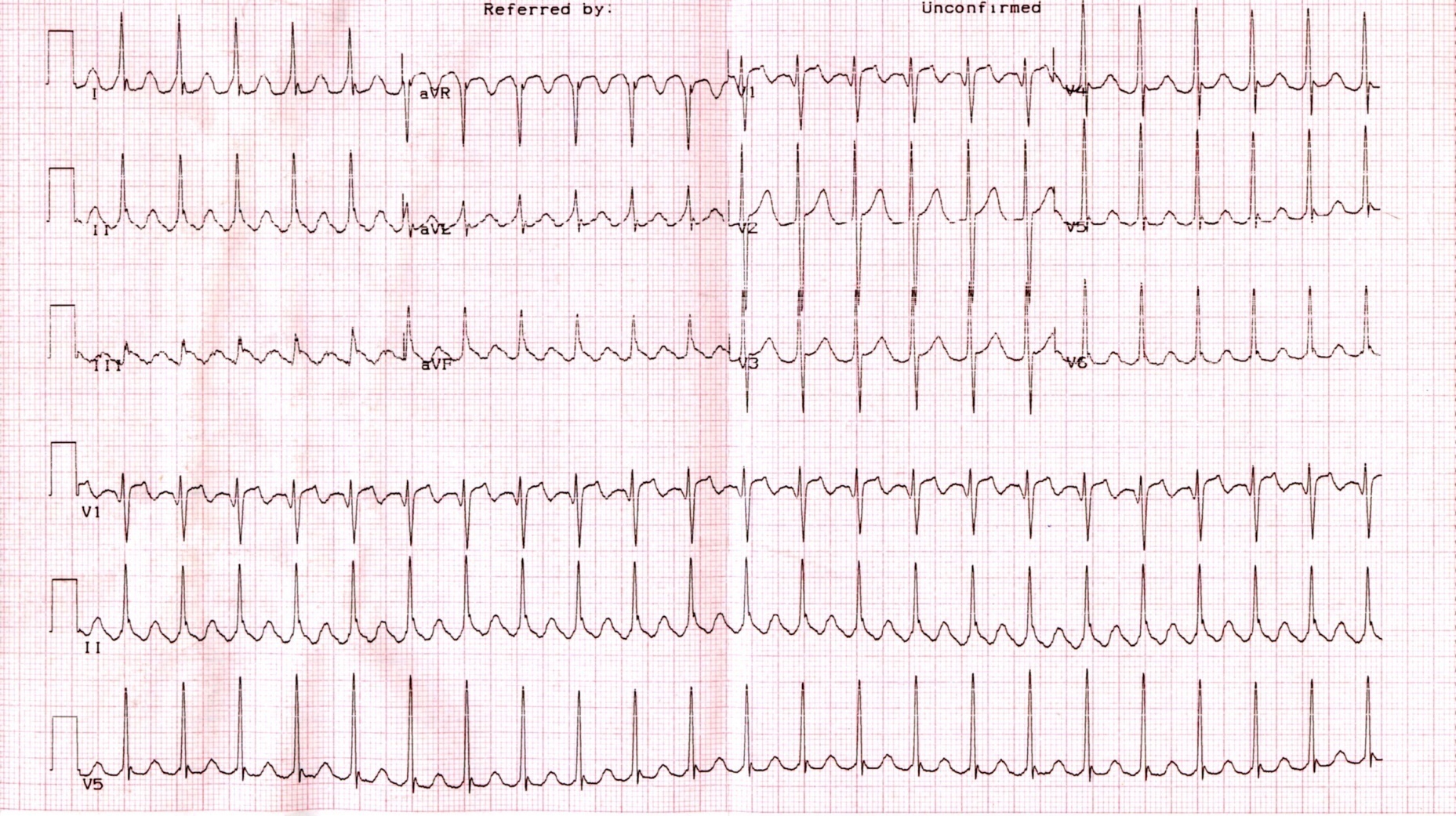
Рис. 14. Правильная форма трепетания предсердий (ТП) с частотой предсердной импульсации (волн F) 280 в минуту и проведением на желудочки 2:1. Типичное истмус-зависимое ТП (редкий вариант «по часовой стрелке»).
1.4.1.3. Патогенез
Возникновения ТП является следствием нарушения процессов проведения электрического возбуждения по миокарду правого или левого предсердия, вызванного различными патологическими процессами, что создает возможность стойкой циркуляции электрического импульса по большой петле повторного входа возбуждения (макро-реэнтри). Критическими компонентами цепи макро-реэнтри ТП являются наличие протяжённого анатомического барьера, вокруг которого возможна циркуляция импульсов, а также зоны замедленного проведения в одном или нескольких участков этой цепи, позволяющей фронту волны возбуждения замедлять ход и не наталкиваться на рефрактерный участок предсердий, следующей за хвостовой частью волны ре-энтри.
1.4.1.4. Диагностика, дифференциальная диагностика
На ЭКГ трепетание предсердий представляет собой правильный высокоамплитудный предсердный ритм с высокой частотой (обычно от 250 до 400 в минуту) и отсутствием чёткой изоэлектрической линии между предсердными комплексами (волнами F) хотя бы в одном ЭКГ- отведении.
Ведущим электрокардиографическим признаком типичного ТП являются “пилообразные” предсердные волны «F» с наибольшей амплитудой в отведениях II, III и aVF, а также с отсутствием изолинии между ними в этих или других отведениях ЭКГ. Важно отметить, что при частом варианте циркуляции импульсов вокруг трикуспидального клапана - по направлению «против часовой стрелки», волны F в отведениях II, III avF - отрицательные (рис. 15), при редком варианте циркуляции импульса в направлении «по часовой стрелке» – они положительные в этих же ЭКГ отведениях (рис. 14).
Атипичное ТПобычно представляет собой волнообразную, реже - пилообразную предсердную активность, отличающуюся по своей ЭКГ-морфологии от типичного ТП (рис. 16). В некоторых случаях атипичного ТП дискретные волны F могут вообще отсутствовать на стандартной ЭКГ, для точной диагностики типа ТП требуется проведение чреспищеводного или внутрисердечного ЭФИ.
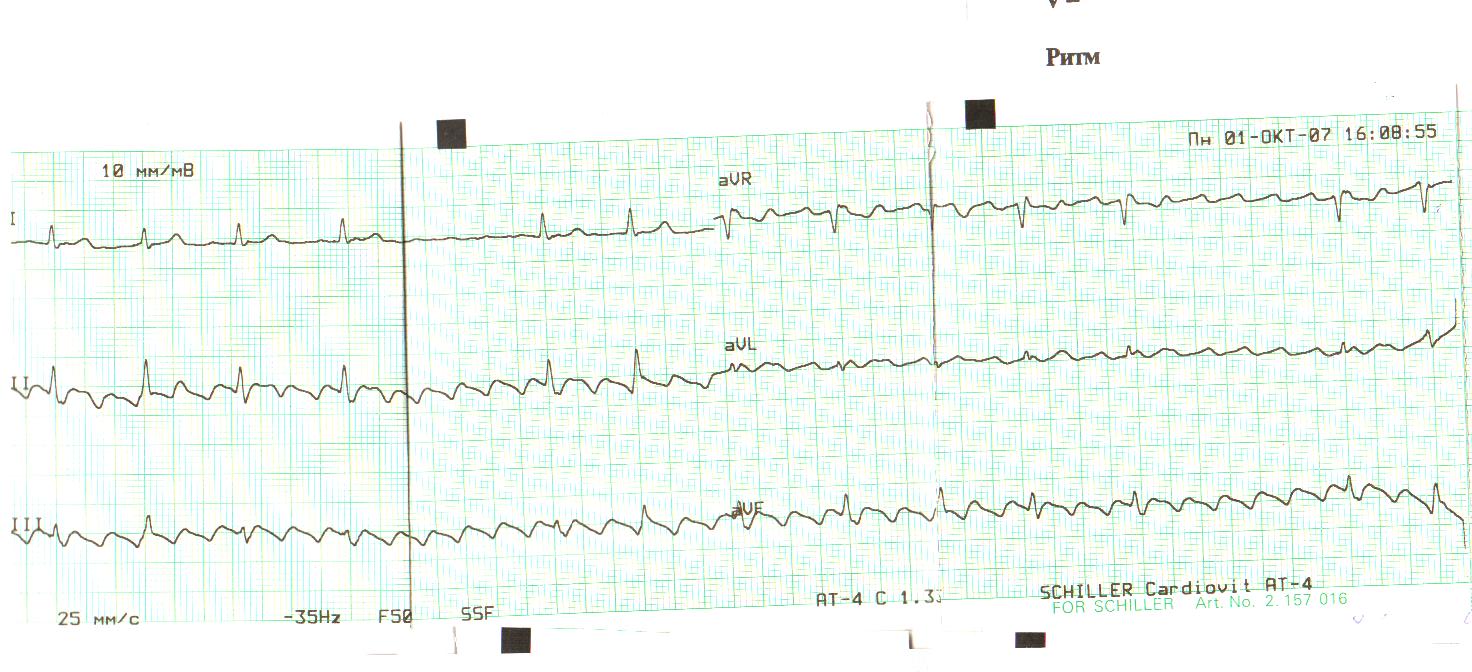
Рис. 15. Неправильная форма трепетания предсердий (ТП) с частотой предсердной импульсации (волн F) 250 в минуту и кратностью проведения на желудочки от 2:1 до 6:1. Типичное истмус-зависимое ТП (частый вариант «против часовой стрелки»).
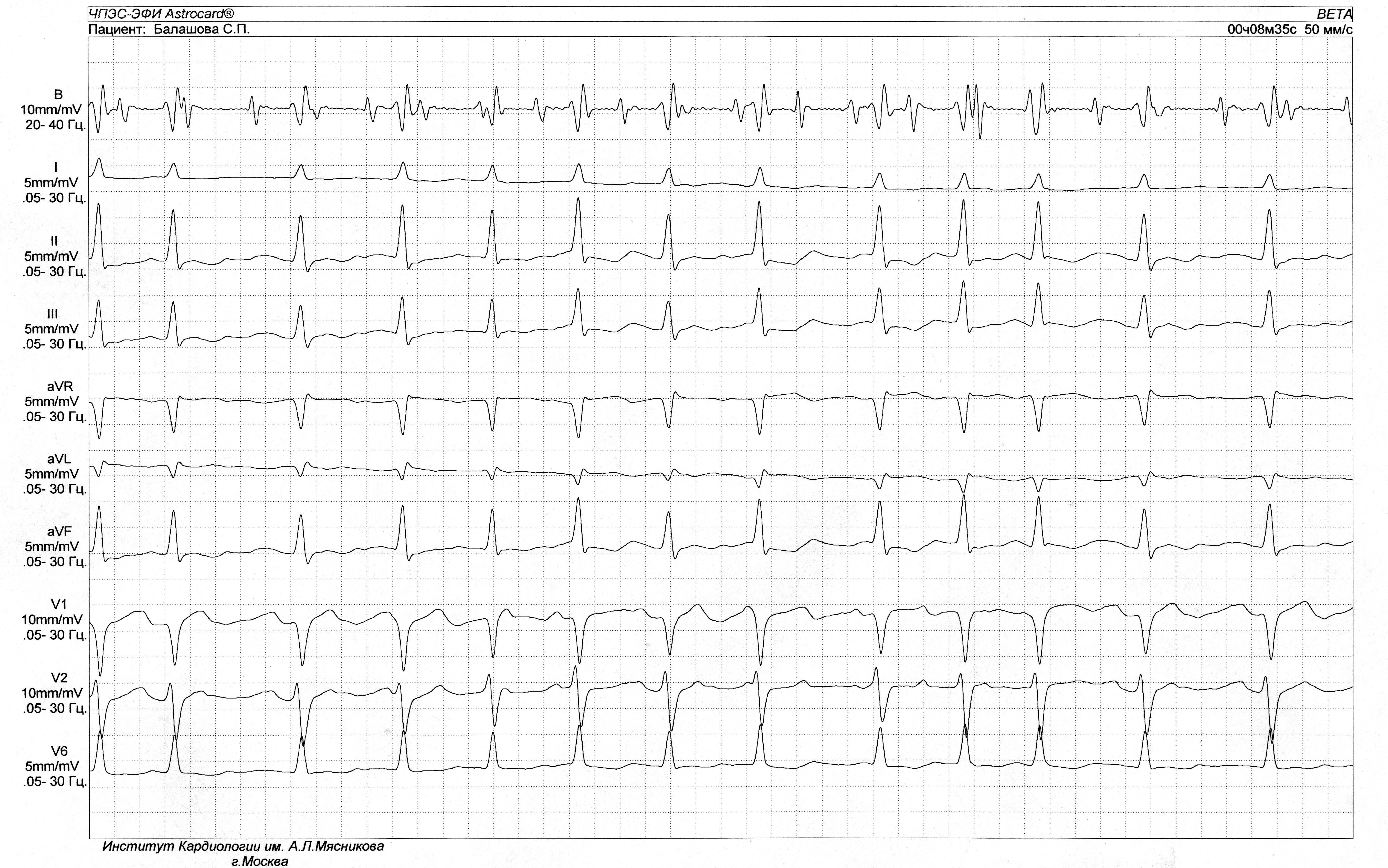

Рис. 16. Атипичное трепетание предсердий, неправильная форма с частотой предсердной импульсации FF=300 в минуту и проведением на желудочки 2:1 и 3:1.
Обозначения: ЧПЭГ – чреспищеводная электрограмма, A – осцилляции предсердий, V – осцилляции желудочков.
Спонтанные пароксизмы ТП инициируются предсердными экстрасистолами, а при проведении ЭФИ они могут быть индуцированы и прекращены электрическими стимулами.
Трепетание предсердий может иметь пароксизмальное (приступообразное), непрерывно рецидивирующее и хроническое течение. Клинические проявления трепетания предсердий зависят от частоты ритма желудочков и тяжести основной сердечной патологии и аналогичны выше описанным для предсердных тахикардий.
При длительности ТП свыше 48 часов у пациентов увеличивается вероятность тромбообразования в предсердиях (прежде всего в ушке левого предсердия), что создаёт угрозу развития тромбоэмболических осложнений. При наличии двух и более сопутствующих факторов риска тромбоэмболий по шкале CHADS2-VASC2 этим больным показана длительная (пожизненная) терапия непрямыми антикоагулянтами. Вопросы профилактики тромбоэмболических осложнений у больных с ТП и ФП подробно представлены ниже.
1.4.1.5. Лечение
Для прекращения приступов ТП используют внутривенное введение прокаинамида, пропафенона, соталола и амиодарона (дозы и схемы введения препаратов указаны в табл. 3), а также чреспищеводную электростимуляцию предсердий. В случаях, когда ТП сопровождается выраженными нарушениями гемодинамики (артериальная гипотензия, острая коронарная или сердечная недостаточность), методом выбора для прекращения аритмии является неотложная электрическая кардиоверсия. Кардиоверсия также используется в плановом порядке при неэффективности попыток медикаментозного восстановления ритма сердца. В последнем случае рекомендуется использование синхронизированного бифазного разряда мощностью 50-75 Джоулей, при неэффективности которого применяют разряды большей мощности.
При продолжительности эпизода ТП более 48 часов восстановление синусового ритма требует профилактики развития «нормализационных» тромбоэмболических осложнений. Используемые с этой целью профилактические подходы аналогичны применяемым при фибрилляции предсердий и рассмотрены ниже.
В целях снижения частоты ритма желудочков при тахисистолическом варианте ТП используются β-адреноблокаторы, дигоксин и их комбинация, а также верапамил, которые в острых ситуациях используются внутривенно, а также внутрь, с целью длительного обеспечения контроля частоты работы сердца (дозы препаратов указаны в табл. 1 и 3).
Методом выбора при лечении больных с повторными пароксизмами типичного ТП и при персистирующем типичном ТП является проведение катетерной аблации каво-трикуспидального истмуса. Данное вмешательство позволяет добиваться радикального устранения аритмии у подавляющего большинства (более 90%) пациентов с типичным трепетанием предсердий. Тем не менее, приблизительно у 15-20% пациентов после успешной аблации каво-трикуспидального истмуса возникают другие наджелудочковые тахиаритмии, чаще всего – пароксизмальная фибрилляция предсердий (ФП). Основными факторами, предрасполагающими к возникновению ФП у этих больных, являются длительный анамнез персистирующего ТП, наличие выраженной дилатации предсердий и/или митральной регургитации. При атипичном ТП эффективность катетерной аблации ниже, чем при типичном ТП, и составляет около 70%. Кроме того, проведение вмешательства сопряжено с относительно высоким риском осложнений (до 4,5%). Альтернативой катетерной аблации в этом случае является регулярное длительное применение антиаритмических препаратов I класса (пропафенона, этацизина или аллапинина, см. табл. 1). В целях профилактики возможных рецидивов ТП с высокой частотой проведения на желудочки рекомендуется комбинировать антиаритмические препараты I класса с бета-адреноблокаторами или верапамилом (см. табл. 1). Назначение препаратов I класса противопоказано больным с признаками структурного поражения сердца, в том числе, при наличии сердечной недостаточности, при снижении фракции выброса левого желудочка до 40% и менее, а также при гипертрофии миокарда (толщина стенок левого желудочка 1,5 см и более по данным Эхо-КГ). Препараты III класса (соталол, дронедарон и амиодарон, см. табл. 1) менее эффективны в отношении профилактики повторных эпизодов ТП, однако они могут назначаться у больных со структурным поражения сердца, но при наличии сердечной недостаточности и/или снижении фракции выброса левого желудочка до 40% и менее, допускается применение только амиодарона.
При отсутствии или малой выраженности клинической симптоматики и гемодинамических расстройств лечение больных с ТП может быть ограничено назначением препаратов, контролирующих частоту ритма желудочков (β-адреноблокаторов, сердечных гликозидов, верапамила, см. табл. 1). Бета-адреноблокаторы (предпочтительно кардиоселективные пролонгированного действия) - основа такого лечение. Они наиболее часто используются в этих целях в виде монотерапии и в сочетании с сердечными гликозидами, в том числе и при сердечной недостаточности. Использование антагонистов кальция в этих целях допустимо лишь при наличии строгих противопоказаний к назначению β-адреноблокаторов, а применение сердечных гликозидов в виде монотерапии (без β-адреноблокаторов) возможно только у пожилых пациентов с крайне низким уровнем двигательной активности. Сочетание недигидропиридиновых антагонистов кальция и β-адреноблокаторов нежелательно, поскольку может привести к опасному взаимному потенцированию отрицательного хронотропного и инотропного действия. Индивидуальный выбор доз этих препаратов должен быть ориентирован на целевые значения ЧСС: при полном отсутствии симптомов - не выше 110 в минутув состоянии покоя; при наличии симптомов - не выше 80 в минуту в состоянии покоя и не выше 110 в минуту при физической нагрузке. Индивидуальный контроль за эффективностью и безопасностью такого лечения (существует риск развития клинически значимой брадикардии, особенно в ночные часы) следует проводить с использованием Холтеровского мониторирования ЭКГ. У больных с высоким уровнем двигательной активности (преимущественно молодые пациенты) эффективность назначенной терапии должна оцениваться с использованием проб с физической нагрузкой на велоэргометре или тредмиле.
1.4.1.6. Профилактика, реабилитация, диспансерное наблюдение
Профилактические и реабилитационные мероприятия, а также подходы по диспансерному наблюдению больных ТП аналогичны описанным в разделе предсердных тахикардий.
Фибрилляция предсердий
1.4.2.1. Эпидемиология, этиология
Фибрилляция предсердий (ФП) – наиболее распространенная форма тахиаритмии, встречающаяся в общей популяции в 2% случаев. Вероятность возникновения ФП существенно увеличивается с возрастом. ФП выявляется у 3,8% лиц старше 60 лет и у 9% лиц старше 80 лет.
Выделяют ФП, связанную с поражением сердечных клапанов (чаще ревматический стеноз митрального клапана или протез митрального клапана, реже – поражение трикуспидального клапана), и не связанную с клапанной патологией.
При отсутствии клапанного поражения, основными причинами возникновения ФП являются: гипертоническая болезнь, ИБС, первичные заболевания миокарда, врожденные пороки сердца, гипертиреоз, феохромоцитома, сахарный диабет, злоупотребление алкоголем, избыточная масса тела, апноэ сна, гипокалиемия, синдром Вольфа-Паркинсона-Уайта, а также генетическая предрасположенность. В 30% случаев при тщательном клинико-инструментальном обследовании не удается выявить каких-либо кардиальных или несердечных факторов развития ФП.
1.4.2.2. Определение и классификация
Фибрилляция предсердий представляет собой суправентрикулярную тахиаритмию, характеризующуюся хаотической электрической активностью предсердий высокой частота (как правило, от 300 до 700 в минуту) и нерегулярным ритмом желудочков (при условии отсутствия полной АВ-блокады).
При ФП, так же, как при ТП, по частоте ритма желудочков во время бодрствования различают:
· нормосистолический вариант (частота в диапазоне от 60 до 100 в минут (см. рис. 17-А);
· тахисистолический вариант (частота более 100 в минут (см. рис.17-Б);
· брадисистолический вариант (частота менее 60 в минуту).
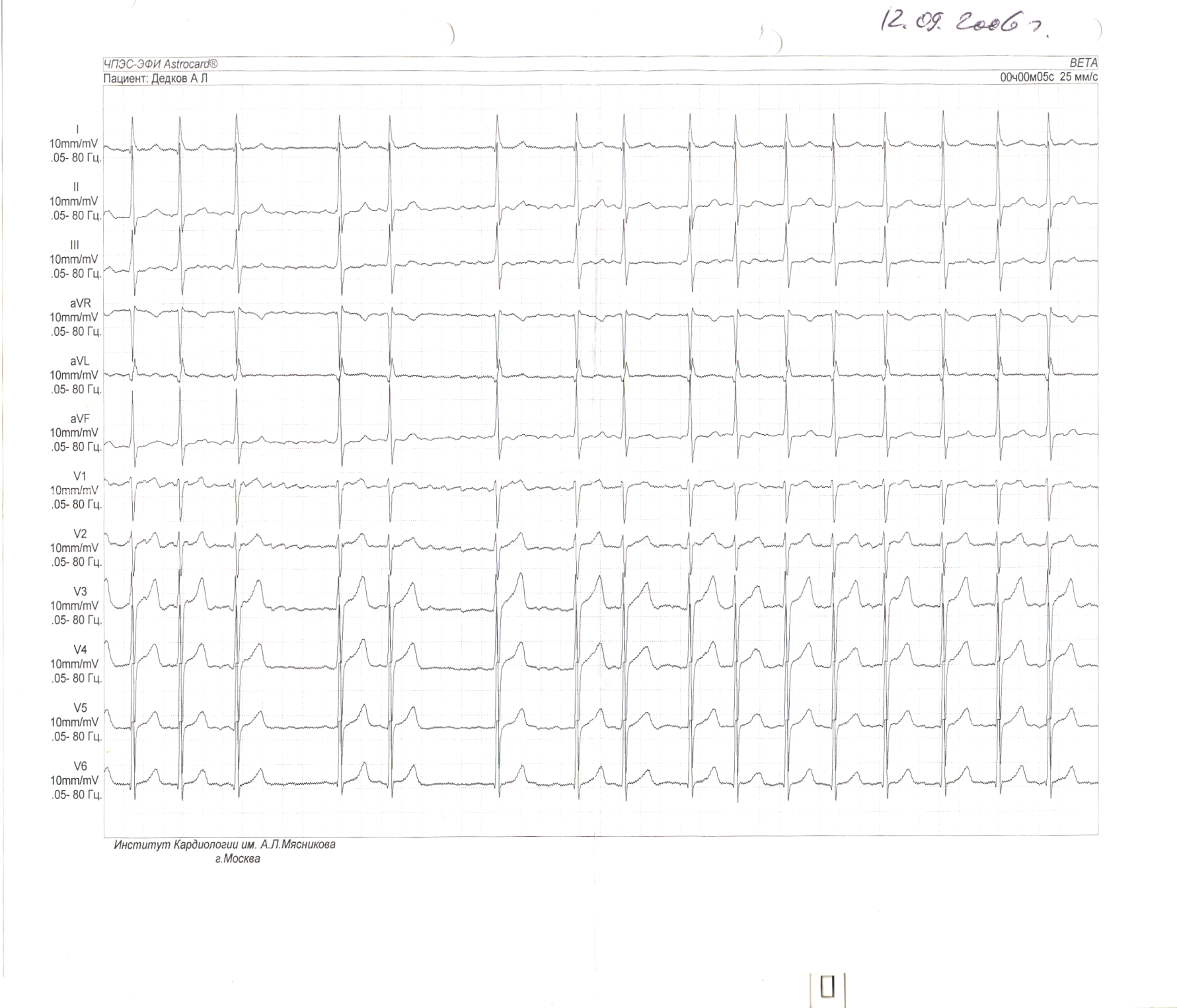

Рис. 17. Фибрилляция предсердий.
А. – нормосистолический вариант, Б. – тахисистолический вариант.
В зависимости от уровня физической активности, степени эмоционального напряжения, а также под действием лекарственных препаратов и ряда других факторов, влияющих на функциональные характеристики АВ-узла, обычно наблюдаются обратимые переходы из одного варианта ФП в другой.
По характеру течения и длительности аритмии выделяют 5 типов ФП: впервые выявленная, пароксизмальная, персистирующая, длительно персистирующая и постоянная или хроническая.
Любой впервые диагностированный эпизод ФП вне зависимости от длительности и выраженности симптомов считают впервые выявленной ФП.
Пароксизмальной ФП именуют повторно возникающую (2 и более эпизодов) ФП, способную самостоятельно прекращаться до истечения 7 суток от момента начала приступа. К пароксизмальной ФП также относят ФП, купированную с применением медикаментозной или электрической кардиоверсии в сроки до 48 часов от момента начала аритмии.
Персистирующей является первично или повторно возникшая ФП длительностью более 7 суток, не способная к спонтанному прерыванию и требующая для своего устранения проведения специальных мероприятий (обычно, электрической кардиоверсии).
Длительно персистирующей именуют ФП, продолжительностью более года, если принимается решение о восстановлении синусового ритма с помощью кардиоверсии или радикального интервенционного (катетерная аблация) и/или хирургического лечения.
Постоянной или хронической именуется ФП продолжительностью более 7 суток, если попытки ее устранения неэффективны или не предпринимаются по тем или иным причинам. Последнее подразумевает отказ от проведения кардиоверсии, а также любых попыток радикального интервенционного и/или хирургического лечения аритмии.
Обычно установлению постоянной формы предшествует период рецидивирования пароксизмов. У одного и того же больного с длительным анамнезом ФП на различных этапах заболевания могут наблюдаться различные типы течения аритмии, а также иметь место их сочетания. В таких случаях в диагнозе указывается только та форма ФП, которая послужила поводом для данной госпитализации или вмешательства.
1.4.2.3. Патогенетические механизмы ФП
Для возникновения устойчивой ФП необходимо наличие трёх составляющих: 1) пусковых, т.н. триггерных факторов аритмии, 2) аритмогенного субстрата аритмии, обеспечивающего самостоятельное поддержание ФП, а также 3) индивидуальных модулирующих влияний, повышающих восприимчивость аритмогенного субстрата к триггерным факторам ФП.
В подавляющем большинстве случаев (95%) триггерным фактором ФП является патологическая высокочастотная электрическая активность в устьях легочных вен, отражением которой на ЭКГ является частая ранняя предсердная экстрасистолия (по типу «Р на Т», см. рис. 18) и/или пробежки предсердной тахикардии (как монофокусной, так и хаотической).
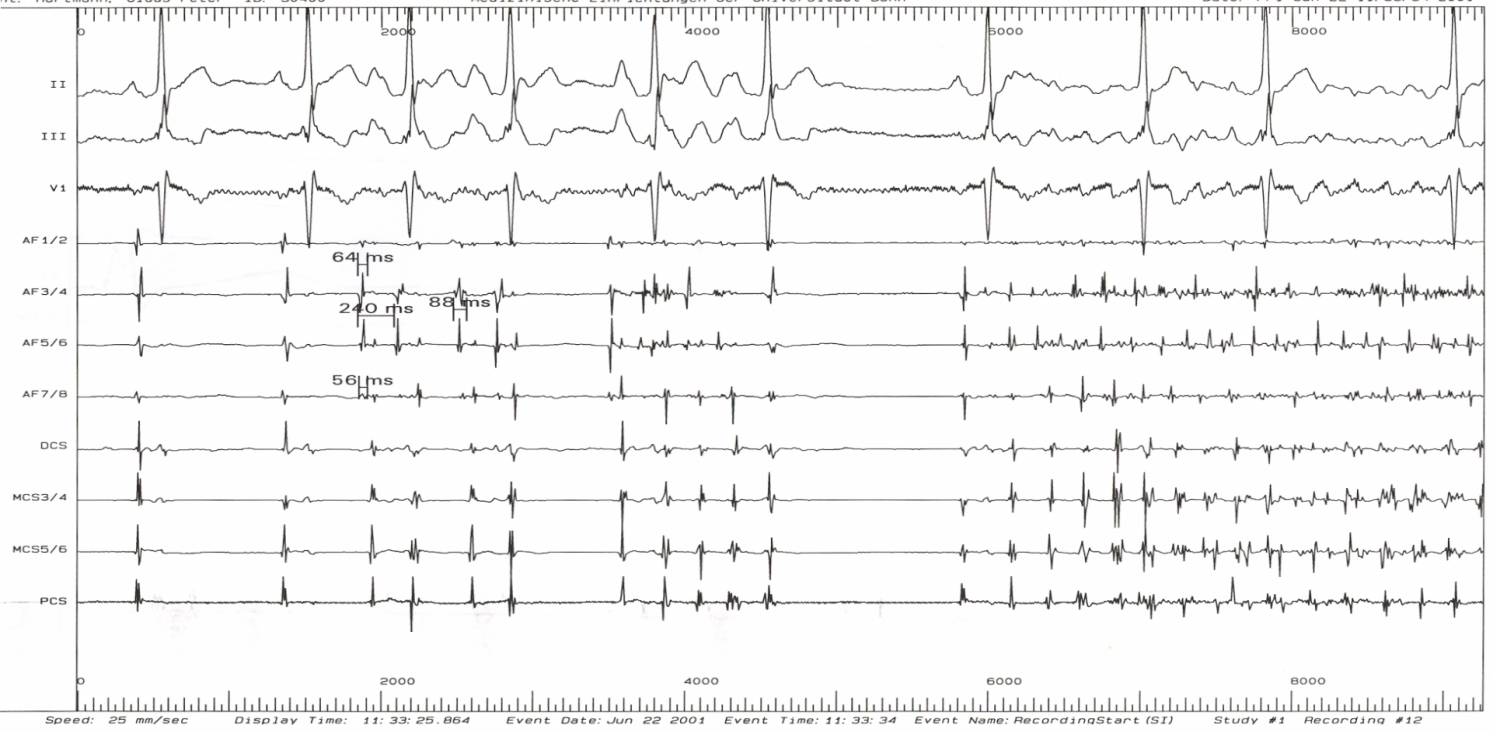
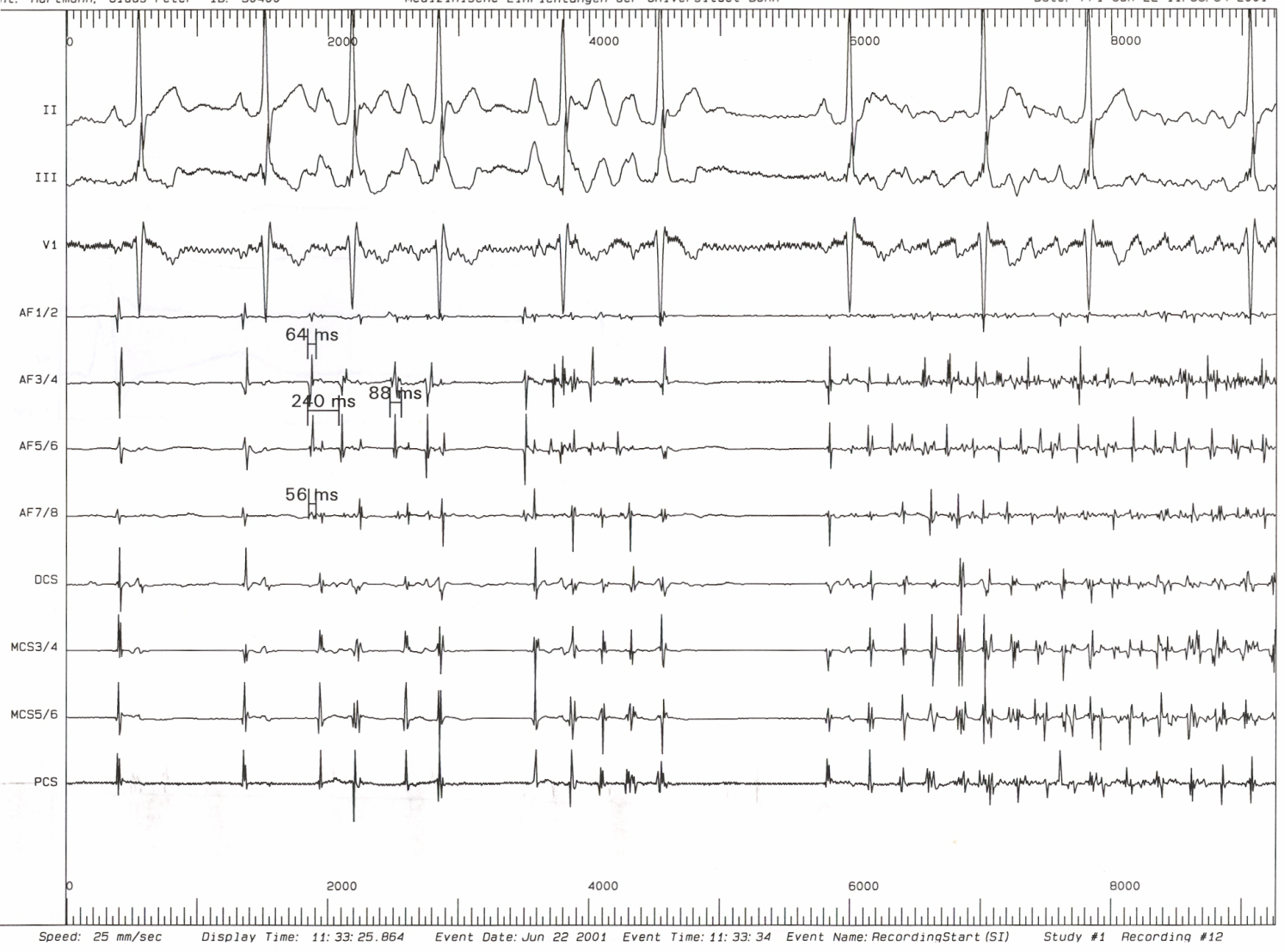
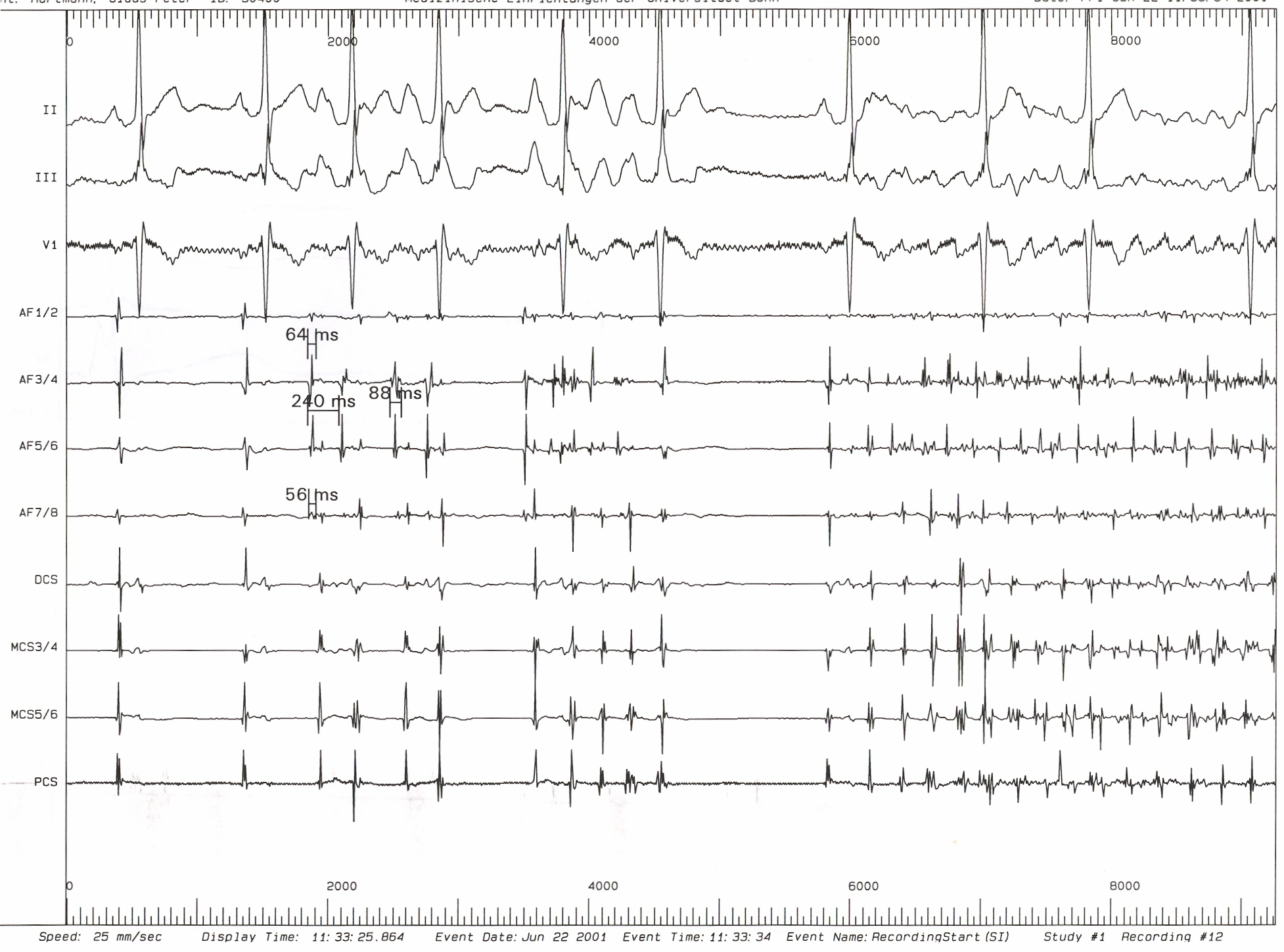

| Частая экстрасистолия из ЛВЛВ (Р на Т) |
Рис. 18. Возникновение приступа фибрилляции предсердий вследствие частой эктопической активности из устья левой верхней легочной вены.
Обозначения: ЛВЛВ – электрограмма из устья левой верхней легочной вены; A – осцилляции предсердий. Индексом 1 обозначены электрические сигналы синусового происхождения, индексом 2 – электрические сигналы эктопии из ЛВЛВ.
Более редкими тригерными факторами ФП являются экстрасистолы из полых вен, а также предсердные экстрасистолы. Электрофизиологическими механизмами очаговой активности лёгочных и полых вен является триггерная активность и повторный вход возбуждения (re-entry) в мышечных структурах, выстилающих места их впадений в предсердия. При проведении ЭФИ приступ ФП может быть вызван электростимуляцией предсердий.
Аритмогенный субстрат ФП представляет собой структурно и функционально изменённый (ремоделированный) миокард предсердий, обеспечивающий стойкое самостоятельное поддержание ФП. Под ремоделированием понимают совокупность патологических процессов, возникающих в предсердиях в ответ на возникновение ФП или/и в результате действия известных этиологических факторов ФП. Ремоделирование начинается с нарушения ионных клеточных механизмов формирования импульса и заканчивается структурно-функциональной деградацией предсердного миокарда и атриомегалией. Основными структурными изменениями миокарда предсердий, предрасполагающими к возникновению субстрата ФП, являются фиброз, воспаление, апоптоз и гипертрофия кардиомиоцитов. Функциональные нарушения в предсердном миокарде включают в себя возникновение неоднородности скоростей проведения импульсов в разных направлениях, а также дисперсию процессов реполяризации в предсердном миокарде. Прогрессирование ФП и резистентность аритмии к лекарственному и интервенционному лечению, как правило, определяется выраженностью процессов ремоделирования предсердий. В настоящее время рассматриваются две альтернативные электрофизиологические гипотезы самостоятельного поддержания ФП:
1) наличие одного или нескольких высокочастотных роторов в предсердиях или лёгочных венах с постоянно меняющимся характером проведения импульсов на окружающий миокард предсердий;
2) циркуляция множественных волн микро-реэнтри в предсердиях по неопределенному, случайному пути.
Наиболее частым модулирующим влиянием, способствующим активации «спящего» аритмогенного субстрата ФП в ответ на действие триггерного фактора, является дисбаланс вегетативных влияний на миокард предсердий. В зависимости от характера нарушений автономной регуляции работы сердца выделяют т.н. «вагусную» форму ФП (аритмия возникает преимущественно во время сна или после переедания, при резких наклонах или поворотах туловища, а также любых других факторах, усиливающих парасимпатические влияния на сердце), а также т.н. «гиперадренергическую» форму аритмии (ФП возникает преимущественно в момент физической нагрузки, при стрессе, резком испуге и других состояниях, сопровождающихся повышением симпатических влияний на сердце). В качестве модулирующего влияния могут также выступать нарушения электролитного обмена (гипокалиемия), преходящая ишемия миокарда и проаритмическое действие лекарственных препаратов.
1.4.2.4. Диагностика, дифференциальная диагностика, клинические проявления, прогноз
Диагноз ФП ставится на основании ЭКГ. Нередко для подтверждения диагноза пароксизмальной ФП требуется длительное мониторирование ЭКГ (от 24 ч до 7 дней), использование портативных ЭКГ-регистраторов с возможностью передачи ЭКГ по телефону, а также имплантируемые петлевые регистраторы ЭКГ. Программная стимуляция предсердий в условиях ЭФИ для подтверждения диагноза ФП не проводится в силу низкой чувствительности и специфичности метода в отношении воспроизводимости клинически значимой ФП.
Характерными ЭКГ-признаками ФП являются: отсутствие зубцов Р, наличие разноамплитудных, полиморфных волн ff, переходящих одна в другую без чёткой изолинии между ними, а также абсолютная хаотичность и нерегулярность ритма желудочков (рис. 17). Последний признак не регистрируется в случаях сочетания ФП и АВ-блокады III степени (при т.н. феномене Фредерика).
Типичными симптомами ФП являются: усиленное, как правило, неритмичное сердцебиение, перебои в работе сердца, одышка, повышенная утомляемость, плохая переносимость физических нагрузок и потливость. ФП является причиной трети всех госпитализаций по поводу нарушений ритма сердца. Основные причины госпитализаций при ФП – острый коронарный синдром, сердечная недостаточность, тромбоэмболические осложнения и необходимость неотложного купирования ФП. ФП сопряжена с двукратным возрастанием риска смерти, прежде всего кардиальной, независимо от наличия других факторов риска. Наиболее опасными осложнениями ФП являются тромбоэмболические, в том числе ишемический кардиоэмболический инсульт (возникновение ФП у больных без поражения клапанов сердца увеличивает риск инсульта в 5 раз, а при наличии клапанного порока - в 17 раз), тромбоэмболии сосудов конечностей и инфаркты внутренних органов. Кроме того, ФП может быть причиной когнитивных дисфункций, включая сосудистую деменцию. У больных с ФП ухудшается качество жизни, снижается толерантность к физическим нагрузкам, нередко появляется и/или прогрессирует дисфункция левого желудочка с развитием сердечной недостаточности. Приблизительно в четверти случаев аритмия может протекать бессимптомно и выявляется случайно при медицинском осмотре.
1.4.2.5. Лечение
Лечение больных ФП проводится с целью уменьшения выраженности симптомов ФП, улучшения гемодинамических показателей, профилактики возможных осложнений ФП и улучшения прогноза этих больных.
Воздействие на сердечный ритм предполагает две возможных стратегии лечения больных ФП:
1) контроль частоты желудочкового ритма на фоне сохраняющейся ФП, т.н. «контроль частоты», предполагающий воздержание от противоаритмического лечения;
2) восстановление (при необходимости) и поддержание синусового ритма, т.н. «контроль ритма сердца» средствами лекарственного и/или немедикаментозного противоаритмического лечения. Проведение противоаритмического лечения не избавляет от необходимости "контроля частоты", так как всегда существует вероятность рецидива ФП, которая не должно протекать с избыточно высоким ритмом желудочков.
Выбор стратегии лечения ФП определяется индивидуально, в зависимости от характера течения аритмии, степени выраженности клинических проявлений, наличия сопутствующих заболеваний, переносимости различных групп препаратов и при обязательном учёте мнения лечащего врача и предпочтения пациента.












