Аритмии. Причины нарушений автоматизма, возбудимости и проводимости, их электрокардиографические проявления. Мерцательная аритмия.
Нарушение ритма сердца
Работа сердца как единого насосного устройства зависит от согласованности работы мышечных волокон каждого его отдела, последовательности сокращений этих отделов, ритма и частоты сокращений сердца. Эти требования, как известно, обеспечиваются основными свойствами сердца: автоматизмом, возбудимостью, проводимостью и сократимостью. В нормальных условиях автоматизм обеспечивается водителем ритма — синусно-предсердным узлом, проводимость — проводящей системой сердца, состоящей из проводящих пучков предсердий, предсердно-желудочкового пучка, предсердно-желудочкового узла и мышечных волокон Пуркинье, с которых возбуждение передается на клетки сократительного миокарда. Несмотря на то что способностью к автоматизму обладают и другие отделы проводящей системы сердца, частота генерируемых импульсов снижается по направлению от предсердий к желудочкам (закон градиента сердца) и в нормальных условиях способность нижерасположенных отделов сердца к проявлению автоматизма подавляется образованиями, лежащими выше.
Нарушения автоматизма, проводимости и способности сердца к усвоению ритма возбуждения приводят к нарушению частоты ритма, согласованности или последовательности сокращений сердца — аритмии.
Нарушения ритма возникают при воспалительном, ишемическом или токсическом поражении миокарда, при нарушении баланса между содержанием внутри- и внеклеточного калия, натрия, кальция и магния, при гормональных дисфункциях, а также могут явиться результатом нарушения взаимодействия симпатической и парасимпатической иннервации сердца. Под влиянием указанных этиологических факторов могут измениться активность нормального водителя ритма, рефрактерный период различных возбудимых структур или нарушиться проведение возбуждения между различными звеньями проводящей системы и между проводящей системой и сократительным миокардом, возникнуть эктопические очаги возбуждения. Все эти изменения, порознь или в сочетании, приводят к возникновению аритмии. В ее возникновении, кроме того, значительную роль может играть наличие путей с разной скоростью проведения возбуждения (в виде определенной структурной аномалии или вследствие очагового патологического процесса), которые создают условия для непрерывной циркуляции волны возбуждения.
Нарушение автоматизма. Способность к автоматическому образованию импульсов, как известно, зависит от клеток, расположенных в проводящей системе сердца (P-клетки), в которых происходит спонтанная медленная деполяризация клеточной мембраны в период диастолы. В результате по достижении определенного критического уровня возникает потенциал действия. Частота генерации импульсов зависит от максимального диастолического потенциала этих клеток, уровня того критического потенциала на мембране, после которого возникает потенциал действия и скорости медленной диастолической деполяризации (рис. 19.7).
Изменение уровня максимального диастолического потенциала, критического потенциала или скорости диастолической деполяризации в ту или другую сторону ведет к изменению частоты генерации импульсов или к появлению других источников импульсации, если эти изменения возникают в иных, способных к возбуждению участках сердца и приводят к появлению там потенциалов действия. При уменьшении уровня максимального диастолического потенциала клеток синусно-предсердного узла, при приближении к нему порогового критического потенциала или увеличении скорости медленной диастолической деполяризации импульсы генерируются чаще, развивается тахикардия. Это наблюдается под влиянием повышенной температуры тела, растяжения области синусно-предсердного узла, симпатического медиатора. Наоборот, уменьшение скорости медленной диастолической деполяризации, гиперполяризация в диастоле и отдаление критического порогового потенциала, как это наблюдается при раздражении блуждающего нерва, сопровождаются замедленней генерации импульсов, а следовательно, и сокращений сердца — брадикардией. Колебания тонуса блуждающего нерва во время акта дыхания могут вызвать дыхательную аритмию (учащение сердцебиения при вдохе, замедление — при выдохе). Дыхательная аритмия в норме бывает у детей, но изредка может наблюдаться и у взрослых.
В патологических условиях может проявиться собственный автоматизм нижележащих отделов проводящей системы сердца (потенциальных водителей ритма). Такие условия могут возникнуть при снижении автоматизма синусно-предсердного узла или при повышении способности к генерации импульсов в других участках миокарда. В этих случаях частота импульсов, генерируемых нормальным водителем ритма, оказывается недостаточной для подавления автоматизма других отделов, что приводит к появлению добавочных импульсов из эктопически расположенных очагов возбуждения.
Другим механизмом, приводящим к появлению эктопических очагов возбуждения, может быть возникновение разности потенциалов между расположенными рядом миоцитами вследствие, например, разновременного окончания реполяризации в них, что может вызвать возбуждение в волокнах, которые уже вышли из фазы рефрактерности.. Это явление наблюдается при локальной ишемии миокарда и при отравлении сердечными гликозидами.
Во всех указанных случаях возникает внеочередное сокращение сердца или только желудочков — экстрасистола.
В зависимости от локализации очага, из которого исходит внеочередной импульс, различают несколько видов экстрасистол: синусную (или номотопную), предсердную, предсердно-желудочковую и желудочковую. Поскольку волна возбуждения, возникшая в необычном месте, распространяется в измененном направлении, это отражается на структуре электрического поля сердца и находит отражение на электрокардиограмме. Каждый вид экстрасистолы имеет свою электрокардиографическую картину, которая позволяет определить место эктопического очага возбуждения. Несколько характерных электрокардиограмм при разных видах экстрасистолы приведено на рис. 19.8.
Синусная экстрасистола возникает вследствие преждевременного возбуждения части клеток синусно-предсердного узла. Электрокардиографически она не отличается от нормального сокращения за исключением укорочения диастолического интервала Т—Р. Вследствие укорочения диастолы и уменьшения наполнения желудочков пульсовая волна при экстрасистоле уменьшена.
Предсердная экстрасистола наблюдается при наличии очага эктопического возбуждения в разных участках предсердий. Характеризуется искажением формы зубца Р (сниженный, двухфазный, отрицательный), при сохраненном комплексе QRST и некоторым удлинением диастолического интервала после экстрасистолы. Это обусловлено тем, что направляющееся ретроградным путем возбуждение преждевременно разряжает нормальный синусовый импульс, который совпадает с возбуждением желудочков. Следующий предсердный импульс, возникающий через нормальный интервал, оказывается несколько отстоящим во времени от момента окончания возбуждения желудочков — неполная компенсаторная пауза.
Предсердно-желудочковая экстрасистола наблюдается при возникновении добавочного импульса в предсердно-желудочковом узле. Волна возбуждения, исходящая из верхней и средней части узла, распространяется в двух направлениях — в желудочках — в нормальном, в предсердиях — ретроградном. При этом отрицательный зубец Р может предшествовать комплексу QRS или накладываться на него. Диастолический интервал после экстрасистолы несколько удлинен. Экстрасистола может сопровождаться также одновременным сокращением предсердий и желудочков. При предсердно-желудочковой экстрасистоле, исходящей из нижней части узла, возникает компенсаторная пауза, такая же, как и при желудочковой экстрасистоле, а отрицательный зубец Р следует за комплексом QRS.
Для желудочковой экстрасистолы характерно наличие полной компенсаторной паузы после внеочередного сокращения. Она возникает вследствие того, что возбуждение, охватившее желудочки, не передается через предсердно-желудочковый узел на предсердие и очередной нормальный импульс возбуждения, идущий из синусно-предсердного узла, не распространяется на желудочки, находящиеся в фазе рефрактерности. Следующее сокращение желудочков возникает только после прихода к ним очередного нормального импульса. Поэтому длительность компенсаторной паузы вместе с предшествующим ей интервалом равна длительности двух нормальных диастолических пауз. Однако если сокращения сердца настолько редки, что к моменту прихода очередного нормального импульса желудочки успевают выйти из состояния рефрактерности, то компенсаторной паузы не бывает. Внеочередное сокращение попадает в интервал между двумя нормальными и в этом случае носит название вставочной экстрасистолы. Поскольку волна возбуждения при желудочковой экстрасистоле распространяется по желудочкам как в прямом, так и в ретроградном направлении, то это сопровождается значительным искажением формы комплекса QRS.
Внеочередные сокращения могут возникать поодиночке или группами. При возникновении группы быстро повторяющихся экстрасистол, полностью подавляющих физиологический ритм, развивается пароксизмальная тахикардия. При этом нормальный ритм сердца внезапно прерывается приступом сокращений частотой от 140 до 250 ударов в 1 мин. Длительность приступа может быть различной — от нескольких секунд до нескольких минут, после чего он так же внезапно прекращается и устанавливается нормальный ритм.
Чаще всего наблюдается предсердная форма пароксизмальной тахикардии. А так как длительность потенциалов действия и продолжительность рефрактерных периодов увеличиваются по ходу проводящей системы, то дистально расположенные участки ее не всегда способны воспроизвести частоту импульсации, исходящую из проксимальных отделов. Поэтому большая часть импульсов при предсердной тахикардии не может проводиться предсердно-желудочковым узлом. Поскольку длительность рефрактерных периодов и потенциалы действия в волокнах правой ножки предсердно-желудочкового пучка больше, чем в левой, чаще нарушается при высокой частоте импульсов проведение возбуждения к правому желудочку.
Нарушение проводимости. Сердечная аритмия, обусловленная нарушением проведения импульса, называется блокадой.
Причиной блокады может быть повреждение проводящих путей, которое ведет к удлинению рефрактерного периода, ухудшению других функциональных характеристик и сопровождается замедлением или полным прекращением проведения импульса. Нарушения проводимости могут возникать между синусно-предсердным узлом и предсердиями, внутри предсердий, между предсердиями и желудочками и в одной из ножек предсердно-желудочкового пучка. При внутрипредсердной и внутри желудочковой блокаде частота сердечных сокращений не изменяется, а нарушение проявляется в изменении формы электрокардиограммы. Предсердно-желудочковая же блокада может сопровождаться изменением ритма и частоты сердечных сокращений.
Предсердно-желудочковая, или поперечная, блокада может быть полной и неполной (рис. 19.9). Полная поперечная блокада еще называется блокадой III степени. В неполных атриовентрикулярных блокадах различают блокаду I и II степени.
Предсердно-желудочковая блокада I степени характеризуется увеличением времени проведения импульса от предсердий к желудочкам, с удлинением интервала Р — Q более чем на 0,2 с. При этом частота сокращений предсердий и желудочков равны. Блокада II степени сопровождается более выраженными нарушениями атриовентрикулярной проводимости, так что один или несколько импульсов из синусового узла не могут быть проведены к желудочкам: число сокращений предсердий больше, чем число сокращений желудочков. Существует несколько вариантов неполной предсердно-желудочковой блокады II степени, зависящих от степени нарушения проводимости: атриовентрикулярная блокада с ухудшающейся от сокращения к сокращению проводимостью, пока одно из сокращений не выпадает вовсе (периоды Венкебаха — Самойлова), блокада, при которой выпадает каждое 3 — 5-е сокращение желудочков (блокада типа Мобитца), каждое 2-е сокращение, или проводится только одно из 3 — 6 возбуждений предсердий. При полной предсердно-желудочковой блокаде предсердия и желудочки сокращаются каждый в своем ритме, независимо друг от друга: предсердия с частотой около 70 в 1 мин, желудочки — в зависимости от расположения нового водителя ритма; 20 — 40 в 1 мин при расположении водителя в атриовентрикулярной соединении, 15 — 30 в 1 мин при расположении в желудочке (идиовентрикулярный ритм).
Особое значение имеет момент перехода неполной блокады в полную, когда к желудочкам не поступают импульсы от предсердий. Медленная диастолическая деполяризация в потенциальных водителях ритма возникает только через некоторое время после прекращения поступления импульсов от синусно-предсердного узла. Этот период носит название преавтоматической паузы, во время которой наблюдается асистолия желудочков. При этом вследствие прекращения поступления крови к головному мозгу возникает потеря сознания, судороги (синдром Морганьи — Адамса — Стокса). Возможна смерть, но обычно при возобновлении сокращений желудочков указанные явления проходят. Синдром может повторяться многократно.
При нарушении проводимости по одной из ножек предсердно-желудочкового пучка частота сокращений не изменяется, но сокращение соответствующего желудочка запаздывает вследствие того, что волна возбуждения доходит к нему окольным путем. Комплекс QRS расширен и деформирован.
Нарушение усвоения ритма. Сердечная аритмия может заключаться и в том, что нарушается воспроизведение частоты возбуждения (трансформация ритма, деление частоты) или следующие друг за другом потенциалы действия и сокращения оказываются неодинаковыми (альтернация).
Трансформация ритма может наблюдаться при нарушении проведения возбуждения по различным участкам сердечной проводящей системы или при переходе возбуждения с волокон Пуркинье на мышечные волокна сердца. Она отчетливо выявляется при нарушении функционального состояния сердца вследствие интоксикации, гипоксии или ишемии в сочетании с тахикардией. При этом частота возбуждений миокарда может не соответствовать частоте сокращений, например, при каждом втором потенциале действия не наступает сокращения. Происходит это в результате того, что сократительный аппарат клетки, система сопряжения возбуждения и сокращения имеют более длительный период восстановления, чем возбудимая мембрана кардиомиоцита. Поэтому данное явление возникает при тех поражениях миокарда, когда функциональные свойства мембраны еще сохранены, а сократительный аппарат уже нарушен, и рассматривается как неблагоприятный прогностический признак.
Альтернация проявляется в неравенстве по амплитуде и длительности следующих друг за другом возбуждений и сокращений. Возможна альтернация только возбуждений или только сокращений, или одновременно тех и других. Это чаще всего связано с тем, что при поражении миокарда в ответ на один приходящий импульс возбуждаются и сокращаются все волокна, а в ответ на следующий — только их часть.
Поэтому потенциалы действия и амплитуда сокращений не равны. Однако возможны альтернирующие сокращения каждого мышечного волокна.
Нарушения усвоения ритма свидетельствуют о глубоком расстройстве обмена и часто наблюдаются в терминальных состояниях.
Аритмия вследствие одновременного нарушения автоматизма и проводимости. При наличии многочисленных эктопических очагов возбуждения и такого изменения проведения импульса, при котором нарушается скорость проведения его по разным участкам миокарда или имеет место распространение импульса только в одном направлении, создаются условия для длительной циркуляции волны возбуждения в определенном отделе сердца, возникают расстройства ритма — трепетание и мерцание.
В нормальных условиях волна возбуждения, возникнув в одном месте, распространяется в обе стороны сердечной камеры. Достигнув противоположной стенки, она затухает, встретившись с другой волной, которая оставила за собой зону рефрактерности (рис. 19.10,а). Если же вследствие возникновения временного блока или запаздывания возбуждения по некоторым волокнам миокарда возбуждение приходит к месту, которое уже вышло из состояния рефрактерности, то создаются условия для длительной циркуляции раз возникшего импульса (рис. 19.10,б).
В ряде случаев частота сокращений предсердий достигает 250 — 400 в 1 мин. Такое состояние носит название трепетания предсердий и может длиться несколько месяцев и лет. При этом вследствие неспособности желудочков воспроизводить высокий ритм предсердий развивается относительная сердечная блокада; желудочки отвечают сокращением на каждое второе, третье или четвертое сокращение предсердий, так как остальные волны возбуждения попадают в фазу рефрактерности. Сокращение желудочков может возникать раньше достаточного наполнения их кровью, что вызывает тяжелые нарушения кровообращения.
Если количество сокращений предсердий доходит до 400 — 600 в 1 мин, говорят о мерцании, или фибрилляции, предсердий. При этом сокращаются лишь отдельные мышечные волокна, а все предсердие находится в состоянии неполного сокращения, его участие в перекачивании крови прекращается. Беспорядочно приходящие к предсердно-желудочковому узлу по отдельным мышечным волокнам предсердий импульсы в большинстве своем неспособны вызвать его возбуждение, так как застают узел в состоянии рефрактерности или не достигают порогового уровня. Поэтому предсердно-желудочковый узел возбуждается нерегулярно и сокращения желудочков носят случайный характер. Как правило, число сокращений желудочков за 1 мин превышает нормальное. Нередко сокращения желудочков происходят до их наполнения кровью и не сопровождаются пульсовой волной. Поэтому частота пульса оказывается меньше частоты сокращений сердца — дефицит пульса. Такое патологическое состояние сердца называется мерцательной аритмией. Оно возникает чаще всего при стенозе левого предсердно-желудочкового отверстия, тиреотоксикозе и выраженном кардиосклерозе.
При некоторых патогенных воздействиях (прохождение электрического тока через сердце, наркоз хлороформом или циклопропаном, закупорка венечных артерий или другие случаи резкой гипоксии, травма сердца, действие токсических доз наперстянки и кальция) возникает фибрилляция желудочков. При этом из-за хаотического сокращения отдельных мышечных волокон пропульсивная сила сокращений практически отсутствует, кровообращение прекращается, быстро наступает потеря сознания и смерть. К фибрилляции предрасполагают уменьшение концентрации внутриклеточного калия, ведущее к снижению мембранного потенциала кардиомиоцитов и более легкому возникновению в них деполяризации и возбуждения, а также изменение содержания нервных медиаторов, особенно катехоламинов.
При лечении фибрилляции желудочков наиболее эффективно пропускание короткого сильного одиночного электрического разряда через сердце. При этом происходит одновременная деполяризация всех волокон миокарда и прекращаются асинхронные возбуждения мышечных волокон. В качестве мероприятия, предупреждающего развитие фибрилляции, применяется коррекция солевого состава крови.
89. Коронарная недостаточность. Виды. Инфаркт миокарда. Причины смерти при инфаркте миокарда.
Корона́рная недоста́точность — понятие, означающее снижение или полное прекращение коронарного кровотока с неадекватным снабжением миокарда кислородом и питательными веществами. Коронарная недостаточность может быть обусловлена спазмом, атеросклеротическим или тромботическим стенозом, расслоением коронарной артерии, фиброзом при пролиферативном воспалении, компрессией сосуда спайкой, опухолью, инородным телом. В редких случаях коронарная недостаточность связана с наличием врождённого шунта между коронарными и лёгочными артериями со сбросом крови в малый круг кровообращения.
Коронарная недостаточность является патогенетической основой ишемической болезни сердца, однако наблюдается и при других заболеваниях с поражением коронарных артерий (коронариты при васкулите и миокардите, стеноз устьев коронарных артерий при аортите и аортальных пороках сердца и др.).
Острая коронарная недостаточность обусловлена внезапным нарушением коронарного кровотока, может служить развитию инфаркта миокарда.
Хроническая коронарная недостаточность связана с медленно нарастающим стенозом коронарной артерии и проявляется приступами стенокардии.
Многочисленные состояния и факторы, способные вызвать коронарную недостаточность, объединяют в три основные, как правило, взаимосвязанные и взаимозависимые группы.
Абсолютное снижение притока крови к миокарду.Факторы, приводящие к абсолютному снижению притока крови к миокарду по коронарным артериям (в клинике они встречаются наиболее часто).
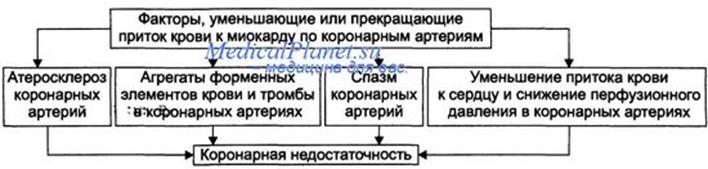
Атеросклеротическое поражение коронарных артерий. У 92% пациентов со стенокардией на коронароангиограммах выявляются значительные локальные сужения просвета как минимум одной из венечных артерий сердца.
Агрегация форменных элементов крови (главным образом эритроцитов и тромбоцитов) и образование тромбов в венечных артериях сердца. Этим процессам в значительной мере способствуют:
1. атеросклеротические изменения в стенках сосудов;
2. турбулентный характер кровотока в венечных сосудах;
3. повышение содержания и активности факторов свёртывающей системы крови, высвобождающихся из повреждённых клеток крови и сосудистой стенки. Указанные факторы дополнительно стимулируют агрегацию и адгезию тромбоцитов, эритроцитов и лейкоцитов, высвобождение из них БАВ, потенцирующих, в свою очередь, клеточную агрегацию и тромбообразование как в просвете, так и на внутренней поверхности коронарных артерий.
Спазм коронарных артерий. Развитие коронарной недостаточности в результате сосудистого спазма доказано ангиографическими исследованиями. Решающее значение в развитии коронароспазма имеют катехоламины. Значительное увеличение их содержания в крови или повышение адренореактивных свойств сосудов миокарда, как правило, сопровождается всеми клиническими, электрокардиографическими и биохимическими изменениями, свойственными стенокардии. Аргументы в пользу симпатергического (катехоламинового) механизма спазма артериол при коронарной недостаточности: развитие эпизодов коронарной недостаточности при стрессовых ситуациях, частые приступы стенокардии при феохромоцитоме, развитие коронарной недостаточности при внутриартериальном введении адреналина, повышение содержания катехоламинов в крови до и на высоте эпизода коронарной недостаточности. Доказано также существенное значение в развитии коронароспаз-ма тромбоксана А2, ПгF2ot, а также лейкотриенов С4, D4, E4.
В реальной жизни коронарная недостаточность является результатом действия комплекса взаимосвязанных факторов:
1. сокращения ГМК коронарных артерий и уменьшения их просвета под влиянием катехоламинов, тромбоксана А2, ПгF2ot и других вазоконстрикторов;
2. уменьшения внутреннего диаметра просвета коронарных артерий в результате утолщения их стенки (за счёт атеросклеротических изменений, гипертрофии мышечной оболочки, фиброзных изменений, отёка и др.);
3. сужения и закрытия просвета сосуда агрегатами форменных элементов крови.
Уменьшение притока крови к сердцу и снижение в связи с этим перфузионного давления в коронарных артериях. К этому приводят значительная бради- или тахикардия, трепетание и мерцание предсердий и/или желудочков сердца, недостаточность аортальных клапанов, острая артериальная гипотензия, сдавление коронарных артерий сердца (опухолью, рубцом, инородным телом).
Увеличение потребления миокардом кислорода.Факторы, вызывающие значительное увеличение потребления миокардом кислорода и субстратов обмена веществ, представлены на рисунке.
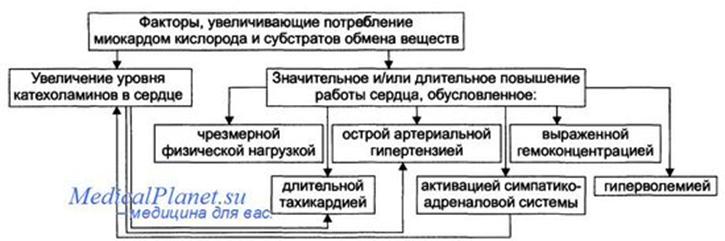
Существенное повышение в сердце уровня катехоламинов (например, при стрессе или феохромоцитоме). Избыток катехоламинов в миокарде обусловливает развитие их кардиотоксического эффекта.
Чрезмерное повышение расхода О2 и субстратов метаболизма миокардом. Последнее связано с положительным хроно- и инотропным эффектами катехоламинов и значительным возрастанием в связи с этим функции сердца.
Снижение эффективности ресинтеза АТФ и в связи с этим расхода кислорода и субстратов окисления. Последнее вызвано повреждением мембранного аппарата кардиомиоцитов (прежде всего плазматической мембраны, митохондрий), инактивацией ферментов тканевого дыхания, гликолиза, пентозофосфатного шунта (при этом мембраны и ферменты альтерируются свободными радикалами, продуктами нарушенного метаболизма и перекисного окисления липидов. Образование их стимулируют катехоламины, а также активированные гидролазы лизосом) и разобщением окислительного фосфорилирования избытком ВЖК и ионов под влиянием катехоламинов.
Уменьшение (в сравнении с потребным) величины коронарного кровообращения. Это является результатом укорочения (в условиях катехоламиновой тахикардии) диастолы, в течение которой приток крови к миокарду максимален, повышения напряжения миокарда и сдавления в связи с этим коронарных сосудов, усиления агрегации клеток крови в просвете микрососудов.
В целом развитие коронарной недостаточности при чрезмерной активации симпатико-адреналовой системы характеризуется как увеличением расхода гиперфункционирующим миокардом 02 и метаболитов, так и ограничением их притока к миокарду по коронарным артериям.
Значительное возрастание работы сердца. Наиболее часто является следствием чрезмерной физической нагрузки, длительной тахикардии, острой артериальной гипертензии, выраженной гемоконцентрации, значительной гиперволемии.
Важно, что чрезмерное увеличение работы сердца, а также причины, вызвавшие её, как правило, одновременно приводят и к активации симпатико-адреналовой системы. Последнее сопровождается высвобождением избытка катехоламинов и реализацией их кардиотоксического действия.
Инфаркт миокарда
Инфаркт миокарда - это тяжелое заболевание, характеризующееся гибелью части сократительных клеток миокарда с последующим замещением погибших (некротизированных) клеток грубой соединительной тканью (т.е. формированием постинфарктного рубца).
Гибель клеток (некроз) происходит в результате продолжающейся ишемии миокарда и развитием необратимых изменений в клетках вследствие нарушения их метаболизма.
Наиболее общая классификация миокарда подразумевает выделение крупно- и мелкоочагового инфаркта (по размерам очагового поражения), различных вариантов локализации некротического очага инфаркта миокарда (обычно говорят - локализация инфаркта миокарда), а также острого, подострого периодов и периода рубцевания (по времени и стадиям течения).
Кроме этого, выделяют еще несколько критериев, по которым также проводится классификационное выделение различных форм инфаркта, но все это мы рассмотрим подробнее по ходу обсуждения. Пока же нам нужно определиться с общими закономерностями возникновения и течения инфаркта миокарда.
Патофизиологические особенности.Механизм инфаркта миокарда — разрыв атеросклеротической бляшки, часто при умеренном стенозе до 70% в коронарной артерии. При этом коллагеновые волокна обнажаются, происходит активация тромбоцитов, запускается каскад реакций свертывания, что приводит к острой окклюзии коронарной артерии. Если восстановления перфузии не происходит, то развиваются некроз миокарда (начиная с субэндокардиальных отделов), дисфункция пораженного желудочка (в подавляющем большинстве случаев - левого), аритмии.
Причины смерти при инфаркте миокарда.Основными причинами смерти при острых инфарктах миокарда являются:
1. уменьшение сердечного выброса;
2. застой крови в сосудах малого круга кровообращения и смерть в результате отека легких,
3. фибрилляция сердца;
4. разрыв сердца (гораздо реже).
Уменьшение сердечного выброса. Систолическое растяжение и кардиогенный шок. Если часть миокардиальных волокон не сокращается, а другая — сокращается, но слишком слабо, насосная функция патологически измененных желудочков резко нарушается. Сила сердечных сокращений при инфаркте часто уменьшается даже в большей степени, чем можно было ожидать. Причиной этого является так называемый феномен систолического растяжения. На рисунке видно, что в то время как здоровые участки сердечной мышцы сокращаются, ишеминизированные участки, в которых мышечные волокна подверглись некрозу и не функционируют, вместо сокращения выбухают наружу под действием высокого внутрижелудочкового давления. Из-за этого сокращение желудочка становится малоэффективным.
Когда сократительная способность сердца снижается, и оно оказывается не в состоянии перекачивать достаточное количество крови в периферическую артериальную систему, развивается сердечная недостаточность и некроз периферических тканей в результате так называемой периферической ишемии. Это состояние называют коронарным шоком, кардиогенным шоком, сердечным шоком или недостаточностью сердечного выброса. Оно подробно изложено в следующей главе. Кардиогенный шок обычно развивается, если более 40% массы левого желудочка подверглось инфаркту, у 85% больных это приводит к летальному исходу.
Застой крови в венозной системе. Когда насосная функция сердца снижается, возникает застой крови в предсердиях, а также в сосудах малого или большого круга кровообращения. Это приводит к увеличению капиллярного давления, особенно в капиллярах легких.
В первые несколько часов после инфаркта миокарда застой крови в венах не создает дополнительных трудностей для гемодинамики. Симптомы венозного застоя появляются через несколько дней по нескольким причинам. Резкое уменьшение сердечного выброса ведет к уменьшению почечного кровотока. Затем уменьшается почечный диурез. Происходит увеличение общего объема циркулирующей крови, и появляются симптомы венозного застоя. В этой связи у многих больных, состоянию которых в первые несколько дней, казалось бы, ничего не угрожа
90. Патология системного артериального давления. Виды нарушений. Роль эндотелия сосудов в механизмах ауторегуляции артериального давления. Роль курения в генезе сердечно-сосудистых заболеваний.
