Белый губчатый невус Кеннона
Впервые в 1935 г. Cannon описал доброкачественную эпителиальную дисплазию слизистой оболочки рта, имеющую своеобразную клиническую и гистологическую картину и получившую название «белый губчатый невус Кеннона» (naevus spongiosus Cannon).
Этиология.Большинство исследователей считают, что это заболевание имеет наследственный характер и наследуется по аутосомно-доминантному типу.
Клиническая картина.Белый губчатый невус может возникнуть в раннем детстве или позднее, затем прогрессирует и достигает своего максимального развития в период половой зрелости. Далее заболевание может регрессировать либо не меняться.
Субъективных ощущений нет. Больные могут предъявлять жалобы на необычный вид слизистой оболочки.
Типичная локализация белого губчатого невуса — слизистая оболочка щек. Поражение всегда симметрично. Слизистая оболочка щек белая или серовато-белая, несколько утолщенная, мягкая, как бы губчатая, сильно складчатая. В некоторых случаях складчатость и морщинистость слизистой оболочки настолько выражены, что складки свисают в полость рта. Поверхностные слои эпителия удаляются при поскабливании. Одновременно аналогичные поражения могут быть на слизистой оболочке половых органов и прямой кишки. Многие авторы считают белый губчатый невус и мягкую лейкоплакию разными клиническими формами одного заболевания, относящегося к невусам.
Дифференциальная диагностика.Проводится с лейкоплакией и кандидозом.
Лечение.Заключается в проведении санации полости рта, устранении местных травмирующих факторов (сошлифовыва-ние острых краев зубов, замена некачественных протезов и др.), категорическом запрещении кусании слизистой оболочки, назначения витаминов А, группы В. Указанное лечение в большинстве случаев способствует клиническому излечению либо временному улучшению.
11.3. ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ
Слизистая оболочка полости рта почти всегда вовлекается в патологический процесс при инфекционных заболеваниях. Поэтому многие инфекционные заболевания, как острые, так и хронические, имеют типичные проявления на слизистой оболочке рта (скарлатина, корь, сифилис, туберкулез, ВИЧ-инфекция и др.). Знание этих проявлений в значительной степени облегчает диагностику инфекционных заболеваний.
Характер и степень тяжести поражения слизистой оболочки рта при инфекционных заболеваниях зависят от вирулентности возбудителя и от состояния макроорганизма. Имеется в виду в первую очередь состояние иммунной, эндокринной систем, фактор наследственности и др. Особое значение имеет состояние защитных сил организма в
патогенезе заболеваний, вызванных представителями резидентной (постоянной) микрофлоры полости рта.
В полости рта человека содержится наибольшее число видов бактерий по сравнению с другими полостями в организме. Резидентная (постоянная) микрофлора полости рта образует сложную и стабильную систему, выполняющую роль барьера для чужеродной патогенной микрофлоры. В здоровом организме видовое и количественное представительство микрофлоры практически постоянно на протяжении почти всей жизнедеятельности. Имеется лишь некоторая ее вариабельность, обусловленная временем года, суток, перенесенными заболеваниями и др. Главным фактором, поддерживающим видовое и количественное постоянство микрофлоры полости рта, является слюна со всеми ее многообразными свойствами (рН, вязкость, буферные свойства, ферментные системы, ионный потенциал и т.д.). На состав и количество микрофлоры в полости рта огромное влияние оказывают соматические заболевания, регулярный прием лекарственных препаратов, особенно антибиотиков и кортикостероидов, состояние иммунной системы, экологические факторы, вторичная адентия и пользование съемными протезами.
Все эти факторы вызывают нарушение состава и свойств резидентной микрофлоры в полости рта. Нарушается баланс в микробных ассоциациях, в результате чего повышается вирулентность представителей резидентной микрофлоры, которая становится источником эндогенной инфекции в полости рта, вызывающей острые и хронические воспалительные процессы. Возникновение аутоинфекции возможно при резком ослаблении защитных функций слизистой оболочки рта в результате различных дистрофических процессов, инфекционных заболеваний, острой или хронической травмы (механической, термической, химической).
Заболевания слизистой оболочки рта, вызванные представителями резидентной микрофлоры полости рта, принято называть эндогенными инфекционными заболеваниями, или аутоинфекциями. К ним относятся кандидоз, фу-зоспирохетоз, гнойничковые и другие бактериальные инфекции. При острых инфекционных заболеваниях слизистая оболочка рта почти всегда вовлекается в патологический процесс. Могут возникнуть или обостриться вирусные, грибковые или бактериальные заболевания, поражающие слизистую оболочку рта (острый или обострение хронического герпетического стоматита, кандидоз, язвенно-некротический стоматит Венсана и др.), лечением которых занимается врач-стоматолог. Лечение больных с поражением
слизистой оболочки рта при хронических инфекционных заболеваниях (сифилис, туберкулез, лепра, СПИД и др.) проводят врачи других специальностей (венерологи, фтизиатры, инфекционисты).
Группу инфекционных заболеваний слизистой оболочки рта составляют различные по этиологии, клиническим проявлениям и морфологическим характеристикам болезни. Но они имеют одно существенное сходство — причиной их развития являются микроорганизмы (бактерии, вирусы, спирохеты или грибы).
Каждое заболевание вызывается конкретным микроорганизмом или их группой.
Вирусные заболевания
Вирусные заболевания слизистой оболочки рта занимают по распространенности значительное место в группе заболеваний слизистой оболочки. В полости рта взрослого человека присутствует несколько видов вирусов. Чаще всего они находятся скрыто в организме, не вызывая заболевания. При снижении сопротивляемости организма вирусы активно размножаются и вызывают заболевание. В полости рта у здоровых людей могут находиться вирус простого герпеса, вирус цитомегалии, аденовирусы, некоторые эн-теровирусы, реовирусы и некоторые другие (бессимптомное вирусоносительство).
11.3.1.1. Простой (обычный) герпес
Простой (обычный) герпес (herpes simplex) — самое часто встречающееся вирусное заболевание, вызывающееся вирусом простого герпеса, или герпесвирусом. По антигенным свойствам вирусы простого герпеса делят на две основные группы — 1 и 2. Вирусы типа 1 вызывают герпетические поражения на слизистой оболочке рта, а типа 2 — на половых органах. Вирус простого герпеса является ДНК-содержащим. В организме человека он размножается главным образом в клетках эпителия. Внедрившись в организм человека и вызвав проявление первичной герпетической инфекции, он остается, в основном, в течение всей жизни человека в латентном состоянии или вызывает рецидивы заболевания. Вирус простого герпеса обнаруживается у 75—90% взрослого населения. Первичное инфицирование обычно происходит в возрасте от 1 до 3 лет, когда в крови ребенка исчезает или резко уменьшается количество антител, полученных от матери, и организм становится воспри-
имчивым к заражению вирусом герпеса. Очень часто первичное инфицирование ребенка проходит незаметно, но в ряде случаев у детей наблюдается выраженное проявление болезни — так называемый первичный герпес. Особенно тяжело это заболевание протекает в первые месяцы жизни ребенка, когда происходят генерализованные поражения слизистых оболочек, кожи, глаз и других органов. В редких случаях первичный герпес развивается у взрослых, не имевших в прошлом контакта с герпетическим вирусом. После выздоровления от первичного герпеса инфекция может не возобновляться, а может перейти в латентное состояние и рецидивировать под влиянием различных неблагоприятных факторов (переохлаждение, срессовые ситуации, ангины, грипп, пневмонии, заболевания желудочно-кишечного тракта и др.).
Заражение простым герпесом происходит при прямом контакте с больным герпесом или вирусоносителем, поскольку герпетический вирус выделен из слюны у лиц без видимых проявлений инфекции; а также воздушно-капельным путем.
Клинически герпетическая инфекция в полости рта проявляется в двух формах: острый герпетический стоматит (первичный герпес); хронический рецидивирующий герпес (рецидивирующий герпетический стоматит).
ОСТРЫЙ ГЕРПЕТИЧЕСКИЙ СТОМАТИТ (stomatitis herpetica acuta). Заболевание раньше имело название «острый афтозный стоматит». В зависимости от выраженности нарушений общего состояния и распространенности поражения на слизистой оболочке рта различают легкую, сред-нетяжелую и тяжелую формы острого герпетического стоматита. В патогенезе заболевания наблюдаются периоды инкубационный, продромальный (катаральный), период высыпаний (развития заболевания), угасания и клинического выздоровления (реконвалесценции).
Заболевание контагиозно для лиц, ранее не инфицированных вирусом. Крайне тяжело протекает первичный герпес у новорожденных.
Клиническая картина.Инкубационный период длится 1 — 4 дня. В инкубационном и особенно в продромальном периоде происходит увеличение поднижнечелюстных, в тяжелых случаях шейных лимфатических узлов. Заболевание начинается остро. В зависимости от тяжести температура тела повышается до 37—41 °С, отмечаются общее недомогание, слабость, головная боль, кожная и мышечная гиперестезия, бледность кожных покровов, тошнота и рвота центрального происхождения, поскольку вирус простого герпеса
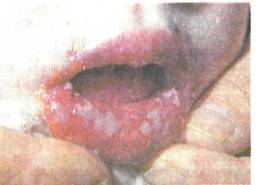
 Рис. 11.11. Острый герпетический стоматит.
Рис. 11.11. Острый герпетический стоматит.
Множественные афты и эрозии с полициклическими очертаниями на фоне гиперемированной слизистой оболочки нижней губы.
энцефалотропен. В полости рта вначале возникают разлитая гиперемия, отечность слизистой оболочки, а затем появляются пузырьки (везикулы), содержащие прозрачный экссудат, единичные или чаще группами. Высыпание пузырьков сопровождается чувством покалывания, жжения, в некоторых случаях отеком слизистой оболочки рта. Количество везикул варьирует от 2—3 до нескольких десятков близко расположенных друг к другу. Пузырьки быстро вскрываются и на их месте образуются круглые эрозии, покрытые серовато-белым налетом, весьма напоминающие афты. Эрозии, образовавшиеся от слияния множества пузырьков, имеют неправильные, полициклические очертания (рис. 11.11). Везикулы локализуются преимущественно на твердом небе, спинке языка, деснах, щеках, губах. Часто поражается красная кайма губ и прилежащие участки кожи. Несколько реже встречаются кератоконъюнктивиты, пузырьковые высыпания на лице, вульвовагиниты. Процесс сопровождается обильной саливацией и сильной болезненностью. В связи с тем что элементы поражения могут появляться в течение нескольких дней, при осмотре полости рта можно наблюдать их на разных стадиях развития. Характерно диффузное поражение десен — острый катаральный гингивит, в большей степени выраженный со стороны неба и языка.
Если уход за полостью рта недостаточный, катаральный гингивит может перейти в язвенный. Гингивит при остром герпетическом поражении сохраняется некоторое время после исчезновения клинических признаков заболевания и эпителизации эрозий.
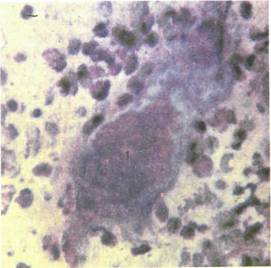
Рис. 11.12. Гигантские многоядерные клетки (1) при рецидивирующем герпесе. Цитограмма. Микрофотография, χ 500.
Регионарный лимфаденит, появляющийся еще в продромальный период, сохраняется на протяжении всего заболевания и даже после эпителизации эрозий еще в течение 5—10 дней.
В крови обнаруживаются неспецифические изменения, характерные для острого воспалительного процесса. Реакция слюны вначале заболевания кислая, затем определяется сдвиг в щелочную сторону (рН 5,8—6,4). Снижено содержание лизоцима, отсутствует интерферон. Гистологические изменения слизистой оболочки рта и кожи при простом герпесе характеризуются наличием внутриэпителиаль-ных пузырьков, образующихся в результате баллонирующей и лентикулярной дегенерации клеток шиповидного слоя, явления акантолиза. В дегенерированных эпителиальных клетках обнаруживаются включения, содержащие ДНК. В подлежащей собственно слизистой оболочке наблюдается отек сосочкового слоя, расширение лимфатических и кровеносных сосудов и инфильтрат из нейтрофилов и лимфоцитов.
Для подтверждения диагноза острого герпетического стоматита используют цитологический метод. Исследование проводят в первые 2—3 дня заболевания, после появления пузырьков. Материалом является соскоб с области эрозий или содержимое пузырьков. При окраске препарата по
Романовскому—Гимзе выявляются гигантские многоядерные клетки. Они отличаются резким полиморфизмом по форме, окраске и размерам (30—120 мкм в диаметре). Центр клетки занимает плотный конгломерат из ядер (в количестве от 2—3 до нескольких десятков). Ядрышки (нуклеолы) не определяются (рис. 11.12).
При цитологическом исследовании определяются также полиморфно-ядерные нейтрофилы в различной стадии некробиоза, пласты эпителиальных клеток с явлениями полиморфизма и в виде синцитиев, макрофаги.
В первые дни заболевания при остром герпетическом стоматите, а также в период рецидивов из содержимого пузырьков можно выделить вирус герпеса. Антитела к вирусу герпеса в начале заболевания не обнаруживаются, но по мере его развития титр антител нарастает.
Для диагностики острого герпетического стоматита применяют методы иммунофлюоресценции, кожные пробы со специфическим антигеном, серологические реакции.
Дифференциальная диагностика.Проводится с
А другими вирусными поражениями (герпангиной, ящуром,
везикулярным стоматитом); А многоформной экссудативной эритемой; А аллергическими поражениями.
Отличие от герпангины заключается прежде всего в локализации поражения — при герпангине это область ротоглотки, вследствие чего часто наблюдаются миалгия, дисфагия. Окончательный диагноз подтверждается данными вирусологического исследования.
Дифференциальная диагностика с ящуром проводится с учетом эпидемиологической ситуации и типичных кожных поражений при этом заболевании. Объективным подтверждением наличия ящура являются результаты лабораторных методов диагностики: постановка биологических проб, серологические и вирусологические исследования.
При дифференциальной диагностике с везикулярным стоматитом результаты вирусологических методов исследования являются решающими в постановке диагноза.
Многоформная экссудативная эритема в отличие от простого герпеса характеризуется наличием сезонности обострений (весна и осень). Имеется также многообразие элементов поражения: крупные субэпителиальные пузыри, эритемы на коже и слизистой оболочке рта, обширные эрозивные поверхности. Дифференциальная диагностика подтверждается результатами аплергологических проб и вирусологических исследований.
i
Аллергические буллезно-эрозивные поражения отличаются от простого герпеса анамнезом и данными аллерго-логических исследований.
Лечение.Острый герпетический стоматит, как и ряд других инфекционных заболеваний, может излечиваться спонтанно. Он протекает в среднем 2—3 нед. Тактика лечения определяется степенью тяжести и периодом развития заболевания. Лечение при остром герпетическом стоматите включает использование противовирусных препаратов с первых дней заболевания и проведение симптоматической терапии, облегчающей состояние больного.
Общая терапия. При тяжелой форме заболевания с первых дней применяют противовирусные препараты: бонаф-тон по 0,1 г 3—5 раз в день циклами по 5 дней с перерывами 1—2 дня; ацикловир по 0,2 г 5 раз в день в течение 5 дней, используют с этой целью дезоксирибонуклеазу (ДНКаза), которую вводят внутримышечно по 10—25 мг, предварительно растворив порошок в дистиллированной воде или изотоническом растворе натрия хлорида. Инъекции делают через день; на курс 6—10 инъекций.
Проводят десенсибилизирующую и противовоспалительную терапию. Для чего применяют антигистаминные препараты (супрастин, тавегил, фенкарол и др.); натрия са-лицилат или ацетилсалициловую кислоту (по 0,25 г 3 раза в день, после еды), кальция глюконат (по 0,5 г 3 раза в день). Для повышения резистентности организма назначают витамины, особенно С и Р, поливитамины. В условиях стационара с этой целью применяют лизоцим (по 150 мг 2—3 раза в сутки в течение 7 дней), внутримышечно вводят продигиозан по 25—50 мкг в сутки с интервалом в 4— 7 дней; курс лечения 3—6 инъекций. В случае осложнения фузоспирохетозом назначают внутрь метронидазол. По показаниям применяют сердечно-сосудистые средства. Назначают высококалорийную витаминизированную пищу, обильное питье.
Местная терапия. В первые дни или даже часы заболевания эффективно применение противовирусных препаратов: лейкоцитарный интерферон, раствор которого наносят на слизистую оболочку рта в виде аппликаций 6—7 раз в день. С успехом применяются противовирусные мази: 2% теброфеновая, 1—2% флореналовая, 1—5% хелепиновая, 3% линимент госсипола. Эти препараты накладывают на всю поверхность слизистой оболочки рта после предварительной обработки ее протеолитическими ферментами и антисептиками. Противовирусные препараты необходимо наносить на всю поверхность слизистой оболочки, а не только на по-
раженные участки, так как они оказывают, кроме лечебного, и профилактическое действие.
Обезболивание слизистой оболочки рта предшествует медикаментозной обработке или приему пищи. Его проводят 1% раствором тримекаина, 1—2% раствором пироме-каина, 1—2% раствором лидокаина, аэрозолями «Лидес-тин», «Xylostesin», 5—10% раствором анестезина в персиковом масле и др.
Целесообразно использовать 0,2% раствор дезоксирибо-нуклеазы или 1 % раствор лизоамидазы, поскольку эти ферменты обладают протеолитическим и противовирусным действием.
Для антисептической обработки полости рта используют в виде полосканий или ротовых ванночек теплые растворы: 0,25—0,5% раствор перекиси водорода, 0,25% раствор хлорамина, раствор фурацилина (1:5000), 0,5% раствор этония, 0,1% раствор госсипола и др. В первые дни заболевания рекомендуется обрабатывать полость рта каждые 3— 4 ч.
Для стимуляции процессов регенерации слизистой оболочки рта используют аппликации масляных растворов витаминов А, Е, каротолин, масло шиповника, мазь и желе солкосерила, 0,5—1% мазь и желе актовегина, аэрозоли «Ливиан», «Спедиан», «Гипозоль».
Эффективно применение физиотерапевтического лечения с первых дней заболевания и до полной эпителизации: КУФ-облучение, гелий-неоновая, инфракрасная лазеротерапия.
Элементы поражения на коже обрабатывают растворами анилиновых красителей, в том числе фукарцином, противовирусными мазями.
Прогноз.При остром герпетическом стоматите весьма благоприятный, выздоровление наступает через 1—3 нед, эрозии эпителизируются без рубцов, десна сохраняет свою форму. В несанированной полости рта и при несвоевременном лечении вследствие присоединения фузоспирохетоза может развиться язвенно-некротический гингивостоматит Венсана.
Профилактика.Поскольку острый герпетический стоматит является контагиозным заболеванием, необходимо изолировать больного. В детских учреждениях исключить контакт здоровых детей с больными острым герпетическим стоматитом, независимо от тяжести его течения и локализации.
ХРОНИЧЕСКИЙ РЕЦИДИВИРУЮЩИЙ ГЕРПЕС (herpes chronicus recidivans) является наиболее частой формой эндогенной инфекции, вызываемой простым герпесом.
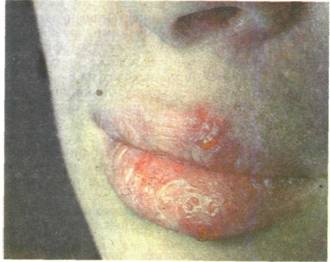 |
Рис. 11.13. Хронический рецидивирующий герпес. Группы везикул на гиперемированной красной кайме губ.
Появляется в любом возрасте у людей, ранее инфицированных вирусом простого герпеса и имеющих противовирусные антитела. В патогенезе рецидивирующего герпеса основная роль принадлежит факторам, снижающим клеточный иммунитет, таким как переохлаждение, вирусные инфекции, пневмония, хронические стрессы, тяжелые общие заболевания (лейкоз, рак и др.). У женщин обострение хронического герпеса часто связано с менструальным циклом. К местным факторам, способствующим возникновению обострения, следует отнести травму, повышенную инсоляцию, высушивание красной каймы губ. Рецидивы могут возникать с различной частотой, в разное время года и не имеют сезонности. У некоторых больных рецидивы возникают 1—2 раза в год; у других 3—4 раза в месяц — заболевание приобретает перманентный характер.
Клиническая картина.Рецидив хронической герпетической инфекции характеризуется высыпаниями одиночных или групп пузырьков диаметром 1—2 мм на гиперемированной слизистой оболочке. Процесс начинается обычно с чувства жжения, зуда, иногда легкой болезненности на месте будущих высыпаний. Затем появляются легкая гиперемия и отечность слизистой оболочки, на фоне которой возникают мелкие сгруппированные пузырьки (рис. 11.13).Они очень быстро вскрываются, в результате чего образу-
17—698
ются ярко-красные болезненные эрозии неправильной формы с мелкофестончатыми очертаниями за счет слияния пузырьков и отдельными мелкими эрозиями вокруг. Эрозии затем покрываются бело-желтым фибринозным налетом, на красной кайме губ и коже — геморрагическими корками. Заживление происходит на 8—10-й день без образования рубца. Чаще всего пузырьки появляются на красной кайме губ в области границы с кожей (herpes labialis), передних отделах твердого неба, спинке языка, щеках, крыльях носа (herpes nasalis), реже на коже ягодиц, в области крестца, на бедрах. Рецидивирующий герпес на слизистой оболочке рта локализуется в основном в местах, в норме ороговевающих. При повторной локализации герпеса на одном и том же месте говорят о фиксированном герпесе. Иногда возникновение пузырьков сопровождается увеличением поднижнечелюстных и подъязычных лимфатических узлов.
Дифференциальная диагностика.Хронический рецидивирующий герпес необходимо дифференцировать от:
А рецидивирующего афтозного стоматита;
▲ аллергического стоматита;
▲ стрептококкового импетиго.
Дифференциальная диагностика основывается на особенностях клинической картины хронического рецидивирующего герпеса, а также на данных цитологических исследований содержимого пузырьков и соскоба из области эрозий, образовавшихся после вскрытия пузырьков в первые 2—3 дня заболевания.
В препаратах обнаруживаются гигантские многоядерные клетки. Применяется также вирусологический метод исследования.
Лечение. Направлено на повышение уровня специфической и неспецифической защиты организма больного, чтобы он смог подавить персистирующий вирус простого герпеса.
Добиться значительного удлинения периодов ремиссии и облегчения клинических проявлений последующих рецидивов можно применением левамизола (декарис) внутрь по 150 мг 2 раза в неделю в течение 1—3 мес, в зависимости от эффективности лечения.
Необходимо провести тщательное обследование больных хроническим рецидивирующим герпесом с целью выявления и устранения очагов хронической инфекции в организме, в том числе и в полости рта (периодонтит, пародон-тит, тонзиллит, гайморит и др.)· Устраняются местные
факторы, способствующие возникновению рецидивов (хроническая травма, сухость губ, хронические трещины губ).
Хорошие результаты дает применение специфической герпетической поливакцины. Препарат вводят в межрецидивный период в дозе 0,1—0,2мг внутрикожно 2 раза в неделю. Курс лечения состоит из 5 инъекций. Интервал между первыми двумя курсами составляет 2 нед, между последующими — 3—4 мес.
Несколько меньший терапевтический эффект оказывает дезоксирибонуклеаза (ДНКаза), которую вводят внутримышечно по 10—25 мг, предварительно растворив порошок в дистиллированной воде или изотоническом растворе натрия хлорида. Инъекции делают через день; на курс 6— 10 инъекций.
В межрецидивный период применяют внутримышечные инъекции гамма-глобулина по 3 мл ежедневно, с интервалом в 3—4 дня, на курс 6 инъекций; интервал между курсами 2 мес.
Хорошим интерфероногенным действием обладает дибазол, который назначают по 0,01 г 2 раза в день в течение месяца.
Назначают внутрь обычно большие дозы аскорбиновой кислоты.
Местно используют противовирусные мази с первых дней рецидивов, лейкоцитарный интерферон, раствор которого в виде аппликаций наносят на область поражения 5—6 раз в день.
Эффективно использование лазеротерапии (гелий-неоновый, инфракрасный).
Опоясывающий герпес
Опоясывающий герпес (herpes zoster), или опоясывающий лишай, вызывается вирусом Varicella/zoster. Такое название обусловлено тем, что вирус является возбудителем двух различных по клиническим проявлениям заболеваний: ветряной оспы и опоясывающего лишая. Вирус отличается нейродерматотропностью. Опоясывающий лишай рассматривают какповторную инфекцию на фоне снижения иммунитета, развившегося в результате контакта организма с вирусом в прошлом. Считается, что заболевание возникает в результате активизации вируса, находящегося в латентном состоянии в нервных ганглиях.
Опоясывающим лишаем болеют дети и взрослые, чаще пожилого возраста. Заболевание в большинстве случаев возникает на фоне ослабления защитных сил организма в
"* 515
результате перенесенной пневмонии, болезней крови, новообразований и других истощающих иммунитет болезней. Опоясывающий лишай, как правило, оставляет после себя стойкий иммунитет. Однако у лиц, страдающих тяжелыми хроническими заболеваниями (онкологические, болезни крови) возможны случаи его рецидивов. Инфекция передается контактным и воздушно-капельным путями. Опоясывающий герпес чаще всего встречается в осенне-зимний период, характеризуется лихорадкой, болями невралгического характера и эритематозно-везикулярными высыпаниями на коже и слизистой оболочке по ходу пораженных периферических нервов. Поражаются ганглии некоторых черепных и межпозвоночных нервов, чаще с одной стороны. При поражении первой и третьей ветвей тройничного нерва, а также узла тройничного нерва (герпетический ганглионит) возникают высыпания везикул на слизистой оболочке рта. Одновременно поражаются и соответствующие области на коже. Изолированные поражения слизистой оболочки рта встречаются редко.
У лиц преклонного возраста часто на фоне общих тяжелых заболеваний, цитостатической, кортикостероидной терапии развивается генерализованный опоясывающий лишай. Он характеризуется тяжелым течением с выраженными явлениями интоксикации и генерализацией пузырьковых высыпаний, сходных с сыпью при ветряной оспе. Могут поражаться также мозговые оболочки и легкие, что нередко приводит к летальному исходу.
Клиническая картина. Втипичных случаях заболевание начинается с болей различной интенсивности в месте будущей локализации сыпи. Характер боли варьирует от незначительно выраженных болевых ощущений, парестезии, до мучительных, жгучих, режущих, приступообразных невралгических болей по ходу пораженных нервов. Боли усиливаются под влиянием раздражителей. Одновременно появляются озноб, недомогание, головная боль, температура тела поднимается до 38—39°С. Общее состояние больных страдает не всегда. Через 1—5 дней после появления болей в области поражения развиваются отечность, гиперемия кожи, на фоне которой возникают сгруппированные везикулы диаметром 1—5 мм, наполненные прозрачным экссудатом. Одновременно с поражением кожи на гиперемиро-ванной слизистой оболочке рта также появляются множественные везикулы, располагающиеся по ходу пораженного нерва. В полости рта пузырьки быстро вскрываются, образуя единичные или сливные эрозии, покрытые фибринозным налетом. Везикулы на коже ссыхаются и покрыва-
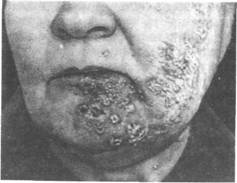 |
Рис. 11.14. Опоясывающий
лишай.
Множественные пузырьки с мутным содержимым на резко гиперемированной коже губы и подбородка.
ются корками либо в результате травмирования вскрываются с образованием эрозий (рис. 11.14).
После эпителизации эрозий на слизистой оболочке рта и отпадения корок на коже процесс завершается, оставляя после себя временную пигментацию кожи. Общая продолжительность заболевания 2—3 нед. Прогноз, как правило, благоприятный. Однако у лиц преклонного возраста, а также у страдающих тяжелыми заболеваниями, сопровождающимися резким снижением иммунитета (лейкоз, онкологические заболевания), могут наблюдаться осложнения в виде постгерпетических невралгий, гиперестезии и гипер-патии, длящиеся несколько месяцев или лет. Чаще подобные явления наблюдаются у лиц пожилого возраста, причем, чем старше больной, тем выше вероятность развития постгерпетических осложнений.
Дифференциальная диагностика.Опоясывающий герпес следует дифференцировать от:
▲ острого герпетического стоматита;
А пузырчатки;
А пемфигоида;
А аллергического стоматита;
А при поражении кожи — от рожистого воспаления.
Важное значение в диагностике опоясывающего герпеса имеет односторонность поражения, отсутствие рецидивов, выраженный болевой симптом, локализация везикул строго в зоне, иннервируемой пораженным нервом. Для окончательной постановки диагноза применяют следующие дополнительные методы исследования: общий клинический анализ крови, вирусологический (выделение вируса из свежих везикул, крови, цереброспинальной жидкости или смыва из зева), цитологический.
Лечение.Основными задачами лечения при опоясывающем лишае — снятие болевого симптома, предотвращение дальнейшего образования везикул на коже и слизистой оболочке и профилактика постгерпетических невралгий. С этой целью назначают анальгетики (анальгин, баралгин), салицилаты (ацетилсалициловая кислота по 0,5 г 3—4 раза в день), ганглерон, витамины В,, В12.
Применяют противовирусные препараты, метисазон (по 0,6 г 2 раза в день, после еды, в течение 6 дней); бонаф-тон (по 0,1 г 3—5 раз в день, тремя 5-дневными циклами с перерывами 1—2 дня); ацикловир (по 0,8 г 5 раз в день, в течение 5 дней). Эффективно использование дезоксири-бонуклеазы. Препарат вводят внутримышечно в дозе 25 мг через каждые 4 ч или по 50 мг 2—3 раза в день в течение 7—10 дней. Наступает быстрое купирование процесса. Лечение дезоксирибонуклеазой также снижает вероятность постгерпетических невралгий.
Местное лечение заключается в использовании с первых дней заболевания препаратов противовирусного действия (теброфен, флореналь, госсипол, мегосин, оксолин, интерферон). В период разрешения везикулярной сыпи показаны кератопластические средства: масло шиповника, облепихи, витамин А, каротолин, мазь актовегиновая и др.
С успехом применяется с первых дней заболевания лазеротерапия (гелий-неоновый, инфракрасный), УФО.
Герпетическая ангина
Герпетическая ангина (herpangina, везикулярный фарингит, афтозный фарингит) — острое инфекционное заболевание, вызываемое энтеровирусом Коксаки группы А. Чаще всего возникает в летние месяцы, преимущественно у детей. Заражение происходит воздушно-капельным путем. Описаны случаи заболевания членов одной семьи и даже эпидемические вспышки.
Клиническая картина.Заболевание начинается остро с подъема температуры тела в первые дни заболеваия до 37— 38 °С, а к третьему — четвертому дню достигает 39—39,5 °С. Больные жалуются на головную боль, боль при глотании, общее недомогание, возможны рвота и боль в животе. При осмотре полости рта на мягком небе, передних дужках, миндалинах и задней стенке глотки выявляется гиперемия, на фоне которой видны болезненные одиночные и сгруппированные везикулы, заполненные серозным или геморрагическим содержимым. Везикулы довольно быстро вскры-
ваются, образуя афты и эрозии. В результате слияния мелких эрозий образуются обширные эрозии с фестончатыми краями. Болезненность эрозий отмечается лишь в первые дни заболевания, затем они уменьшаются или вообще исчезают. Появляется незначительное увеличение поднижнечелюстных лимфатических узлов, однако они безболезненны. Заболевание чаще всего протекает в легкой форме, в течение 4—6 дней, хотя встречаются и более тяжелые его формы.
Лечение.Заключается в проведении общей симптоматической терапии (салицилаты, витамины В,, В2). Местно применяют в первые 2—3 дня заболевания противовирусные препараты, полоскания полости рта и горла антисептическими растворами, а впоследствии кератопластические средства.
