Асинклитические вставления головки
Под асинклитическим вставлением головки подразумевают отклонение стреловидного шва от линии, проходящей на одинаковом расстоянии от лобка и крестцового мыса (промонтория) либо кпереди, либо кзади. Если сагиттальный шов оказывается ближе к мысу, то вставляется передняя теменная кость — образуется передний, или негелевский, асинклитизм (переднетемен-ное вставление головки). Когда же сагиттальный шов располагается ближе к симфизу, то вставляется задняя теменная кость и образуется задний, или литцмановский, асинклитизм (заднетеменное вставление головки). Передне-теменной асинклитизм бывает при узких, главным образом плоских тазах.
Возникновению асинклитизма способствуют также следующие факторы: дряблая брюшная стенка (отвислый живот), выпадение ручки рядом с головкой и другие отклонения в механизме родов.
Умеренный передний асинклитизм, являясь приспособительным явлением, благоприятствует прохождению головки через суженный вход плоского таза.
▲ Заднетеменной асинклитизм всегда относится к патологическому, а не к приспособительному вставлению.
Выраженное асинклитическое вставление головки является патологическим и затрудняет течение родов.
Иногда стреловидный шов при переднем асинклитизме определяется у симфиза, а при заднем — под лоном. В тяжелых случаях асинклитизма прощупывается даже ухо.
Диагноз асинклитического вставления устанавливают при влагалищном исследовании. При этом руководствуются тем, что стреловидный шов отклонен от оси таза в сторону симфиза или крестца и устойчиво сохраняет такое положение.
Прогноз родов при переднем асинклитизме благоприятен в случае нерезко выраженного несоответствия между размерами таза роженицы и головки плода. Тем не менее даже при этом головка подвергается сильной конфигурации, приобретая косую форму с явлениями вдавливания в костях черепа. Под влиянием сильной родовой деятельности предлежащая теменная кость все глубже внедряется в таз и только после этого опускается другая теменная кость, задержавшаяся у мыса.
Задний асинклитизм чаще является следствием родов при общесужен-ном плоском и плоскорахитическом тазах. Первой вставляется заднетемен-ная кость в поперечном размере. При боковом сгибании головки плода стреловидный шов отклоняется к симфизу. Головка вставляется в состоянии легкого разгибания.
Выраженная степень переднего и особенно заднего асинклитизма является показанием к кесареву сечению.
17.6.1. Высокое прямое стояние головки
В некоторых случаях головка вступает в таз таким образом, что стреловидный шов совпадает с прямым размером входа таза. Такое отклонение от нормального механизма родов называется высоким прямым стоянием головки.При этом затылок может быть обращен к симфизу или крестцу. Если затылок обращен кпереди, образуется передний вид высокого прямого стояния головки, если же затылок повернут кзади, образуется задний вид высокого прямого стояния головки.
Возникновению высокого прямого стояния головки в значительной мере способствуют узкий таз, поперечное сужение таза, понижение тонуса матки и брюшной стенки.
Высокое прямое стояние стреловидного шва может быть приспособительным механизмом при поперечносуженном тазе, если у него увеличен прямой размер входа в малый таз. Во всех остальных случаях оно свидетельствует о нарушении механизма родов, требующего операции кесарева сечения.
При переднем виде высокого прямого стояния головки прогноз значительно лучше, чем при заднем, так как головка максимально сгибается и проходит в таком виде через все плоскости таза. Дойдя до дна таза, головка упирается подзатылочной областью в симфиз и разгибается (прорезывается).
Задний вид высокого прямого стояния головки. Если размер головки плода невелик, таз нормальный и родовая деятельность энергичная, головка в таком состоянии опускается в таз. В полости таза может произойти поворот головки на 180°, и она прорезывается в переднем виде. Если же поворот не совершится, головка прорезывается в заднем виде.
При заднем виде высокого прямого стояния головки самостоятельные роды бывают редко. В большинстве случаев приходится прибегать к оперативному родоразрешению (кесарево сечение, наложение щипцов, краниотомия).
17.6.2. Низкое поперечное стояние головки
Низким поперечным стоянием головки называется такое отклонение механизма родов от нормы, при котором внутренний поворот головки не совершается и ее стреловидный шов оказывается в поперечном размере выхода малого таза.
Низкое поперечное стояние головки чаще всего возникает при суженном тазе, особенно при простом плоском. Определенное значение при этом имеет расслабление мышц тазового дна.
Низкое поперечное стояние головки, являясь аномалией механизма родов, нарушает процесс изгнания плода, так как головка, остановившись стреловидным швом в поперечном размере выхода таза, прорезаться не может. Прорезывание головки может произойти только после ее поворота, когда стреловидный шов перейдет из поперечного в прямой размер выхода таза. Однако такой поворот возможен только при сильной и продолжительной родовой деятельности, а также при условии, что таз не имеет значительного сужения. Если поворот не произойдет, возникают осложнения, являющиеся серьезной угрозой матери и плоду (сдавление и омертвение мягких тканей родовых путей и мочевого пузыря, восходящая инфекция, разрыв матки, гипоксия плода). Роды необходимо закончить наложением акушерских щипцов. Если плод погиб, производят краниотомию.
 Глава 18
Глава 18
ПОПЕРЕЧНОЕ И КОСОЕ ПОЛОЖЕНИЯ ПЛОДА
Поперечное и косое положения плода относятся к неправильным положениям и встречаются в среднем в 0,5—0,7 % от общего числа родов. В отличие от продольного положения ось плода образует с продольной осью матки прямой или острый угол, предлежащая часть отсутствует. При косом положении плода наиболее низкая часть (голова или тазовый конец) располагается ниже линии, соединяющей гребни подвздошных костей. При поперечном положении все крупные части плода находятся выше этой линии. Позиция плода при этих положениях определяется по головке. При расположении головки плода слева — первая позиция, справа — вторая позиция. Вид плода определяется так же, как и при продольном положении: по отношению спинки к передней (передний вид) или задней (задний вид) стенке матки.
Причины. Поперечное и косое положения плода могут возникнуть в результате следующих причин:
1) чрезмерная подвижность плода: при многоводии, при гипотрофич-
ном или недоношенном плоде, при многоплодной беременности
(второго плода), дряблости мышц передней брюшной стенки у по
вторнородящих;
2) ограниченная подвижность плода: при маловодий; крупном плоде,
многоплодии; наличии миомы матки, деформирующей полость
матки; повышенном тонусе матки при угрозе прерывания беремен
ности;
3) препятствие вставлению головки: предлежание плаценты, узкий таз,
наличие миомы матки в области нижнего сегмента матки;
4) аномалии развития матки: двурогая матка, седловидная, перегородка
в ней;
5) аномалии развития плода: гидроцефалия, анэнцефалия.
Диагностика. При осмотре беременной обращают на себя внимание поперечно-овальная или косоовальная форма живота, низкое стояние дна матки.
При наружном акушерском исследовании предлежащая часть плода не определяется. Крупные части (головка, тазовый конец) пальпируются в боковых отделах матки (рис. 18.1). При многоплодии и многоводии, напряжении матки определение положения и позиции плода может быть затруднительным. Сердцебиение плода лучше прослушивается в области пупка.
При влагалищном исследовании предлежащая часть плода не определяется.
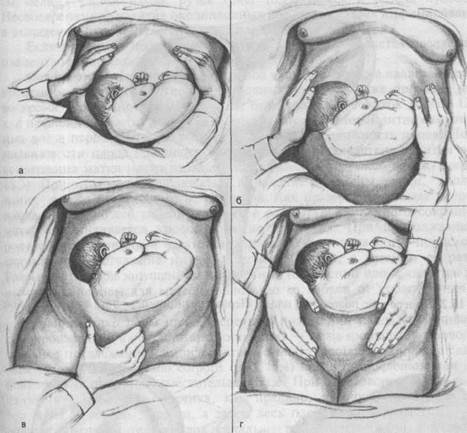
Рис. 18.1. Поперечное положение плода. Наружное акушерское исследование, а— первый прием; б — второй прием; в — третий прием; г — четвертый прием.
Большую помощь в диагностике неправильного положения плода оказывает ультразвуковое исследование.
После излития околоплодных вод при влагалищном исследовании можно определить плечо или ручку плода, петлю пуповины, иногда пальпируются ребра, позвоночник плода. По подмышечной впадине можно определить, где находится головка плода.
Течение беременности и родов. Беременность при поперечных положениях плода может протекать без осложнений. Иногда при повышенной подвижности плода наблюдается частая смена его положения: продольное — поперечное — продольное и т.д. Такое состояние носит название неустойчивого положения.
Наиболее характерными осложнениями беременности при поперечном положении плода являются преждевременные роды (25—30 %), которые часто начинаются с дородового излития околоплодных вод ввиду отсутствия внутреннего пояса прилегания.
Дородовое излитие околоплодных вод может сопровождаться выпадени-
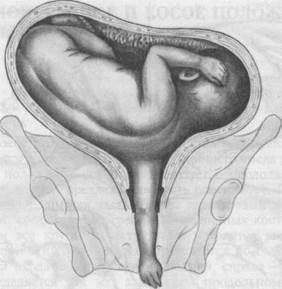
Рис.18.2. Поперечное положение плода. Первая позиция, передний вид. Выпадение правой ручки.
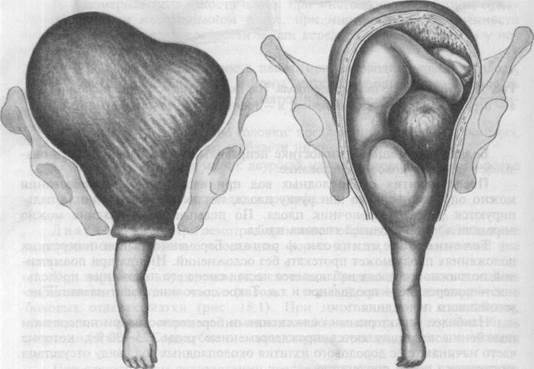
Рис. 18.3.Запущенное поперечное поло- Рис. 18.4.Роды в поперечном положении
жение плода. (сдвоенным телом).
ем мелких частей плода: ручек (рис. 18.2), ножек и петель пуповины. Несвоевременное излитие околоплодных вод способствует инфицированию, а выпадение пуповины — гипоксии плода.
Если причиной неправильного положения плода является предлежание плаценты, то возможно кровотечение.
Осложнением первого периода родов чаще всего также является несвоевременное (раннее) излитие околоплодных вод по той же причине, что и во время беременности. Длительный безводный промежуток (более 12 ч), как правило, приводит к инфицированию. Интенсивное излитие околоплодных вод в первом периоде родов ограничивает подвижность плода. Потеря подвижности плода при поперечном положении вследствие излития вод и сокращения матки носит название запущенного поперечного положения (рис. 18.3). При этом может наблюдаться выпадение пуповины, ручки, "вколачивание" в малый таз одного из плечиков. Как правило, возникает гипоксия плода вплоть до его гибели, так как в результате усиленного сокращения матки ограничивается кровоснабжение плаценты. При продолжающейся родовой деятельности и отсутствии продвижения плода могут происходить сначала перерастяжение нижнего сегмента матки, а затем и ее разрыв. Разрыв матки при запущенном поперечном положении плода является грозным осложнением для матери, вплоть до ее гибели от кровотечения или сепсиса.
Крайне редко роды при поперечном положении плода заканчиваются самопроизвольно в результате самоповорота — versia spontanea в тазовое или головное предлежание, самоизворота — evolutio spontanea или родов сдвоенным телом — conduplicatio corporis (рис. 18.4) при гипотрофичном или недоношенном плоде и при вместительном тазе. При самоизвороте после выхода из-под лобковой дуги плечика, как правило, с ручкой последовательно рождаются ягодицы, ножки, а затем весь плечевой пояс и головка. При родах сдвоенным телом плод складывается в позвоночнике вдвое и в таком состоянии происходит его рождение. Плод при этом, как правило, погибает.
Ведение беременности и родов. Учитывая возможность серьезных осложнений при поперечном положении плода для матери и ребенка, необходимо тщательное наблюдение за женщинами в женской консультации, особенно повторнородящими, у которых в 10 раз чаще, чем у первородящих, наблюдается неправильное положение плода, и вероятность дородового излития вод у них больше в связи с тем, что нередко церви-кальный канал может быть несколько приоткрыт (пропускает один палец). Необходимы ограничение физической нагрузки (полупостельный режим), профилактика запоров, рекомендации беременным больше лежать на боку одноименной позиции, а при косом положении — на стороне нижерасположенной крупной части плода. После 35 нед беременности, если положение плода остается поперечным или косым, необходима госпитализация.
Возможно исправление положения плода во время беременности (наружный поворот плода).
Беременную необходимо предупредить о том, чтобы о начале схваток или излитии околоплодных вод она немедленно сообщила акушерке или врачу.
Общепризнано, что оптимальным методом родоразрешения при поперечном или косом положениях плода является кесарево сечение.
Наиболее благоприятным временем оперативного родоразрешения является первый период родов. При появлении первых схваток в отдельных случаях происходит изменение положения плода на продольное (самоповорот). До появления родовой деятельности кесарево сечение должно быть проведено при тенденции к перенашиванию, предлежании плаценты, дородовом излитии околоплодных вод, гипоксии плода, рубце на матке, опухолях гениталий (с последующим их удалением).
При выпадении мелких частей плода (пуповина, ручка) попытка вправления не только бесполезна, но и вредна, так как способствует инфицированию и увеличивает время до оперативного родоразрешения. Ведение родов через естественные родовые пути возможно лишь при глубоконедоношенном плоде, жизнеспособность которого находится под большим сомнением.
Комбинированный поворот плода на ножку при его жизнеспособности используется крайне редко, так как он небезопасен для плода. Производят его в основном при поперечном положении второго плода у роженицы с двойней.
При поступлении роженицы с полным раскрытием шейки матки, при живом плоде и небольшой его массе, сохраненной его подвижности (последнее условие бывает крайне редким) возможно проведение комбинированного классического поворота плода на ножку с последующим его извлечением. Прогноз в этом случае для плода неблагоприятный.
Если роженица поступает с запущенным поперечным положением и мертвым плодом, показана эмбриотомия под наркозом.
При наличии инфекции на фоне длительного безводного промежутка при живом плоде показаны кесарево сечение, удаление матки, дренирование брюшной полости для профилактики развития перитонита и септического состояния, антибактериальная терапия.
 Глава 19
Глава 19
РАЗГИБАТЕЛЬНЫЕ ПРЕДЛЕЖАНИЯ ПЛОДА
Разгибательные предлежания плода встречаются в 0,5—1,0% случаев всех родов, преимущественно у повторнородящих.
Различают 3 степени разгибания головки, что определяет характер ее предлежания.
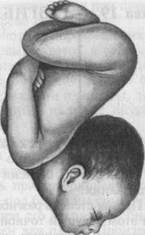
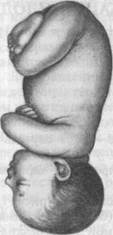
Первая степень разгибания — переднеголовное предлежание (рис. 19.1,а). При этом ведущей точкой является область переднего (большого) родничка, а плоскость большого сегмента проходит через прямой размер, диаметр которого 12 см.
Вторая степень разгибания — лобное предлежание (рис. 19.1,6). Ведущая точка — надбровье, плоскость большого сегмента проходит через большой косой размер — 13 см.
Третья степень разгибания — лицевое предлежание (рис. 19.1,в). Ведущей точкой является подбородок, плоскость большого сегмента проходит через вертикальный размер — 9,5 см.
Самым неблагоприятным предлежанием является лобное.
Между этими тремя основными степенями разгибания головки существуют промежуточные переходные состояния.
Каждая из степеней разгибания головки является в то же время и переходной и, следовательно, временным состоянием. Так, переднеголовное предлежание может превратиться или в затылочное — при сгибании головки в дальнейшем течении родов, или в лобное — при ее разгибании. Лишь в отдельных, довольно редких случаях та или другая степень разгибания как бы стабилизируется, и головка проходит через родовой канал в одном из вариантов предлежания.
Разгибательные предлежания головки возникают иногда еще до родов. Обычно практического значения они не имеют и с началом родов устраняются самопроизвольно. Лишь в крайне редких случаях при большом зобе или обширной кистовидной гигроме шеи плода, равно как и при крупных подслизистых миомах матки, разгибательное состояние плода, возникшее во время беременности, может сохраниться и во время родов. В большинстве же случаев разгибательные состояния головки возникают во время родов.
Факторами, способствующими возникновению разгибательных предле-жаний, являются следующие: многоводие, маловодие, гипотрофия и недоношенный плод, снижение тонуса и некоординированные сокращения матки, крупный плод, узкий таз (особенно плоский), предлежание плаценты, аномалии развития матки и плода. Лобное и лицевое предлежания могут быть при опухолях шеи или при неоднократном обвитии пуповины.
Механизм родов при разгибательных предлежаниях характеризуется следующими отличительными моментами: первый момент — разгибание голов-
 |
 |
 |
Рис. 19.1.Разгибательные предлежания головки плода, а — переднеголовное; б — лобное; в — лицевое.
ки; второй момент — в процессе внутреннего поворота, как правило, образование заднего вида; третий момент — сначала сгибание, потом разгибание. Образование заднего вида при разгибательных предлежаниях обеспечивает возможность использования в процессе родов крестцовой впадины.
ПЕРЕДНЕГОЛОВНОЕ ПРЕДЛЕЖАНИЕ
Диагностика переднеголовного предлежания во время беременности представляет определенные трудности. При проведении наружного акушерского исследования возможно более высокое стояние дна матки, при измерении прямого размера головки он оказывается равным 12 см и более. Диагноз может быть уточнен при ультразвуковом исследовании. С началом родовой деятельности переднеголовное предлежание нередко переходит в затылочное или в более выраженную степень разгибания. Поэтому наибольшую информацию о наличии переднеголовного предлежания можно получить в процессе родовой деятельности. При влагалищном исследовании в первом периоде родов обнаруживается расположение переднего (большого) и заднего (малого) родничков на одном уровне или чаще большой родничок — ниже малого. Сагиттальный (стреловидный) шов в плоскости входа малого таза находится обычно в поперечном, иногда в одном из косых размеров.
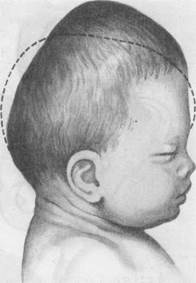
Диагноз может быть уточнен и сразу после рождения плода по конфигурации головки. Родовая опухоль при переднеголовном предлежании располагается в области большого родничка и вытягивает головку вверх. Такую конфигурацию головки новорожденного называют брахицефалической (башенной) (рис. 19.2).
Механизм родов при переднеголовном предлежании на-
 |
пинается в плоскости входа в малый таз. Головка плода устанавливается сагиттальным (стреловидным) швом в поперечном размере таза, реже в косом (рис. 19.3).
| Рис. 19.2. Брахицефалическая конфигурация головки новорожденного. |
Первый момент механизма родов — умеренное разгибание головки. Большой родничок располагается ниже малого, являясь ведущей точкой. Большой сегмент при данном предлежании — окружность головки, диаметром которой является прямой размер (diameter frontooccipitalis) — от надпереносья до затылочного бугра длиной 12 см (окружность равна 34—35 см). По мере продвижения по родовому каналу при переходе из шировой части в узкую происходит второй момент механизма родов — внутренний поворот головки, который заканчивается в плоскости входа. Стреловидный шов устанавливается в прямом размере, под лобковое сочленение подходит часть головки областью надпереносья (glabella), которая является точкой фиксации. Крайне редко наблюдающийся поворот головки затылком кпереди, а лицевой частью кзади является
нарушением механизма родов. В этих случаях довольно часто прекращается дальнейшее продвижение головки по родовому каналу.
Третий момент механизма родов — сгибание головки. После того как точка фиксации (надпереносье) подходит под нижний край лобкового сочленения, происходит сгибание головки в шейной части позвоночника, рождаются теменные бугры и затылок.
Четвертый момент механизма родов — разгибание головки. Происходит после образования второй точки фиксации, которой является подзатылочная ямка. Головка упирается в вершину крестца (копчик при этом смещается) и совершается разгибание головки. В процессе разгибания происходит полное рождение головки.
Пятый момент механизма родов — внутренний поворот плечиков и наружный поворот головки. Совершается так же, как и при затылочном предлежании.
Течение беременности и родов. Во время беременности при переднеголовном предлежании осложнений может и не быть, однако при подвижной над плоскостью входа в малый таз головке плода отсутствует внутренний пояс прилегания, в связи с чем может произойти дородовое излитие околоплодных вод. Первый и второй период родов, как правило, затягиваются. Роды сопровождаются повышенным травматизмом родовых путей, более часто наступающей гипоксией и травмой плода. При переношенной беременности, крупном плоде, узком тазе, пожилом возрасте пер-вобеременной увеличивается возможность травмы плода.
Ведение родов.При переднеголовном предлежании ведение родов должно быть индивидуальным. При доношенной беременности, некрупном плоде инормальных размерах таза роды проводят через естественные родовые
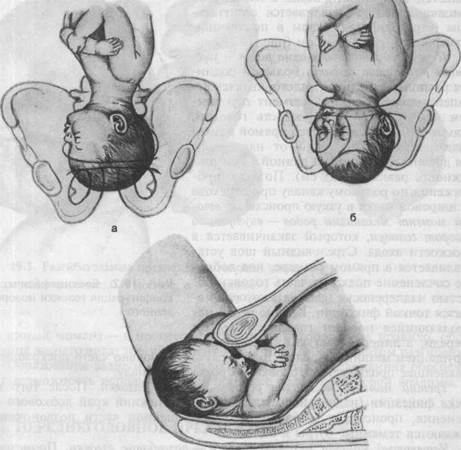
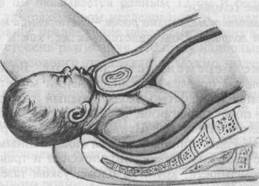
Рис. 19.3. Механизм родов при переднеголовном предлежании плода.
а — умеренное разгибание головки; б — внутренний поворот головки; в — сгибание головки; г — разгибание головки.
пути. При несвоевременном излитии околоплодных вод проводят профилактику слабости родовой деятельности и гипоксии плода.
С момента полного открытия шейки матки необходима тщательная оценка соответствия головки плода размерам таза. Попытка исправления переднеголовного предлежания ручным путем результата не дает, но может нанести вред (травма плода, матки, отслойка плаценты).
Оперативное родоразрешение (кесарево сечение) показано при крупном плоде, перенашивании беременности, узком тазе, пожилом возрасте первобеременной, слабости родовой деятельности.
Во втором периоде родов при слабости родовой деятельности, гипоксии плода при головке, находящейся в полости малого таза, показано родоразрешение путем наложения акушерских щипцов или вакуум-экстракции.
В последовом и послеродовом периодах проводят профилактику кровотечений введением средств, сокращающих матку.
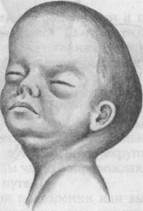
Рис. 19.4. Форма головки новорожденного, родившегося при лобном предлежании.
ЛОБНОЕ ПРЕДЛЕЖАНИЕ
Лобное предлежание встречается очень редко (0,021—0,026 %). Иногда лобное предлежание является переходным состоянием от переднего лобного в лицевое.
Диагностика лобного предлежания наружными приемами затруднительна. Можно лишь предполагать наличие лобного предлежания по высокому стоянию дна матки, наличию угла между затылком и спинкой плода. Сердцебиение плода лучше выслушивается со стороны грудной клетки, а не спинки. При влагалищном исследовании определяется лобная часть головки плода, можно пальпировать лобный шов, который заканчивается с одной стороны переносицей (пальпируются также надбровные дуги и глазницы), с другой — большим родничком.
После рождения по конфигурации головы новорожденного можно подтвердить диагноз лобного вставления. Родовая опухоль, расположенная в области лба, придает головке своеобразный вид пирамиды (рис. 19.4).
Существенную помощь в диагностике оказывает ультразвуковое исследование.
Роды при лобном предлежании при нормальных размерах таза (тем более при некотором сужении) и доношенном плоде (а особенно при крупном) невозможны, так как головка должна продвигаться по родовым путям своей наибольшей окружностью. При лобном предлежании нередко возникают признаки клинически узкого таза.
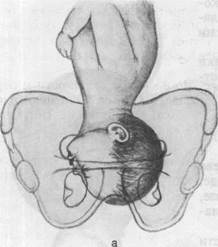 |
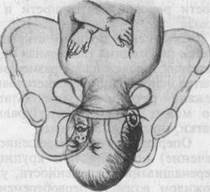 |
в
Рис. 19.5. Механизм родов при лобном предлежании плода, а — разгибание головки; б — внутренний поворот головки; в — сгибание головки.
Механизм родов (рис. 19.5). Первый момент родов — разгибание в плоскости входа в малый таз. Лобный шов располагается, как правило, в поперечном размере. Ведущей точкой являются лобные кости, на которых в процессе родов образуется выраженная родовая опухоль. По мере дальнейшего продвижения головки, преимущественно при переходе из плоскости широкой части в узкую, начинается второй момент механизма родов — внутренний поворот головки, который заканчивается в плоскости выхода. При этом плод спинкой поворачивается кзади, лобный шов располагается в прямом размере. Верхняя челюсть прижимается к нижнему краю лобкового сочленения, образуя первую точку фиксации. Образование переднего вида при лобном предлежании исключает дальнейшее продвижение плода,
Третий момент механизма родов — сгибание головки. Происходит после образования первой точки фиксации; при этом рождаются темя и затылок плода. В результате образуется вторая точка фиксации — подзатылочная
ямка, которая упирается в вершину копчика. Четвертый момент — разгибание головки. Как и при заднем виде затылочного предлежания, вокруг образованных точек фиксации происходит разгибание головки, в результате которого головка рождается полностью. Пятый момент — внутренний поворот плечиков (и наружный поворот головки) происходит так же, как и при других вариантах головного предлежания.
Течение беременности и родов. Во время беременности и первого периода родов нередко происходит несвоевременное излитие околоплодных вод ввиду отсутствия внутреннего пояса прилегания. Во время длительного безводного промежутка может присоединиться инфекция и гипоксия плода.
Роды при нормальных размерах таза и доношенной беременности, даже при хорошей родовой деятельности, закончиться не могут. Формируется клинически узкий таз и возникает угроза разрыва матки. Самопроизвольные роды произойдут, если лобное предлежание в процессе родовой деятельности превращается в лицевое или переднеголовное, а также при некрупном плоде и вместительном тазе. В последнем случае роды часто сопровождаются тяжелыми осложнениями (травма плода, родовых путей).
Ведение беременности и родов. При подозрении или выявлении лобного предлежания необходима госпитализация для выяснения причин его возникновения и определения тактики родоразрешения. При дородовом излитии вод показано кесарево сечение.
В течение первого периода родов при сохраненных водах может измениться положение головки плода. Если этого не происходит или излились воды, показано родоразрешение путем кесарева сечения. Если момент для кесарева сечения упущен, роженица поступила в родильный дом при головке, находящейся в полости малого таза, необходимо исключить угрозу разрыва матки, следить за состоянием плода, не допускать длительного стояния головки в одной плоскости (угроза образования свищей), производить профилактику гипоксии плода, при длительном безводном промежутке — антибактериальную терапию.
При задержке рождения плода, появлении признаков гипоксии требуется немедленное родоразрешение. Возможно наложение акушерских щипцов, однако это не всегда удается. Поэтому в таких случаях чаще приходится производить плодоразрушающую операцию (перфорацию головки) даже при живом плоде. Попытка изменить предлежание при головке, расположенной над входом в малый таз, результата, как правило, не дает.
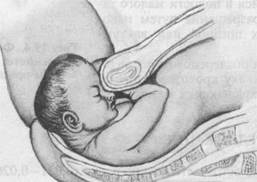
19.3. ЛИЦЕВОЕ ПРЕДЛЕЖАНИЕ
Лицевое предлежание встречается чаще предыдущих двух и является максимальной степенью разгибания головки плода (0,23 %).
Обычно лицевое предлежание образуется во время родов, но может возникать и задолго до них.
Причины возникновения лицевого предлежания практически такие же, как и предыдущих разгибательных предлежаний. Довольно часто лицевое предлежание возникает из лобного.
Диагностика лицевого предлежания основывается на данных наружного акушерского и влагалищного исследования. Головка плода макси-
 |
 |
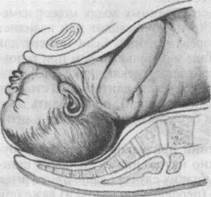 |
Рис. 19.6. Механизм родов при лицевом предлежании плода.
а — максимальное разгибание головки; б — внутренний поворот головки; в — внутренний поворот головки завершился.
мально разогнута, поэтому при наружном акушерском исследовании возможно определение углубления между головкой и спинкой плода, отсутствие характерной для других предлежании выпуклости спинки плода. Наиболее отчетливо сердечные тоны плода прослушиваются со стороны его грудной клетки.
При влагалищном исследовании определяются лицевые части плода: подбородок, надбровные дуги, нос, рот с твердыми валиками десен. В этом случае необходимо дифференцировать его от ягодичного предлежания, при котором могут определяться отечные мягкие ткани, а также пропальпиро-ваться копчик, крестец, седалищные бугры. При лицевом предлежании исследование необходимо проводить осторожно, во избежание повреждения глаз, а при ягодичном предлежании — наружных половых органов плода.
По подбородку можно определить позицию и вид плода. При подбородке, обращенном вправо, спинка располагается слева — первая позиция, при второй позиции соответственно подбородок будет определяться слева, спинка — справа.
Если при пальпации подбородок определяется спереди, спинка сзади — задний вид, соответственно при расположении подбородка сзади, спинки спереди — передний вид.
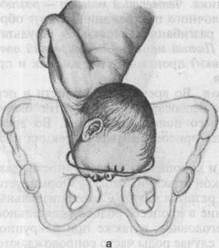
Механизм родов (рис. 19.6). Первый момент — максимальное разгибание головки, происходит в плоскости входа в малый таз. В результате ведущей точкой становится подбородок. Срединная лицевая линия устанавливается в поперечном или в одном из косых размеров. Головка проходит окружностью, диаметром которой является вертикальный размер (от подъязычной кости до середины большого родничка), равный 9,5 см.
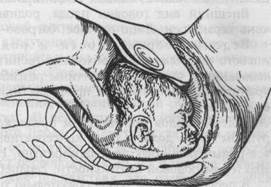 |
| Рис. 19.7. Роды при переднем виде лицевого предлежания. |
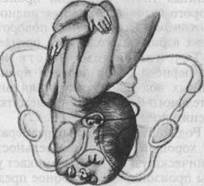
Второй момент — внутренний поворот головки, начинается в плоскости входа, особенно активно проявляясь при переходе из широкой в узкую часть, и заканчивается в плоскости выхода, упираясь подъязычной костью в нижний край лобкового сочленения (точки фиксации). Это способствует врезыванию головки. При образовании переднего вида дальнейшее продвижение головки прекращается (запущенное лицевое вставление), так как лобная часть упирается в лобковое сочленение, а подбородок — в крестцовую впадину, плечевой пояс при этом вколачивается в поперечном размере в седалищные ости.
 |
Третий момент механизма родов при заднем виде лицевого предлежания — сгибание головки, происходит в плоскости выхода с образованием точки фиксации: подъязычная кость упирается в нижний край лобкового сочленения. Вслед за родившимся подбородком последовательно рождается вся головка плода. Этот момент клинически соответствует прорезыванию и рождению головки.
Четвертый момент — внутренний поворот плечиков (и наружный поворот головки) происходит так же, как и при
других видах головных пред- рИс. 19.8. Отек лица новорожденного, родивше-
лежаний. гося в лицевом предлежании.
Течение беременности и родов. Во время беременности и первого периода родов возможно несвоевременное излитие околоплодных вод ввиду неполноценного внутреннего пояса прилегания, развитие гипоксии плода в связи с сокращением объема матки и ограничения маточно-плацентарного кровотока, выпадение пуповины.
Роды в заднем виде лицевого предлежания при нормальном тазе, доношенном, но некрупном плоде обычно заканчиваются благоприятно, хотя их длительность может быть несколько больше, чем при заднем виде затылочного предлежания. Чаще наблюдается разрыв промежности, так как рождение головки над промежностью происходит большим поперечным размером, возможна внутричерепная травма плода.
Серьезные осложнения наблюдаются в родах, как уже было сказано, при переднем виде лицевого предлежания (рис. 19.7). Продвижение головки прекращается. При хорошей родовой деятельности возможны разрыв матки, гибель плода. В период длительного стояния головки образуются некроз ущемленных тканей, свищи, инфицирование.
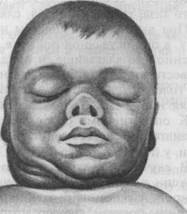
Внешний вид головки плода, родившегося в лицевом предлежании, очень характерен. Лицо отечное, багрово-красного цвета (рис. 19.8).
Ведение беременности и родов. При установлении диагноза лицевого предлежания необходимо госпитализировать беременную для обследования и выяснения причины разгибательного предлежания, создания охранительного режима как профилактики преждевременного излития околоплодных вод.
Ведение родов при лицевом предлежании при нормальном тазе и некрупном плоде должно быть консервативным, так как в большинстве случаев роды заканчиваются благоприятно. Необходимо постоянно следить за характером родовой деятельности, сердцебиением плода.
В первом периоде родов обязательно тщательное наблюдение за сохранением заднего вида, так как в случае возникновения переднего вида роды через естественные пути невозможны и необходимо произвести кесарево сечение.
Кесарево сечение показано также при появлении признаков клинически узкого таза, гипоксии плода, слабости родовой деятельности.
При выпадении пуповины необходимо попытаться заправить ее за головку, а при неудачной попытке, придерживая пуповину за головкой рукой, введенной во влагалище, и придав женщине коленно-локтевое положение, перевести в операционную для проведения кесарева сечения (врач удерживает головку плода через влагалище до момента извлечения плода, предохраняя тем самым ее от сдавления).
К оперативному родоразрешению (до родов) необходимо прибегнуть при анатомическом сужении таза, крупном плоде, перенашивании беременности, у пожилых первородящих, при переднем виде лицевого предлежания.
В случае возникновения вторичной слабости родовой деятельности, гипоксии плода, при головке, находящейся в полости малого таза (невозможность извлечения головки при кесаревом сечении), для спасения жизни роженицы показана плодоразрушающая операция (краниотомия), даже если плод живой.
Во время прорезывания головки при угрозе разрыва промежности необходимо своевременно произвести эпизио- или перинеотомию для профилактики ее разрыва.
 Глава 20
Глава 20
АНОМАЛИИ РОДОВОЙ ДЕЯТЕЛЬНОСТИ (ДИСФУНКЦИЯ МАТКИ)
Основными вариантами аномалий родовой деятельности являются следующие: патологический прелиминарный период, первичная слабость родовой деятельности (первичная гипотоническая дисфункция матки); вторичная слабость родовой деятельности (вторичная гипотоническая дисфункция матки), которая может быть как в первом периоде родов, так и во втором; чрезмерно сильная родовая деятельность (гиперактивность матки); гипертоническая дисфункция матки, дискоординация родовой деятельности и тетанус матки.
Этиология аномалий родовой деятельности весьма ра
