Измерение артериального давления
Артериальное давление (АД) – это давление, которое оказывает кровь на стенки артерий. Оно измеряется тремя непрямыми способами:
1) аускультативным;
2) пальпаторным;
3) осциллографическим.
Наиболее распространенным является аускультативный метод определения АД на плечевой артерии Н.С. Короткова.
Для измерения АД необходимы следующие условия:
1) температура в комнате должна быть комфортной;
2) в течение 30 минут до измерения АД обследуемый не должен напрягаться, переохлаждаться, курить, принимать пищу;
3) плечо обследуемого не должно сдавливаться одеждой;
4) в течение 5 минут до измерения АД обследуемый не должен изменять положения тела.
Правила измерения АД.
1. АД следует измерять на обеих руках; если такой возможности нет, то измерение проводят на недоминирующей руке (у правшей – на левой, у левшей – на правой). При наличии асимметрии АД измерение производится на той руке, где ранее фиксировались более высокие цифры.
2. Манжету следует накладывать так, чтобы ее нижний край находился на 2–3 см выше локтевого сгиба.
3. Ширина манжеты должна составлять не менее 120% от диаметра плеча обследуемого в его середине. Стандартная ширина манжеты для взрослых – 13 см. Использование такой манжеты для измерения АД у лиц, страдающих ожирением, приведет к завышению результатов. Если же такую манжету использовать у детей или у лиц с тонкой рукой, то цифры АД будут занижены. Резиновый баллон, расположенный внутри манжетки, по длине должен покрывать не менее 90% окружности плеча (стандартная длина – 25,4 см).
4. Если АД измеряется в положении сидя, рука обследуемого должна располагаться так, чтобы нижний край манжетки находился на уровне четвертого межреберья (т.е. на уровне сердца). Плечо обследуемого должно при этом располагаться под углом 45 градусов к туловищу.
5. Если АД измеряется в положении обследуемого лежа, рука располагается на кровати под углом 45 градусов к туловищу.
6. Воздух быстро накачивают в манжетку до тех пор, пока уровень давления не превысит на 30 мм рт. ст. давление, при котором исчезла пульсация в локтевой ямке, что определяется пальпаторно или аускультативно. Это позволяет, во-первых, избежать ошибки измерения при наличии аускультативного провала, во-вторых, снизить тканевое давление в руке ниже манжетки, повысив тем самым кровоток через артерию и, следовательно, точность измерения.
7. Давление в манжетке снижают со скоростью 2 мм рт. ст. в секунду, без задержек. Если у обследуемого имеется тахикардия, то давление в манжетке можно снижать несколько быстрее, при наличии брадикардии – несколько медленнее.
8. Систолическому АД соответствует первое (слышимое ухом) появление тонов.
9. Диастолическое АД фиксируется в момент исчезновения тонов, что соответствует V фазе Короткова. Исключение составляют больные с недостаточностью аортального клапана, у которых диастолическому давлению соответствует IV фаза – момент внезапного и сильного приглушения тонов, что связано с исчезновением препятствия для кровотока по сосуду. В норме интервал между IV и V фазами составляет не более 10 мм рт. ст.
10. Результаты измерения, по рекомендации ВОЗ, необходимо фиксировать с точностью до 2 мм рт. ст.
11. После фиксации уровня АД необходимо быстро снизить давление в манжетке до нуля.
12. Повторное измерение АД на той же руке можно проводить не ранее чем через 1 минуту.
Нормальным считается систолическое АД, не превышающее 130 мм рт. ст., диастолическое – не превышающее 85 мм рт. ст.
Систолическое АД от 130 до 139 мм рт. ст. и диастолическое АД от 85 до 89 мм рт. ст. определяют как «повышенное нормальное». Лица с повышенным нормальным АД должны обследоваться не менее 1 раза в год. Диагноз артериальной гипертонии ставится, если хотя бы при двух измерениях во время, по меньшей мере, двух визитов к врачу систолическое АД составляет не менее 140 мм рт. ст. и/или диастолическое АД – не менее 90 мм рт. ст.
Систолическое АД – это максимальное давление в артериальной системе во время систолы левого желудочка. Оно обусловлено, в основном, ударным объемом сердца и эластичностью аорты и крупных артерий.
Диастолическое АД – это минимальное давление в артериях во время диастолы сердца. Оно во многом определяется уровнем тонуса периферических артерий.
Пульсовое АД – это разность между величинами систолического и диастолического АД. В норме оно составляет 40–50 мм рт. ст. Высокое пульсовое давление может выявляться при недостаточности клапанов аорты, при изолированной систолической гипертонии.
Средним называется то постоянное давление, которое без пульсации может обеспечить продвижение крови по сосудам с той же скоростью, что и при движении с пульсацией. Среднее АД можно определить осциллографическим методом или рассчитать по формуле:
Среднее АД = диастолическое АД – 1/3 пульсового АД.
Базальным называется давление, измеренное утром в покое. В норме оно является самым низким.
Если АД измеряется у больных с ригидными склерозированными сосудами, выявляемые величины систолического АД могут превышать истинное значение на 30 мм рт. ст. (не более). У некоторых больных АД бывает трудно измерить из-за плохой слышимости тонов Короткова (при аортальным стенозе, выраженной сердечной недостаточности и сниженном ударном объеме, сужении просвета магистральной артерии). Для того, чтобы улучшить звучание фаз Короткова, рекомендуется перед измерением АД проделать несколько сгибаний и разгибаний руки в локтевом суставе, в результате чего сосуды расширятся.
Прижатие стетоскопа к руке не оказывает влияния на систолическое АД, а цифры диастолического АД при сильном прижатии могут оказаться значительно заниженными.
Измерение АД на ногах.
Обследуемый ложится на живот. Накладывается манжета шириной 20 см (манжета для лиц с ожирением). Баллон, создающий давление, располагается на задней поверхности середины бедра. Аускультация проводится в подколенной ямке. В норме диастолическое давление на руках и на ногах одинаково, а систолическое АД на ногах на 20 мм рт. ст. выше, чем на руках.
Исследование пульса
Пульс исследуют в дистальной части лучевой артерии, определяя:
1) свойства стенки артерии (эластичность, однородность);
2) собственно свойства пульса:
– синхронность и одинаковость на лучевых артериях;
– ритм;
– частоту в минуту;
– напряжение;
– наполнение;
– величину;
– форму;
– равномерность;
– наличие дефицита.
Определите свойства стенки лучевой артерии.
Сомкнув II–IV пальцы и установив их кончики над проекцией артерии, врач сильно нажимает ими на артерию и скользит по ней поперечно, а затем продольно. При скольжении по артерии определяются эластичность стенки и ее однородность.
Определите свойства пульса.
1. Определение синхронности и одинаковости пульса на лучевых артериях. Врач обхватывает правой рукой левую руку больного выше лучезапястного сустава, а левой рукой – правую руку, так, чтобы кончики II–IV пальцев были расположены на передней поверхности лучевой кости обследуемого между наружным ее краем и сухожилиями сгибателей кисти, а большой палец и ладонь – на тыльной стороне предплечья. При этом надо стремиться к тому, чтобы положение рук было удобным как для врача, так и для больного. Сосредоточив внимание на ощущениях в кончиках пальцев, врач устанавливает их в положении, в котором обнаруживается пульс, и определяет синхронность возникновения пульсовых волн на артериях (одновременность возникновения пульсовых волн на левой и правой руках) и их одинаковость.
У здорового человека пульс на лучевых артериях синхронный и одинаковый. У больных с резко выраженным стенозом левого атриовентрикулярного отверстия из-за расширения левого предсердия и сдавления левой подключичной артерии пульсовая волна на левой лучевой артерии бывает меньшей величины, чем первая, и запаздывает. При синдроме Такаясу (облитерирующий артериит ветвей дуги аорты) пульс на одной из артерий может вообще отсутствовать. Неодинаковый и несинхронный пульс называется pulsus differens.
Если пульс на лучевых артериях синхронный и одинаковый, остальные его свойства определяют, пальпируя одну руку.
2. Ритм пульса. Определяют, возникают ли пульсовые волны через равные (ритмичный пульс) или через неравные (аритмичный пульс) временные интервалы. Появление отдельных пульсовых волн, меньших по величине, возникающих раньше обычного времени, после которых имеется более длительная (компенсаторная) пауза, свидетельствует об экстрасистолии. При мерцательной аритмии пульсовые волны возникают через неравные промежутки времени.
3. Частота пульса. Если пульс ритмичный, его считают в течение 20–30 секунд. Затем определяют частоту пульса в 1 минуту, умножая полученную величину соответственно на 3 или на 2. Если пульс неритмичный, его считают в течение как минимум одной минуты.
4. Напряжение пульса. Рука врача устанавливается в типичное положение. Проксимально расположенным пальцем постепенно придавливают артерию к лучевой кости. Пальцем, расположенным дистально, улавливают момент прекращения пульсации артерии. О напряжении пульса судят по тому минимальному усилию, которое пришлось приложить, чтобы проксимально расположенным пальцем полностью передавить артерию. При этом пальцем, расположенным дистально, необходимо уловить момент прекращения пульсации. Напряжение пульса зависит от систолического артериального давления: чем оно выше, тем пульс напряженнее. При высоком систолическом артериальном давлении пульс твердый, при низком – мягкий. Напряжение пульса зависит также от эластических свойств стенки артерии. При уплотнении последней пульс будет твердым.
5. Наполнение пульса. Исследующий устанавливает руку в типичное для исследования пульса положение. На первом этапе пальцем, расположенным на руке обследуемого проксимально, полностью передавливают артерию до прекращения пульсации. Момент прекращения пульсации улавливают пальцем, расположенным дистально. На втором этапе приподнимают палец (подушечка пальпирующего пальца должна едва ощущать пульсацию). О наполнении пульса судят по тому расстоянию, на которое нужно приподнять передавливающий палец для восстановления исходной амплитуды пульсовой волны. Это соответствует полному расправлению артерии. Наполнение пульса, таким образом, определяется диаметром артерии в момент пульсовой волны. Оно зависит от ударного объема сердца. При высоком ударном объеме пульс полный, при низком – пустой.
6. Величина пульса. Исследующий устанавливает правую руку в типичное для исследования положение. Затем средним (из трех пальпирующих) пальцем придавливает артерию к лучевой кости до ее полного пережатия (что проверяется дистально расположенным пальцем) и, сосредоточив внимание на ощущении в проксимально расположенном пальце, определяет силу пульсовых толчков. Величина пульса тем больше, чем больше напряжение и наполнение пульса, и наоборот. Полный твердый пульс является большим, пустой и мягкий – малым.
7. Форма пульса. Установив правую руку в типичное для пальпации пульса положение и сосредоточив внимание на ощущении в кончиках пальпирующих пальцев, исследующий должен определить скорость подъема и спада пульсовой волны. Форма пульса зависит от тонуса артерий и скорости их систолического заполнения: при снижении тонуса сосудов и при недостаточности клапанов аорты пульс становится быстрым, при повышении тонуса сосудов или при их уплотнении – медленным.
8. Равномерность пульса. Сосредоточив внимание на ощущении в кончиках пальцев пальпирующей руки, врач должен определить, одинаковы ли пульсовые волны. В норме они одинаковы, т.е. пульс равномерный. Как правило, ритмичный пульс является равномерным, аритмичный – неравномерным.
Выделяют следующие разновидности неравномерного пульса:
а) альтернирующий;
б) парадоксальный;
в) дикротический;
г) бигеминальный.
Альтернирующий пульс. Характеризуется чередованием сильной и слабой пульсовых волн. Такой пульс является симптомом слабости миокарда левого желудочка, вследствие которой во время систол выбрасывается различный объем крови. Для того, чтобы уловить альтернацию пульса, необходимо производить исключительно нежную пальпацию, больной должен дышать неглубоко, чтобы исключить изменчивость пульса в результате дыхания.
Парадоксальный пульс. Пульсовые волны на вдохе уменьшаются, на выдохе – увеличиваются. Объясняется это тем, что у больных с некоторыми заболеваниями во время вдоха происходит уменьшение ударного объема и снижение систолического АД. Если АД снижается более чем на 20 мм рт. ст., такое изменение пульса можно уловить при пальпации.
Дикротический пульс. Выявляются две пульсовые волны, причем вторая, меньшая по амплитуде, возникает после закрытия створок аортального клапана, т.е. в диастолу. Дикротический пульс иногда выявляется у здоровых людей с выраженной гипотонией и сниженным общим периферическим сопротивлением. Чаще эта разновидность пульса встречается при тяжелой сердечной недостаточности и при гиповолемическом шоке.
Бигеминальный пульс. Наблюдается при нарушении ритма сердца, при котором за каждым нормальным сокращением сердца следует экстрасистола с последующей компенсаторной паузой. В конце нормальной систолы возникает обычная для больного пульсовая волна, в конце последующей экстрасистолы – пульсовая волна меньшей величины.
9. Дефицит пульса. Исследующий определяет частоту пульса, а его помощник одновременно аускультативно подсчитывает число сердечных сокращений за одну минуту. Если частота сердечных сокращений больше, чем частота пульса, имеется дефицит пульса. Величина дефицита равна разнице этих двух величин. Дефицит пульса выявляется при нарушениях его ритма (например, при мерцательной аритмии).
Сфигмография
Сфигмография – графическая запись пульсовой волны в виде кривой, называемой сфигмограммой. Целью данного исследования является объективная оценка частоты, ритма и характера пульсовой волны.
Сфигмограмма, записанная с лучевой и бедренной артерий, позволяет оценить периферический пульс, с сонной и подключичной артерий – центральный пульс.
Сфигмограмма периферического пульса состоит из крутого восходящего колена – анакроты (a), соответствующего систоле сердца, регистрируется после желудочкового комплекса синхронно записываемой ЭКГ. После анакроты регистрируется более пологое нисходящее колено – катакрота (c), совпадающее с диастолой сердца. На катакроте имеется дикротическая волна (d), происхождение которой связывают с движением крови назад в результате закрытия клапанов аорты.
Сфигмограмма центрального пульса в норме состоит из почти вертикального систолического подъема (a), систолической части (ai) и диастолического спада (c).
При заболеваниях сердца и сосудов изменяются свойства пульса и характер пульсовой волны, что особенно хорошо видно по форме сфигмограммы. Имея сфигмограмму, можно объективно выявить pulsus celer et altus (при недостаточности клапанов аорты), pulsus tardus et parvus (при стенозе устья аорты).
При снижении тонуса периферических артерий, обусловленном низким диастолическим давлением, появляется своеобразная форма периферического пульса – дикротический пульс (pulsus dycroticus), при котором дикротическая волна не располагается на катакроте, а следует как самостоятельная за основной пульсовой волной.
При частом пульсе дикротическая волна наслаивается на анакроту следующего пульсового колебания. Такой пульс называется анакротическим (pulsus anacroticus).
У тяжелых больных с поражением сердечной мышцы можно прощупать и зарегистрировать перемежающийся, альтернирующий пульс (pulsus alternans) с чередованием пульсовых волн большой и малой амплитуды.
Определение скорости распространения пульсовой волны.
Метод определения скорости распространения пульсовой волны позволяет дать объективную и точную характеристику свойств стенок артериальных сосудов. Для этого производится запись сфигмограммы с двух или нескольких участков сосудистой системы с определением времени запаздывания пульса на дистальном отрезке артерий эластического и мышечного типов по отношению к центральному пульсу, для чего надо знать расстояние между двумя исследуемыми точками.
Чаще всего сфигмограммы записывают одновременно с сонной артерии на уровне верхнего края щитовидного хряща, с бедренной артерии на месте выхода ее из-под пупартовой связки и с лучевой артерии.
Отрезок «сонная артерия–бедренная артерия» отражает скорость распространения пульсовой волны по сосудам преимущественно эластического типа (аорта). Отрезок «сонная артерия–лучевая артерия» отражает распространение волны по сосудам мышечного типа. Время запаздывания периферического пульса по отношению к центральному надо высчитывать по расстоянию между началом подъема регистрируемых сфигмограмм. Длина пути «сонная артерия–бедренная артерия» и «сонная артерия–лучевая артерия» измеряется сантиметровой лентой с последующим расчетом истинной длины сосуда по специальной методике.
Для определения скорости распространения пульсовой волны (C) надо путь, пройденный пульсовой волной в см (L), разделить на время запаздывания пульса в секундах (T):
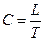
У здоровых людей скорость распространения пульсовой волны по эластическим сосудам равна 5–7 м/с, по сосудам мышечного типа – 5–8 м/с.
Скорость распространения пульсовой волны зависит от возраста, индивидуальных особенностей сосудистой стенки, от степени ее напряжения и тонуса, от величины артериального давления.
При атеросклерозе в большей степени увеличивается скорость пульсовой волны по эластическим сосудам, чем по сосудам мышечного типа. Гипертоническая болезнь обусловливает увеличение скорости пульсовой волны по обоим типам сосудов, что объясняется повышенным артериальным давлением и повышенным сосудистым тонусом.
Флебография
Флебография – метод исследования, позволяющий зарегистрировать пульсацию вен в виде кривой, называемой флебограммой. Флебограмму чаще всего записывают с яремных вен, колебания которых отражают работу правого предсердия и правого желудочка.
Флебограмма – сложная кривая, начинающаяся с отлогого подъема, соответствующего концу диастолы желудочков. Ее вершиной является зубец «a», обусловленный систолой правого предсердия, во время которой значительно увеличивается давление в полости правого предсердия, а ток крови из яремных вен замедляется, вены набухают.
При сокращении желудочков на флебограмме появляется резко отрицательная волна – волна падения, которая начинается после зубца «a» и заканчивается зубцом «c», после чего возникает резкая волна падения – систолический коллапс («x»). Он обусловлен расширением полости правого предсердия (вслед за его систолой) и понижением внутригрудного давления вследствие систолы левого желудочка. Понижение давления в грудной полости способствует усиленному оттоку крови из яремных вен в правое предсердие.
Зубец «c», находящийся между зубцами «a» и «v», связывают с записью пульса сонной и подключичной артерий (передача пульсации с данных сосудов), а также с некоторым выпячиванием трехстворчатого клапана в полость правого предсердия в фазу замкнутых клапанов сердца. В связи с этим в правом предсердии происходит кратковременный подъем давления и замедляется кровоток в яремных венах.
За систолическим коллапсом «x» следует зубец «v» – диастолическая волна. Он соответствует наполнению яремных вен и правого предсердия в период его диастолы при закрытом трехстворчатом клапане. Таким образом, зубец «v» отображает вторую половину систолы правого желудочка сердца. Открытие трехстворчатого клапана и отток крови из правого предсердия в правый желудочек сопровождаются повторным снижением кривой «y» – диастолическим коллапсом (спадением).
При недостаточности трехстворчатого клапана, когда правый желудочек во время систолы выбрасывает кровь не только в легочную артерию, но и обратно в правое предсердие, появляется положительный венный пульс из-за повышения давления в правом предсердии, что препятствует оттоку крови из яремных вен. На флебограмме значительно уменьшается высота зубца «a». По мере увеличения застоя и ослабления систолы правого предсердия зубец «a» сглаживается.
Зубец «a» также становится ниже и исчезает при всех застойных явлениях в правом предсердии (гипертония малого круга кровообращения, стеноз легочной артерии). В этих случаях, как и при недостаточности трехстворчатого клапана, колебания венного пульса зависят только от фаз работы правого желудочка, поэтому регистрируется высокий зубец «v».
При большом застое крови в правом предсердии на флебограмме исчезает коллапс «x» (спадение).
Застой крови в правом желудочке и его недостаточность сопровождаются сглаживанием зубца «v» и коллапса «y».
Недостаточность аортальных клапанов, гипертония, недостаточность трехстворчатого клапана, анемия сопровождаются увеличением зубца «c». Недостаточность левого желудочка сердца, наоборот, дает снижение зубца «c» в результате малого систолического объема крови, выбрасываемого в аорту.
