Диагностическая программа при дивертикулярной болезни 5 страница
Методика катетеризации забрюшинного пространства заключается в следующем. После выполнения основного этапа оперативного вмешательства париетальная брюшина в области бокового канала брюшной полости надсекается на протяжении 2 - 3 см и отсепаровывается слева по наружному краю сигмовидной, справа
- на уровне верхнего края подвздошной кости слепой кишки. По образовавшемуся
каналу вводится хлорвиниловая трубка диаметром до 1 - 2 мм и выводится вверх
на 5—6 см. Вокруг катетера на брюшину накладываетвлкисетный шов кетгутом
для предупреждения вытекания новокаина из дефекта брюшины.
Катетеризация забрюшинного пространства обеспечивает обезболивающий эффект, что ограничивает инъекции наркотиков. Преимуществом является также создание «депо» антибиотиков в максимальной близости от воспалительного очага. В этой группе больных значительно реже встречается послеоперационный парез кишечника, раньше восстанавливается моторная функция.
ХИРУРГИЧЕСКАЯ ТАКТИКА ПРИ ПЕРИДИВЕРТИКУЛЯРНОМ АБСЦЕССЕ
Литературные данные о хирургической тактике при гнойных осложнениях Д^ вертикулеза толстой кишки довольно разноречивые. Так, R.U.Byrne (1966) при пер форации дивертикулита с местным перитонитом или формированием абсцесс предлагал консервативное лечение - интубацию желудка, антибактериальную, и фузионную терапию, а при ограничении воспаления и формировании инфильтра
- одномоментную резекцию.
разлитом перитоните ряд авторов предлагает резекцию пораженного сег-с двуствольной колостомией или операцию Гартмана (В.П.Петров, П. И.Ро-еН 1976; A.M.Boyden 1961). Некоторые исследователи выполняютодномомент-НКпезекЦИЮ с анастомозом (Т.В.Абуладзе, 1974; J.Z.Madden, 1966; Z F.Hollender, ™ а другие авторы одномоментные операции считают непереносимыми для
н'ых пожилого возраста и предлагают многомоментные оперативные вмеша-ftcrsa {К.И.Мышкин с соавт, 1978; G. M.Rugtiv, 1975; У. Anselm et. al,, 1984). 6 Так, У. Anselm et. at. (1984) оперировали больных с дивертикулезом толстой ишки по поводу перитонита, непроходимости, абсцессов, составляющих 57% *сего количества больных. При перитонитах они дренировали брюшную полость и накладывали колостому или же выполняли операцию Гартмана. Эти авторы считают, что при перитонитах целесообразно проводить операции в три этапа, а при абсцессах - в два; радикальные операции в этих случаях связаны с большим риском.
Некоторые исследователи при перфорации дивертикула с разлитым перитонитом производят ушивание перфоративного отверстия и проксимальную колосто-Мию (R.W.Browne, J.Z.Stoller, 1970; W.Kole, P.Pohi, 1973). Другие исследователи в таких случаях производят экстериоризацию перфорированного участка с последующей резекцией и наложением анастомоза через 5 - 6 недель (Г.Д.Иоселиани, Р.И.-Вокерия, 1974; Z.G.Walking, G. A.Oliver, 1966).
И. Литтманн (1970) при трудностях выведения сигмовидной кишки с перфорированным дивертикулом предлагал накладывать искусственный анус, а перфорационное отверстие дренировать с тампонированием.
Перфоративный дивертикулит и перидивертикулярный абсцесс являются показаниями к экстренной операции, и в предоперационном периоде подготовка проводится по общепринятым правилам абдоминальной хирургии.
При перидивертикулярном абсцессе хирургическая тактика зависит от особенностей гнойника, в частности от его отношения к париетальной брюшине, окружающими органами, клетчаточным пространствам.
Перидивертикулярный абсцесс наблюдался у 25 больных, что составило 3,8% к общему числу пациентов с дивертикулярной болезнью и 7,2% к числу больных с осложненными формами.
По топографо-анатомическим особенностям нами выделено три вида абсцесса.
1. Внутрибрюшинный абсцесс - 6 больных.
2. Забрюшинный абсцесс - 8 больных.
3. Внутрибрыжеечный абсцесс-11 больных.
Различаем абсцессы с микроперфорацией и без перфорации дивертикула. Сле-ДУет отметить, что в основном при микроперфорации образовывались забрюшин-Hbie и внутрибрыжеечные абсцессы, а без перфорации внутрибрюшинные абсцес-сь'- При внутрибрыжеечном абсцессе 11 больным выполняли резекцию пораженного участка единным блоком и первичным анастомозом. А при внутрибрюшинном абсцессе у 6 больных и забрюшинном абсцессе у 8 больных операцией выбора клялось вскрытие абсцесса с колостомией и активным дренированием брюшной Злости и забрюшинного пространства.
 Следует отметить, что вскрытие абсцессов в этих первых и вторых производилось внебрюшинным доступом в двух вариантах.
Следует отметить, что вскрытие абсцессов в этих первых и вторых производилось внебрюшинным доступом в двух вариантах.
По мере накопления опыта мы пришли к выводу, что внутрибрыжеечные цессы возможно удалить единым блоком с первичным анастомозом с лрове ем профилактических мероприятий, а внутрибрюшинные и забрюшинные абс сы подлежат внебрюшинному вскрытию с наложением колостомы.
У 12 больных нами было произведено вскрытие и дренирование абсцесса рез поясничные доступы. Такая тактика оправдана при полной уверенности ш' того отграничения абсцесса в параколон. В одном случае во время первой опеп°" ции производилось дренирование брюшной полости, а через 4 дня - люмботомияи вскрытие абсцесса. В некоторых случаях внебрюшинное вскрытие абсцесса может представлять большие трудности. Так, у больной Н. не удалось внебрюшинным доступом вскрыть гнойник; при ревизии было установлено, что абсцесс располагался между петлями удлиненной сигмовидной кишки, париетальной брюшиной и большим сальником. Были выполнены резекция сигмовидной кишки с абсцессом, формирование проксимальной колостомы и ушивание с фиксацией дистального отрезка к нижнему углу операционной раны.
В 9 случаях вскрытие абсцесса сопровождалось наложением проксимальной колостомы, при которой воспалительный процесс купируется уже в первые 6 - 7 дней, а полость абсцесса очищается в течение первых двух недель. При простом вскрытии абсцесса без отключения пораженного отдела толстой кишки полость абсцесса очищается долго, длительное время держатся гнойные и кишечные свищи. Поэтому колостомия одновременно с вскрытием абсцесса обоснованна.
Таким образом, при четко отграниченых абсцессах оптимальным является внебрюшинное вскрытие и дренирование абсцесса, а в ранних сроках абсцедирования инфильтрата - дополнительное дренирование брюшной полости. Одновременная колостомия способствует купированию воспалительного процесса и предупреждает генерализацию гнойной инфекции. При невозможности внебрюшинного вскрытия перидивертикулярного абсцесса хронического течения оправданной является резекция петли толстой кишки с абсцессом и формированием колостомы или one-, рация Гартмана. Восстановительные этапы операций выполняются через 4 - б месяцев после первого оперативного вмешательства и только после тщательного обследования.
В13 случаях нами была выполнена левосторонняя гемиколэктомия, в 9 - резекция сигмовидной кишки с восстановлением непрерывности толстой кишки.
ХИРУРГИЧЕСКАЯ ТАКТИКА ПРИ ДИВЕРТИКУЛЯРНОМ КРОВОТЕЧЕНИИ
Подавляющее большинство авторов при данном осложнении придерживается консервативной тактики (Л.М.Волкова, 1975; В.М.Чегин, 1978; МХЛевитан с со-авт., 1979; D.M.Gollegber, 1969; F.Parsa, 1975; G.A.Stadler, 1977).
Так, H.H.MeGuire, B.M.Haynes (1972) в 70% случаях наблюдали массивные кишечные кровотечения, которые были остановлены консервативными мероприяти-
ативнью вмешательства производились только при повторных крово-011 у Г. Adams (1975) отмечал высокую эффективность бариевой клизмы : "Дивном кровотечении: из 28 больных у 26 кровотечение остановлено, двое кооперированы. О, H.Knitsen.Z. Wahlby (1984) наблюдали 46 больных (сред-йэ&ая 72,8 года). Консервативное лечение (гемостатистическая терапия, ге-[ъянСсЬузии по показаниям) было успешным у многих больных, однако рецидивы Стечения возникли у 7 (15%) больных. Отсутствие эффекта от консерватив-1О0Терапии у 3 больных служило показанием к операции. Операцией выбора счи-^колэюшию с последующим наложением илеоректального анастамоза. По иным Mendes da losta (1983) в 4,5% кровотечение послужило показанием к экстрой операции. Во время операции большие трудности представляет обнаружение источников
кровотечения (W.Gate, 1953; Z. Haas, H.O.Barth, 1984).
I. д. А1во et. al. (1966) предложили во время операции опорожнить сегмент шщкии ждать его заполнения кровью, при тотальном дивертикулезе наложить трансверзостому и судить о кровотечении по поступлению крови из проксимального или дистального конца стом.
R.W.Zoliiuger (1968), O.H.Knutsen, Z.Wahlby (1984) для этих целей рекомендуют операционную англиографию. Z.Haas, H.O.Barth (1964) локализацию источника кровотечения уточняли селективной мезентерикоцелиакографией, иногда методом цинютоллоидосцинтографии.
Существуют различные мнения в отношении объема оперативного вмешательства. Так, А.И.Горбашко (1974) ограничивался иссечением дивертикулов. LA. Atbo et. a!. (1966) операцией выбора считали сегментарную резекцию. О.А.Нарычева ;1971) одновременно с резекцией накладывала колостому.
Ряд исследователей предлагает более радикальные оперативные вмешатель-ства-тотальную колэктомию (Н.К. Ramanath, l.K.Hinshauw, 1971; О. Н. Knutsen, Z.
Wahlby, 1984).
Летальность после операций по поводу дивертикулезных кровотечений достигает 35 - 46% (F. D. Conoie, 1971; Mendes da Costa, 1983).
Как уже отмечалось, при кишечных кровотечениях, особенно при массивных, обходимо решать вопросы, связанные с тонической диагностикой источника кровотечения как до, так и во время операции. Представляется исключительно трудам определение адекватного объема оперативного вмешательства. У 11 наших «льных установлено массивное кишечное кровотечение с развитием острой ане-м^. В дифференциально-диагностическом плане следует иметь в виду полипы и ^липоз, рак, неспецифические колиты, которые также иногда осложняются кро-в°течениями. При специальном исследовании необходимо исключить кровотече-
Hhe из прямой кишки.
Проведение эндоскопического и рентгенологического исспедований, являющих-Ся определяющими в диагностике дивертикуле за, связано с тщатепьной подготов-°й толстой кишки, причем она является небезразличной процедурой для больных ^ кровотечениями. Поэтому диагностические мероприятия и терапию проводят последовотельно, в зависимости от состояния больного,
 динамики показателей крови и с учетом эффективности проводимой терагш
динамики показателей крови и с учетом эффективности проводимой терагш
правило, полное обследование толстой кишки проводилось нами после оста*1
кровотечения. Вки
Под нашим наблюдением было 128 больных (9,9% к общему числу больны* вертикулярной болезни и 18,3% среди экстренных больных) с дивертикуляп ДИ кровотечением. Среди них 58 больных (45,4%) с массивными и 70 (54,6%) с Хр0Ь'м ческими дивертикулярными кровотечениями. Всем больным проводили kohckJ тивное лечение, а в 26 случаях (20,3%) выполнены экстренные операции. а При постуллени всем больным назначается консервативная терапия, включаю-щая строгий постельный режим, местную гипотермию, гемостатические препараты внутривенно хлористый кальций 10% 10,0 - 20,0; аминокапроновая кислота 5% -150,0; фибриноген 0,8 г; викасол внутривенно 1 % 3,0 - 4,0; гемотрансфу кровезаменители. Больным в среднем переливалось до 1000мл крови.
После выведения больных из коллаптоидного состояния проводили местное лечение. Осторожно, небольшими порциями в прямую кишку вводили смесь по Б. В. Огневу, увеличивая ее количество по мере освобождения толстой кишки до юо -150 мл и более. Механизм гемостатического эффекта этой процедуры заключается, во-первых, в стимуляции смесью сокращения кишечной стенки, что создает лучшие условия для спазма сосудов; во-вторых, в местном гемостатическом эффекте перекиси водорода, входящей в состав смеси.
С помощью лечебно - диагностических клизм по нашей методике мы в 6 случаях уточнили источник кровотечения, и операции были завершены резекцией пораженного участка. При невозможности уточнить источник кровотечения за 1 -1,5 часа до операции проводили очистительную клизму с лечебной смесью, а колонос-копию выполняли повторно интраоперационно после декомпрессии кишечника. В 5 случаях таким способом мы выявили источник кровотечения, и операции заканчивались левосторонней теми кол эктомией в связи с обнаруженным тотальным поражением левой половины толстой кишки.
В двух случаях в связи с упорными запорами, которыми больной страдал длительное время, очистить кишечник и провести колоноскопию до операции и интро: операцию не удалось. Учитывая рецидив кровотечения и невозможность уточнения поражения кишечника, мы выполняли расширенную левостороннюю гемико-лэктомию и субтотальную колэктомию.
В 46,2% случаев источник кровотечения был установлен до операции, в 38,4% случаев интроаоперационно и в 15,4% случаев источник не был обнаружен. У6 выполнена резекция с первичным анастомозом, в 7 случаях - операция по Гартма-ну в связи с тяжелым состоянием больных и наличием выраженной анемии.
Во время операции производили тщательную ревизию всего кишечника тонкой и толстой кишок. В одном случае у больной 52 лет выявлены дивертикулез сигмовидной кишки и лрофузное кровотечение из дивертикула тощей кишки, расположенного на 35см от Трейтцевой связки. Нужно исключить другие причины кровотечения - полипы, опухоли, язвы, даже наличие дивертикулов (Д. Джерота, 19W Далее устанавливают сторону поражения, где локализовались дивертикулы. П скольку практически невозможно установить кровоточащий дивертикул, необхо
пеэецировать те сегменты толстой кишки, где имелись дивертикулы. В одном " ае в связи с большими трудностями определения источника кровотечения объем
^екнии пришлось расширить до субтотальной колэктомии.
"'^Интерес представляет случай массивного кровотечения из дивертикула сиг-видной кишки больших размеров. По литературным данным, гигантские ди-
м° куЛь1 толстой кишки встречаются редко, особенно в левой ее половине
?п гзавгородный, Ф.И.Гюльмамедов, 1980; r.Heimann, A.H.Autses, 1981; R.F.
Rosenterg, J.R.Naidich, 1981; O.Bousguet et. al; 1984). По данным O.Bousguet et. al.
H984) в иностранной литературе описано 30 случаев гигантских дивертикулов
толстой кишки.
Приводим наблюдение.
Больной Т., 67 лет, доставлен на машине «скорой помощи» через 9 часов с начала заболевания 27.08.81 г. с жалобами на обильные кровянистые выделения из прямой кишки, умеренные боли внизу живота, слабость, головокружение. Раньше кишечными заболеваниями не страдал. В 1980 году перенес ампутацию левого бедра по поводу тромбоза бедренной артерии, Состояние тяжелое. Кожный покров бледный. Тоны сердца приглушенные, ритмичные, АД 110 - 70 мм рт. ст., пульс - 100 ударов в мин., ритмичен, среднего наполнения и напряжения. Язык влажный. Живот правильной формы, умеренно болезнен в левой подвздошной области. При пальцевом исследовании прямой кишки обнаружена жидкая кровь. Назначена интенсивная гемостатическая терапия - перелито 750 мл од-ногруппной крови. На 2-е сутки после поступления кровотечение повторилось, состояние резко ухудшилось. Проводилась консервативная терапия, но она эффекта не дала. В срочном порядке больной был оперирован, произведена срединная лапаротомия под наркозом. В области селезеночной кривизны нисходящей ободочной кишки виден выраженный спаечный процесс. Восходящая и нисходящая ободочная кишки расположены внутрибрюшинно, имеют брыжейку. В области нижнего сегмента сигмовидной кишки дивертикул размером 6x7 см с перекрутом вокруг оси на 360° темно-багрового цвета, он вколочен в полость малого таза. Обнаружены множественные дивертикулы в нисходящей и сигмовидной кишках. В просвете левой половины толстой кишки скопилась кровь. Выполнена левосторонняя гемиколэктомия. При пересечении и подготовке обеих культей использовался электронож. Анастомоз наложен двухрядными капроновыми швами по типу «конец в конец». Послеоперационный период прошел гладко, на 14-е сутки больной выписался домой в удовлетворительном состоянии.
Таким образом, при массивном кровотечении в зависимости от поражения толстой кишки дивертикулами, от сложности диагностики источника кровотечения объем операции колебался от резекции до тотальной колоэктомии. При угрожающем состоянии больного операции заканчивали минимальным объемом - сегментарной резекцией или операцией по Гартману. Для определения вида вмешатель-ства целесообразно использовать возможности экстренной колоноскопии.

 ХИРУРГИЧЕСКАЯ ТАКТИКА
ХИРУРГИЧЕСКАЯ ТАКТИКА
ПРИ ДИВЕРТИКУЛЯРНОЙ
КИШЕЧНОЙ НЕПРОХОДИМОСТИ
илим ишюжнением мы наблюдали 58 больных, что составило 4,5% к общ числу больных дивертикулярной болезнью. Острая непроходимость была у 14 е^ ных (24,2%) и хроническая у - 44 больных (75,8%), среди больных с хронически-кишечной непроходимостью функциональная непроходимость была у 26 больных°' механическая у 18 больных,
При функциональной дивертикулярной толстокишечной непроходимости у 13 больных применяли консервативное лечение.
При острой форме у 14 больных причиной непроходимости являлись периди-вертикулярные инфильтраты, сдавливающие кишечник. При хронической форме у 18 больных кишечная непроходимость в основном была обусловлена дивертику-лярными стенозами и деформацией кишечной стенки.
Следует отметить, что при плохой подготовке кишечника мы широко применяли интраоперационную декомпрессию кишечника трансректальным зондом. Как правило, при дивертикулярной кишечной непроходимости полного стенозирования просвета кишечника не бывает.
Клиническая картина непроходимости толстой кишки на почве дивертикулита развивается постепенно. Дифференциальная диагностика с опухолью толстой кишки порою бывает трудной, потому что при опухоли толстой кишки с явлениями пери-фокального воспаления имеются почти идентичные клинические и лабораторные изменения. Боли в области локализации патологического очага носят вначале острый характер, затем они могут стать постоянными, ноющими и сопровождаться слабо выраженными признаками воспаления брюшины, повышением температуры, изменениями в периферической крови, указывающими на наличие воспаления. Иногда в брюшной полости может прощупываться опухолевидное образование. В наших наблюдениях из 54 пациентов у 19 оно определялось в левой подвздошной области.
Для установления диагноза применяли все методы исследования, принятые а проктологии; пальцевое исследование прямой кишки, ректороманоскопия, обзорная рентгенография брюшной полости. При ирригоскопии диагноз толстокишечной непроходимости на почве дивертикулита был установлен у 16 больных. В 8-и случаях проводили экстренную колоноскопию с предположительным диагнозом опухоли толстой кишки.
В дооперационном периоде для установления диагноза была использована лапароскопическая диагностика. На фоне непроходимости толстой кишки лапароскопические вмешательства представляют определенный риск повреждения полых органов при введении лапароскопа. В 8-и исследованиях только после лапароскопии была диагностирована опухоль сигмовидной кишки, что подтверждает труД" ности в дифференцировании воспалительной опухоли от раковой.
Предоперационная подготовка при таких состояниях проводилась, как и при толстокишечной непроходимости. У14 операция носила экстренный характер, 1° больных оперировали по срочным показаниям.
локализации патологического процесса в толстой кишке больные распреде-
следующим образом: инфильтрат в сигмовидной кишке - у 22, нисходящей
W°b селезеночном углу - у 2 пациентов. Выбор способа и объема оперативного
"' ательства не отличался оттакового при толстокишечной непроходимости опу-
i вого генеза. Были использованы резекции с одномоментным наложением ана-
]Лу03ау 22 пациентов, а у 10 пациентов операция закончилась по типу резекции
:Т°РарТману. Заключительный диагноз установлен только после гистологического
^следования.
g качестве иллюстрации приведем одно из наших наблюдений. Больная П., 64 года (история болезни N 614), доставлена в клинику по скорой помощи 21.01.92 г. с жалобами на боли в животе, вздутие живота, тошноту, отсутствие стула и газов в течение суток. Из анамнеза известно, что боли в животе беспокоят около 2-х меся-пев. 10 дней назад был стул с примесью крови. В течение последних лет беспокоит неустойчивый стул и периодические боли в животе. В 1991 году обследовалась у проктолога. Был диагностирован хронический колит.
Состояние средней тяжести, правильного телосложения, удовлетворительного питания. Живот умеренно вздут, болезненность в левой подвздошной области. Симптомов раздражения брюшины нет. Пальцевое исследование прямой кишки: тонус и волевое усилие сфинктера достаточны. Патологических изменений нет. Ректороманоскопия до 25 см: слизистая розовая, полипов, язв, эрозий нет. В просвете прямой кишки следы свежей крови. Экстренная колонос-копия: на расстоянии 35-40 см от края ануса полная стриктура. Консервативная терапия не привела к разрешению острой кишечной непроходимости. Больная взята на операцию через 3 часа от момента госпитализации. Под яндотрахеаль-чым наркозом произведена нижнесрединная лапаротомия. В брюшной полости около 100 мл серозного выпота, раздутая толстая кишка. Выявлена опухопь верхней трети сигмовидной кишки размерами 10x9x6 см с перифокальным воспалением вокруг и прорастанием в париетальную брюшину. Данных за отдаленные метастазы не выявлено. Сомнений в том, что имеет место злокачественный процесс, у хирургов не было. Интраоперационная подготовка кишечника проводилась по вышеуказанной методике. Резекцию сигмовидной кишки произвели с Установлением кишечной непрерывности по разработанной нами методике с ^пользованием клея « Сульфокрилат».
Макропрепарат: опухоль 10x9x6 см с полной обструкцией просвета кишки. Выше опухоли - два дивертикула.
Послеоперационный диагноз: рак сигмовидной кишки, осложненный острой ^Щечной непроходимостью. Дивертикулез ободочной кишки.
Гистологический диагноз: данных за злокачественный процесс не обнаружено. Дивертикулез, дивертикулит, Воспалительная опухоль. Послеоперационный пери-°Д Прошел относительно удовлетворительно. Первый стул на 6-е сутки после очи-^Тельной клизмы. Больная выписалась на 18-й день после операции в удовлет-ВоРИтельном состоянии.
Заключительный диагноз: дивертикулез сигмовидной кишки. Дивертикулит. толстокишечная непроходимость в стадии декомпенсации.
 Установление правильного диагноза осложненного дивертикулита в доо
Установление правильного диагноза осложненного дивертикулита в доо
ционном периоде и даже интраоперационно представляет большие сложноПбРа"
сомнительных случаях операцию выполняли с соблюдением онкологических п^'В
ципов с цитологическим подтверждением. рин~
Таким образом, мы полагаем, что при дивертикулярной кишечной непрохо мости, особенно в первые часы заболевания можно производить резекцию ""'
женного участка с первичным анастомозом с дополнительным укреплением ан томоза и дренированием брюшной полости.
ХИРУРГИЧЕСКАЯ ТАКТИКА ПРИ ПЕРФОРАЦИИ ДИВЕРТИКУЛОВ И ПЕРЕТОНИТЕ
В 66 случаях провели оперативное лечение по поводу перфоративного дивертикулита (9,4% среди экстренных больных и 5,1 % к общему числу дивертикулярной болезни). Для выработки единой лечебной тактики мы этих больных разделили на 2 группы.
К 1-й группе относили больных, поступивших до 24 часов после начала перфорации с гнойными осложнениями 46 (69,6%). Из них 2 больных поступили до б часов после перфорации с явлениями местного перитонита.
Ко 2-й группе отнесены 20 больных, поступивших в стационар более суток с общим каловым перитонитом (30,4%). В 60% случаях причиной поздней госпитализации послужили ошибки догоспитального этапа, в остальных имело место позднее обращение больных.
В 1-й группе выбором оперативного вмешательства считали резекцию по Гартману и дренирование брюшной полости.
Из них в двух случаях операцией выбора являлась резекция сигмовидного участка с первичным анастомозом. Анастомоз укрепляли клеем «Сульфокрилат» и дополнительными лоскутами из брюшины, затем проводилось активное дренирование брюшной полости,
А во 2-й группе в 10 случаях выполнены ушивание перфорационного отверстия с колостомией, дренирование брюшной полости и управляемая лапаростомия, а в. 10 случаях произвели экстериоризацию перфорированного участка.
Изучая результаты проведенных операций, мы пришли к выводу, что при перфорациях до 6 часов без распространенного перитонита операцией выбора должна быть резекция с анастомозом, при серозно-гнойных осложнениях - операция по Гартману, а при общих каловых перитонитах - чаще всего ушивание, колостомия, дренирование и управляемая лапаростомия. В послеоперационном периоде в одном случае отмечали эвентрацию с дальнейшим образованием наружного тонкокишечного свища.
Для уточнения локализации кишечного свища нами разработано устройство, которое состоит из овального шарика с нитью. Шарик проглатывается больным и после его выхода через свищевой ход измеряется длина нити. С вычетом длины пищевода и желудка устанавливается точная высота свищевого хода. По данному устройству получено положительное решение Госкомизобретений РФ за 95108772/20 (015124) от 09.01.1996 г.
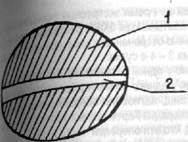 |
На рис. 26 представлено устройство измерения высоты свищевого хода.
| ■ja Устройство для измерения рис *и- - г , , !Соты свищевого хода: I - овальный № к: 2 - конусовидное отверстие. |
Приведем классификацию перитонитов по В. Д. Федорову (1971). Местный неограниченный перитонит был у 22 больных, диффузный—у 13, общий— у 30. По характеру выпота серозно-гной-ный перитонитбыл у 13, гнойный—у 12, фибринозно-гнойный—у 30 больных. Лечение перитонита нами проводилось комплексно, основные мероприятия были направлены на устранение источника перитонита, пареза кишечника (интубация и дренирование желудочно-кишечного тракта, перидуральная анестезия, ганглиоблокаторы). Проводилась массивная антибактериальная терапия с коррекцией по результатам микробиологических исследований экссудата. Эффективным способом являются эндолимфати-чвская антибиотикотерапия, коррекция нарушений гомеостаза и др.
Всем больным была выполнена срединная лапаротомия. Во время операции осуществлялись тщательная санация брюшной полости и дренирование в отлогих местах через контрэпертуры в поясничных областях, отдельно вводятся микроирригаторы для введения антибиотиков. При общем перитоните проводился лаваж брюшной полости.
При перитонитах была выполнена обструктивная резекция сигмовидной киш-ки, экстериоризания перфорированного отдела толстой кишки, резекция сигмовидной кишки по Гартману. Больному с местным серозно-гнойным перитонитом и перфорацией одиночного дивертикула ввиду гнойного оментита были произведены ушивание дивертикула, дренирование брюшной полости и резекция большого сальника. Из этой групы в раннем послеоперационном периоде умер один больной с <%м перитонитом 73 лет, которому были выполнены экстериоризация перфорированной сигмовидной кишки и дренирование брюшной полости.
Наш небольшой опыт лечения больных с перфоративным дивертикулезным №Ритонитом показывает, что оптимальным объемом оперативного вмешательства JPH данном осложнении является экстрериоризация перфорированного отдела 'ОДстой кишки с дренированием. При выраженных деструктивных изменениях тол-^й кишки вокруг перфорированного дивертикула и невозможности выведения эт°со сегмента на брюшную стенку выполняется обструктивная резекция толстой ^ки или операция Гартмана.
Мы не рекомедуем в качестве самостоятельной операции ушивание даже оди-н°Чного дивертикулеза. После этой операции остается опасность прогрессирова-Ия перитонита, неостоятельности швов ушитого дивертикула, и данное опера- вмешательство не является патогенетически обоснованным самостоятель- методом лечения,
 Для профилактики гнойных осложнений во время экстренных вмеща
Для профилактики гнойных осложнений во время экстренных вмеща
операционная рана перед зашиванием обрабатывается 0,08% растворо
кислоты, а на кожу накладывается первично-отсроченные швы: при
признаков воспаления швы затягиваются на 3 - 4-е сутки. цц
Нагноение операционной раны отмечено у одной больной. Кроме того операции Гартмана отмечено 4 осложнения у одного и того же больного' па °Cfle лостомический абсцесс, тонкокишечный с8ищ, нагноение операционной пя^ структура колостомы. Анализ результатов операций Гартмана, выполненных вЬ'М нике при других заболеваниях, показывает, что эти операции часто дают гнойн осложнения и создают исключительно большие трудности при выполнении в^ становительных этапов. Поэтому резекция по Гартману при дивертикулезе топ стой кишки должна применяться только в исключительных случаях. Оптимальной при перфорации дивертикулов является экстериоризация перфорированного отдела толстой кишки.
