ЧУМА (PESTIS – гибель)

Чума — острая природно-очаговая инфекционная болезнь, характеризуется тяжелейшей интоксикацией, лихорадкой, поражением кожи, лимфатических узлов, легких, способностью принимать септическое течение. Относится к конвекционным особо опасным инфекциям.
В мировой истории известны 3 колоссальные пандемии чумы. Первая — “чума Юстиниана” (в шестом веке Н.Э.), которая, выйдя из Египта, опустошила почти все страны Средиземноморья и сохранялась около 60 лет. В разгар эпидемии , в 542 г., в одном Константинополе ежедневно умирали многие сотни человек. Вторая и самая зловещая в истории Западной Европы пандемия — “Черная Смерть” (середина ХIV в.) — чума с присоединением других болезней. Третья - пандемия чумы уже в Новое время, начавшаяся в 1892 г. в Индии (где погибло более 6 млн. человек) и отразившаяся эхом в ХХ веке на Азорских островах, в Южной Америке и других уголках земного шара.
В 1799 г. французские войска в Сирии сильно пострадали от чумы; говорили, будто бы больные солдаты были отравлены по приказу Наполеона. Желая опровергнуть эти обвинения, Наполеон заказал Гро Антуан Жану картину «Наполеон в госпитале чумных в Яффе».Картина прославляет храбрость и гуманность генерала Бонапарта, который во время сирийской кампании, не боясь заразиться, посещает больных. Теодор Киттельсен посвятил чуме свою иллюстрированную книгу.Изображая Чуму, Киттельсен следует норвежским средневековым легендам, согласно которым это уродливая старуха с граблями и метлой: если она возьмется за метлу, то начисто выметет все население, если же орудует граблями, то хотя бы кому-то удасться проскользнуть между их зубьями.
В целях предохранения от заболевания врачи советовали: избегать общения с больными, запираясь у себя дома, или еще лучше, покидая зараженную местность; очищать воздух разведением больших костров на улицах и в домах, что делалось и на Руси, где давалось распоряжение «костры нарядити»; окуривать помещения смолистыми веществами; обмываться пахучими составами, в изобретении которых изощрялось немало врачей. Советовали дышать парами сжигаемой селитры или пороха. Устанавливались «профилактическая диета».
Возникла и проблема «отравленных помещений» — тех, где от чумы скончались люди. Для их обеззараживания врачами давалось много «полезных» рекомендаций. Например, в большое плоское блюдо наливали свежее молоко и оставляли на середине зараженной комнаты, чтобы адсорбировать зараженный воздух. Неизвестный лондонский врач предложил рецепт: «Возьмите несколько крупных луковиц, очистите их, положите 3–4 луковицы на пол, и пусть они так полежат 10 дней, лук вберет в себя всю инфекцию зараженной комнаты, только потом луковицы нужно будет закопать глубоко в землю». Доктора советовали вокруг шеи носить человеческие фекалии в защитном мешочке. Боккаччо описывает, что люди гуляли с цветами, душистыми травами или же какими-либо ароматными веществами в руках и, дабы освежить голову, часто нюхали их, так как воздух был заражен и пропитан запахом, исходившим от трупов, от больных и от снадобий.
К нарывам, для отсасывания «чумного яда», прикладывали пиявок, высушенных жаб и ящериц. В открытые раны вкладывали свиное сало и масло. В яички втыкали иголки. Кровью только что зарезанных голубей и щенков окропляли горящие в лихорадке лбы. Гюи де Шольяк вскрывал бубоны и прижигал открытые раны раскаленной кочергой (рис. 5.2). Этот примитивный способ «очистки» организма действительно давал результат, если человек, по отношению к которому он был применен, не умирал от сердечного приступа, не впадал в необратимый шок, не сходил с ума от боли.
Этиология. Возбудитель — чумная палочка (Yersinia pestis) принадлежит к роду семейства Brucellaceae; размер ее 0,5—1,5 мкм, неподвижная, яйцевидной формы, имеет слизистую капсулу, спор не образует, грамотрицательная, концы палочек окрашиваются гораздо интенсивнее средней части (биполярность). Хорошо растет, но медленно на обычных питательных средах, оптимум роста 28°С.
Микроб относительно устойчив к высыханию и может в течение многих месяцев сохранять жизнеспособность в холодных сырых условиях, в таких, как почва звериных нор. В почве до 2-х месяцев, в воде до 50 дней. Чувствительны к алкоголю, 0,5% раствору соляной кислоты.
Эпидемиология. Основным резервуаром инфекции в природе являются различные виды грызунов (крысы, суслики, мышевидные грызуны, тарабаганы и др.) и зайцеобразные разных видов. Хищники, уничтожающие грызунов, также могут распространять чуму (кошки, лисы, собаки). Эпидемии чумы среди людей часто были обусловлены миграцией крыс, заражающихся в природных очагах. Переносчик инфекции — блоха. Заражение человека происходит при укусе блохой, во время которого блоха срыгивает содержимое желудка с большим количеством находящихся в нем чумных палочек. Кроме того, возможено заражение при обработке охотниками шкур убитых зараженных животных (зайцев, лис, сайгаков и др.) и при употреблении в пищу зараженного мяса верблюда, болеющего чумой. Особо опасным является заражение от человека к человеку, осуществляемое воздушно-капельным путем при возникновении среди людей легочной формы чумы. Человеческие вши и клещи также могут передавать инфекцию от человека к человеку.
Пути передачи:
-трансмиссивный- через блох,
- контактно-бытовой-при уходе за животными, при снятии шкур, разделке туш, обработке мехи, кожи,
- пищевой- при употреблении продуктов обсемененных чумной палочкой,
-воздушно-капельный- от больных легочной формой чумы.
Восприимчивость людей к чуме очень высокая. После перенесенного заболевания остается прочный иммунитет на годы.
Распространенность:
В настоящее время природные очаги чумы встречаются в 50 странах. В Российской Федерации они зарегистрированы в 14 регионах — на Кавказе, Ставрополье, Волго-Уральском регионе, Забайкалье, Прикаспии, на Алтае и др., а так же Азии, Африке, Индие и тд..
Патогенез.
Возбудитель, попав в организм, поражает лимфатические узлы, которые увеличиваются, уплотняются, образуя бубоны. При утрате барьерной функции возбудитель из лимфоузлов проникает в общий кровоток, развивается септицемия, образуются вторичные септические очаги в различных органах, в легких вторичная чумная пневмония, а при аэрогенном заражении развивается первичная легочная чума с поражением легких. Под влиянием эндотоксина появляются очаги некроза в лимфатических узлах, в печени, селезенке, присоединяются геморрагические изменения в разных органах и тканях.
Клиника. Инкубационный период обычно длится 3—6сут.
Различают следующие клинические формы чумы:
Локализованная: кожную, бубонную, кожно-бубонную;
Генерализованная: первично-септическую, вторично-септическую; первично-легочную, вторично-легочную. Чаще всего наблюдается бубонная форма чумы (70—80%), реже септическая (15-20%) и легочная (5-10%).
Чума обычно начинается внезапно. Температура тела с сильным ознобом быстро повышается до 39°С и выше. Рано появляется и быстро нарастает интоксикация — сильная головная боль, головокружение, чувство резкой разбитости, мышечные боли, иногда рвота. В ряде случаев в рвотных массах появляется примесь крови в виде кровавой или кофейной гущи. У части больных отмечается нарастание беспокойства, непривычная суетливость, излишняя подвижность. Нарушается сознание, может возникать бред. Больной вначале возбужден, испуган. В бреду больные беспокойны, часто соскакивают с постели, стремясь куда-то убежать. Нарушается координация движений, становится невнятной речь, походка — шатающейся. Изменяется внешний вид больных: лицо вначале одутловатое, а в дальнейшем осунувшееся с цианотическим оттенком, темными кругами под глазами и страдальческим выражением. Иногда оно выражает страх или безразличие к окружающему.
При осмотре больного — кожа горячая и сухая, лицо и конъюнктивы гиперемированы, нередко с цианотичным оттенком, геморрагическими элементами (петехиями или экхимозами, быстро принимающими темно-багровый оггенок). Слизистая оболочка ротоглотки и мягкого неба гиперемированы, с точечными кровоизлияниями. Миндалины часто увеличены в размерах, отечны, иногда с гнойным налетом. Язык покрывается характерным белым налетом («натертый мелом»), утолщен. Резко нарушается кровообращение. Пульс частый (120—140 уд/мин и чаще), слабого наполнения, дикротичный, иногда нитевидный. Тоны сердца глухие. Артериальное давление снижено и прогрессивно падает. Дыхание учащено. Живот вздут, печень и селезенка увеличены. Резко уменьшается диурез. У некоторых больных с тяжелой формой присоединяется диарея. Учащаются (до 6—12 раз в сутки) позывы к дефекации, испражнения становятся неоформленными и содержат примесь крови и слизи.
Кожная форма чумы встречается редко (3—4%) и является, как правило, начальной стадией кожно-бубонной. На коже сначала возникает пятно, затем папула, везикула, пустула и, наконец, язва. Пустула, окруженная зоной красноты, наполнена темно-кровянистым содержимым, расположена на твердом основании красно-багрового цвета и отличается значительной болезненностью, резко усиливающейся при надавливании. Когда пустула лопается, образуется язва, дно которой покрыто темным струпом. Чумные язвы на коже имеют длительное течение, заживают медленно, образуя рубец.
Бубонная форма чумы. Характеризуется появлением лимфаденита (чумного бубона). В том месте, где должен развиться бубон, больной ощущает сильную боль, которая затрудняет движение ногой, рукой, шеей. Позже больные могут принимать из-за болей вынужденные позы (согнутая нога, шея, отведенная в сторону рука). Бубон — болезненный, увеличенный лимфатический узел или конгломерат из нескольких узлов, спаянных с подкожной клетчаткой, имеет диаметр от 1 до 10 см и у 60—70% больных локализуется в паховой области. Кроме того, бубоны могут развиваться в области подмышечных (15—20%) или шейных (5%) лимфатических узлов или поражать лимфатические узлы нескольких локализаций одновременно. В процесс обычно вовлекается окружающая лимфатические узлы клетчатка, что придает бубону характерные черты: опухолевидное образование плотной консистенции с нечеткими контурами, резко болезненное. Кожа над бубоном, горячая на ощупь, вначале не изменена, затем становится багрово-красной, синюшной, лоснится. Рядом могут возникать вторичные пузырьки с геморрагическим содержимым (чумные фликтены). Одновременно увеличиваются и другие группы лимфатических узлов — вторичные бубоны. Лимфатические узлы первичного очага подвергаются размягчению, при их пункции получают гнойное или геморрагическое содержимое, микроскопический анализ которого выявляет большое количество грамотрицательных с биполярным окрашиванием палочек. При отсутствии антибактериальной терапии нагноившиеся лимфатические узлы вскрываются. Затем происходит постепенное заживление свищей.
Первично-септическая форманачинается внезапно, остро, после инкубации, продолжающейся от нескольких часов до 1—2 сут. На фоне полного здоровья внезапно появляются озноб, сопровождающийся миалгиями и артралгиями, общая слабость, сильная головная боль, тошнота, рвота, исчезает аппетит и повышается до 39°С и выше температура тела. Через несколько часов присоединяются психические нарушения — возбуждение, заторможенность, в ряде случаев — делириозное состояние. Становится невнятной речь. Отмечается частая рвота, в рвотных массах может появляться примесь крови. Температура тела быстро достигает 40°С и более. Лицо становится одутловатым, с цианотичыым оттенком и запавшими глазами. Отмечается выраженная тахикардия — пульс очень частый — 120-130 уд/мин, дикротичный. Тоны сердца ослаблены и приглушены. Артериальное давление понижено. Дыхание частое. Увеличиваются печень и селезенка. У большинства больных через 12—40 ч с момента заболевания начинают прогрессировать признаки сердечно-сосудистой недостаточности (усиливаются тахикардия и артериальная гипотензия), присоединяются олигурия, а вскоре — и анурия, а также геморрагический синдром, проявляющийся носовыми кровотечениями, примесью крови в рвотных массах, кровоизлияниями в различные участки кожного покрова, в ряде случаев — гематурией и появлением примеси крови в испражнениях. Отмеченные изменения обусловлены инфекционно-токсическим шоком с характерными геморрагическими проявлениями, отражающими диссеминированное внутрисосудистое свертывание крови с развитием коагулопатии потребления. При отсутствии адекватной медицинской помощи больные, как правило, погибают в течение 48 ч.
Вторично-септическая форма чумы. В любой момент бубонная форма чумы может вызвать генерализацию процесса и перейти в бубонно-септическую. В этих случаях состояние больных очень быстро становится крайне тяжелым. Симптомы интоксикации нарастают по часам. Температура после сильнейшего озноба повышается до высоких фебрильных цифр. Отмечаются все признаки сепсиса: мышечные боли, резкая слабость, головная боль, головокружение, загруженность сознания, вплоть до его потери, иногда возбуждение (больной мечется в кровати), бессонница. Появляются мелкие кровоизлияния на коже, возможны кровотечения из желудочно-кишечного тракта (рвота кровавыми массами, мелена), выраженная тахикардия, быстрое падение артериального давления.
Первично-легочная чума представляет собою наиболее опасную в клиническом и в эпидемиологическом отношении молниеносную форму заболевания; период от первичного контакта с инфекцией и заражения человека воздушно-капельным путем до смертельного исхода составляет от 2 до 6 дней. Как правило, заболевание имеет сверхострое начало. На фоне полного здоровья внезапно появляются сильные ознобы (иногда резкие, повторные), быстрое повышение температуры тела, весьма сильная головная боль, головокружение, часто неоднократная рвота. Нарушается сон, появляется ломота в мышцах и суставах. При обследовании в первые часы выявляется тахикардия, нарастающая одышка. В последующие часы состояние больных прогрессивно ухудшается, нарастает слабость, повышается температура тела. Характерны гиперемия кожных покровов, конъюнктивы, инъецирование сосудов склер. Учащенное дыхание становится поверхностным. В акт дыхания включаются вспомогательные мышцы, крылья носа. Дыхание приобретает жесткий оттенок, у отдельных больных выявляются крепитирующие или мелкопузырчатые хрипы, локальное притупление перкуторного звука, иногда безболезненный кашель с жидкой стекловидной прозрачной мокротой.
В разгар легочной чумы на первый план выступают признаки токсического поражения центральной нервной системы. Нарушается психический статус. Больные становятся возбужденными или заторможенными. Речь их невнятная. Нарушается координация движений, появляется тремор, затрудняется артикуляция. Повышаются брюшные и коленные рефлексы, обостряется чувствительность к свету, холоду, недостатку свежего воздуха и т. д. Поражение ЦНС токсинами чумной палочки приводит к развитию инфекционно-токсической энцефалопатии и церебральной гипертензии, нарушению сознания по типу его угнетения, которое проявляется сначала сомноленцией, затем сопором и комой. Со 2—3-го дня температура тела нередко превышает 40°С. Тахикардия соответствует выраженности лихорадки. Возможны кратковременное исчезновение пульса или аритмия. Артериальное давление снижается до 95/65—85/50 мм рт. ст. Развиваются острая почечная недостаточность м геморрагический синдром. Нарастающий цианоз и акроцианоз свидетельствуют о расстройстве микроциркуляции. Нарушения со стороны системы дыхания более выражены, чем в начальном периоде, но при клиническом обследовании обращает на себя внимание скудность выявляемых данных со стороны легких и их несоответствие крайне тяжелому состоянию больного, что типично для чумы. Определяются признаки, свидетельствующие о развитии лобарной, чаше правосторонней, нижнедолевой пневмонии. Усиливаются режущие боли в грудной клетке при вдохе и кашель. По мере развития заболевания увеличивается количество выделяемой мокроты. В мокроте обнаруживают примесь алой крови, она не свертывается и всегда имеет жидкую консистенцию. В случае присоединения отека легких мокрота становится пенистой, розовой. Развивается интерстициальный и альвеолярный отек легких, в основе которого лежит токсическое поражение легочных микрососудов с резким повышением их проницаемости. Длительность периода разгара обычно не превышает 1,5—2 сут. Если больные с легочной чумой не получают адекватной этиотропной терапии, они погибают на 3—4-е сутки отрезке выраженной сердечно-сосудистой и дыхательной недостаточности. Однако возможно так называемое молниеносное течение чумы, когда от начала заболевания до летального исхода проходит не более одних суток.
Вторично-легочная форма чумы имеет те же клинические проявления, что и первично-легочная. Ее отличия состоят только в том, что она развивается у больных, страдающих кожно-бубонной или бубонной формой заболевания. В этих случаях на 2—3-й день заболевания на фоне минимальных инфильтративных изменений в легких появляются кашель, лихорадка, тахипноэ. Эти симптомы быстро нарастают и усиливаются, развивается выраженная одышка, появляются кровянистая мокрота, признаки дыхательной недостаточности. Мокрота изобилует чумной па-
лочкой и высококонтагиозна при диссеминации образующихся во время кашля воздушно-капельных аэрозолей.
Диагноз и дифференциальный диагноз. Диагностика чумы основывается на характерных для нее клинических данных и эпидемических предпосылках. Особенно трудными для диагноза обычно являются первые случаи чумы. В связи с этим каждый больной, прибывший из эндемичной по чуме страны или из эпизоотического очага этой инфекции, у которого отмечается острое начало болезни с озноба, высокой лихорадки и интоксикации, сопровождающееся поражением кожи (кожная форма болезни), лимфатических узлов (бубонная форма), легких (легочная форма), а также наличие в анамнезе факта охоты на тарбаганов, лис, сайгаков и т. д., контакта с грызунами, больной кошкой, собакой, употребления верблюжьего мяса и т.п., должен расцениваться как подозрительный на чуму и подвергаться изоляции и обследованию в условиях инфекционного стационара, переведенного на строгий противоэпидемический режим.
Бубонную форму чумы дифференцируют с туляремией, содоку, болезнью кошачьей царапины, гнойным лимфаденитом, венерическим лимфогранулематозом.
Легочную форму чумы необходимо дифференцировать с крупозной пневмонией
Установление точного диагноза необходимо осуществлять с помощью бактериологических и серологических исследований. Материалом для исследований, является пунктат нагноившегося лимфатического узла, мокрота, кровь больного, отделяемое свищей и язв, кусочки органов трупа, пробы воздуха и смывы с объектов помещения, где находился больной. Доставка заразного материала в лабораторию осуществляется в соответствии с правилами, регламентированными инструкцией по работе с больными карантинными инфекциями. Пунктат из бубона забирают с помощью шприца в 0,5 мл мясопептонного бульона в стерильную пробирку с резиновой пробкой. Мокроту в стерильные банки (или чашки Петри) с притертыми крышками. Кровь 5-10 мл на 50 мо мясопептонного бульона. Емкости с материалом оборачивают салфетками смоченными дезраствором, помещают в пенал или металлический контейнер, пломбируют , помечая «ОСТОРОЖНО», «ВЕРХ» и отправляют в бактериологическую лабораторию особоопасных инфекций.
Серологические метода: РНГА, РПГА, РСК, ИФА.
Также проводят биологическую пробу на белых мышах.
Лечение. Больного изолируют и помещают в противочумный госпиталь. Все мероприятия по отношению к больному выполняются в противочумном костюме.
Этиотропная терапия: стрептомицин, доксициклин, рифампицин, тетрациклин, окситетрациклин, мономицин. Курс лечение- 7-10 дней.
В случае подозрения на чуму, основанном на клинической симптоматике или эмидемиологических данных, этиотроппое лечение должно быть начато немедленно, не ожидая лабораторного подтверждения диагноза. Если антибиотики назначить в первые 15 ч от начала заболевания легочной чумой, то больного удается спасти.
Патогенетические мероприятия при чуме включают дезинтоксикациоиные средства: внутривенно вводят солевые растворы, гемодез и глюкокортикоиды, По показаниям осуществляется коррекция дыхательной недостаточности, борьба с отеком легких, отеком и набуханием головного мозга, противошоковая терапия. При легочной, септической форме, развитии геморрагии немедленно приступают к купированию синдрома диссеминированного внутрисосудистого свертывания: проводят плазмаферез. Местное лечение бубонов не показано до тех пор, пока не появляется флюктуация или не происходит спонтанное дренирование бубона. В этих случаях назначают антибиотики, эффективные в отношении стафилококков (оксациллин, метициллин и другие), которые вводят в бубоны.
Профилактика и мероприятия в очаге. Профилактические мероприятия в отношении чумы направлены на предупреждение заболевания людей в природных очагах (эпидемиологическая разведка, медицинское наблюдение за населением, ветеринарное наблюдение за животными, дератизационные и дезинсекционные работы, дезинфекция транспорта, прибывающего из очага, раннее активное выявление больных, их изоляция и лечение, вакцинация людей и т.д.), на предупреждение заболевания медицинских работников, работающих с заразными и подозрительными на зараженность чумой материалами (контроль за. соблюдением режимных мероприятий в учреждениях, специфическая и неспецифическая профилактика) и предупреждение заноса инфекции в страну из-за рубежа (санитарный осмотр грузов и транспортных средств, следующих через портовые города, медицинский осмотр, обсервация граждан, прибывающих из стран, неблагоприятных по чуме).
В очаге инфекции проводят обсервацию с одновременной вакцинацией жителей и госпитализацией всех лихорадящих больных. Для иммунизации людей применяют живую сухую вакцину.
В случае подозрения на заболевание чумой посылают экстренное извещение. Устанавливают карантин на 6 дней. Больных и лиц, бывших с ними в контакте, изолируют. Строго проводят весь комплекс карантинных мероприятий. Больных чумой размещают отдельно от подозрительных на чуму (в разных отделениях). Больных бубонной чумой можно помещать по несколько человек в палате. Больных легочной формой содержат в отдельных палатах или боксах.
При подозрении на чуму больной должен быть немедленно госпитализирован в бокс инфекционного стационара. Весь персонал, контактировавший с больным, остается для дальнейшего оказания ему помощи. Специальный медицинский пост изолирует отсек, где находится больной и лечащий его персонал, от контакта его с другими людьми. В изолированный отсек должны войти туалет и процедурный кабинет. Весь персонал немедленно получает профилактическое лечение доксициклином по 0,1 г два раза в день или стрептомицином по 0,5 г внутримышечно 2 раза в сутки, которое продолжается все дни, которые он проводит в изоляторе. За персоналом ведется тщательное медицинское наблюдение (с двукратной термометрией в течение суток). В помещениях, где размещены больные, проводят текущую и заключительную дезинфекции.
Выписка реконвалесцентов проводится после полного клинического выздоровления (при бубонной чуме не ранее 4 нед, а при легочной — не ранее 6 нед со дня клинического выздоровления) и при условии троекратного отрицательного бактериологического исследования (пунктата бубона, мазков из зева и мокроты). После выписки проводится медицинское наблюдение в течение 3 мес.
Лица, общавшиеся с больными чумой, трупами, с зараженными вещами, участвующие в вынужденном забое больного животного, подлежат изоляции в специальные изоляторы. При легочной форме чумы проводят индивидуальную изоляцию контактировавших лиц. Изоляцию прекращают через 6 дней после разобщения с больным при нормальной температуре тела (при обязательной термометрии 2 раза в день — утром и вечером). Всем контактировавшим проводят курс профилактического лечения вибромицином 1 капсула в сутки (доксициклином по 0,1 г внутрь 1 раз в сутки) или стрептомицином по 0,5 г внутримышечно 2 раза в сутки. В зависимости от эпидемиологических особенностей заболевания в очаге определяют зону, в которой проводят термометрию всему населению. Всех лихорадящих больных, выявленных при повторных обходах, помещают в провизорный госпиталь. При возможности передачи инфекции блохами карантин устанавливают на 12 дней после проведения дезинсекции.
Сибирская язва.
Сибирская язва (синонимы: злокачественный карбункул; anthrax – англ. Сибирка, сибиреязвенный карбункул, злокачественный карбункул, огневик, персидский огонь, Anthrax, Pustula maligna) – это острое зоонозное инфекционное заболевание, протекающее с лихорадкой, интоксикацией, серозно-геморрагическим и некротическим поражением кожных покровов, лимфатического аппарата и в генерализованной форме поражением различных органов (чаще легких и кишечника).
В России широкую известность она получила в связи с эпизоотией и эпидемией в Сибири в 1864-1866 гг. (Н К. Розенберг, 1938).
Этиология. Возбудитель - Bacillus anthracis представляет собой довольно крупную палочку длиной 6-10 мкм и шириной 1-2 мкм. Она неподвижная, окрашивается по Граму, образует споры и капсулу. Хорошо растет на различных питательных средах. Вегетативные формы быстро погибают без доступа воздуха, при прогревании, под воздействием различных дезинфицирующих средств. Споры сибирской язвы устойчивы во внешней среде, они могут сохраняться в почве до 10 лет и более. Споры образуются вне организма при доступе свободного кислорода. Вирулентность возбудителя обусловлена наличием капсулы и экзотоксина. Помимо пенициллина возбудитель сибирской язвы чувствителен также к антибиотикам тетрациклиновой группы, левомицетину, стрептомицину, неомицину.
Эпидемиология. Источник инфекции - домашние животные (крупный рогатый скот, овцы, козы, верблюды, свиньи). Заражение может наступать при уходе за больными животными, убое скота, обработке мяса, а также при контакте с продуктами животноводства (шкуры, кожи, меховые изделия, шерсть, щетина), обсемененными спорами сибиреязвенного микроба. Заражение имеет преимущественно профессиональный характер. Заражение может наступать через почву или предметы загрязненные почвой, в которой споры сибиреязвенного возбудителя сохраняются в течение многих лет. Споры попадают в кожу через микротравмы; при алиментарном инфицировании (употребление зараженных продуктов) возникает кишечная форма. Передача возбудителя может осуществляться аэрогенным путем (вдыхание инфицированной пыли, костной муки). В этих случаях возникают легочные и генерализованные формы сибирской язвы. В странах Африки допускается возможность передачи инфекции посредством укусов кровососущих насекомых-трансмиссивный путь. Заражения человека от человека обычно не наблюдается. Сибирская язва широко распространена во многих странах Азии, Африки и Южной Америки. В США и странах Европы наблюдаются единичные случаи заболеваний сибирской язвой.
 Патогенез. Воротами инфекции чаще служит кожа. Обычно возбудитель внедряется в кожные покровы верхних конечностей (около половины всех случаев) и головы (20-30%), реже туловища (3-8%) и ног (1-2%).В основном поражаются открытые участки кожи. Уже через несколько часов после заражения начинается размножение возбудителя в месте ворот инфекции (в коже). При этом возбудители образуют капсулы и выделяют экзотоксин, который вызывает плотный отек и некроз. Из мест первичного размножения возбудители по лимфатическим сосудам достигают регионарных лимфатических узлов, а в дальнейшем возможно гематогенное распространение микробов по различным органам.
Патогенез. Воротами инфекции чаще служит кожа. Обычно возбудитель внедряется в кожные покровы верхних конечностей (около половины всех случаев) и головы (20-30%), реже туловища (3-8%) и ног (1-2%).В основном поражаются открытые участки кожи. Уже через несколько часов после заражения начинается размножение возбудителя в месте ворот инфекции (в коже). При этом возбудители образуют капсулы и выделяют экзотоксин, который вызывает плотный отек и некроз. Из мест первичного размножения возбудители по лимфатическим сосудам достигают регионарных лимфатических узлов, а в дальнейшем возможно гематогенное распространение микробов по различным органам.
При аэрогенном заражении споры попадают в медиастенальные лимфатические узлы, где происходит размножение и накопление возбудителя, некротизируются лимфатические узлы средостения, что приводит к геморрагическому медиастениту и бактериемии. В результате бактериемии возникает вторичная геморрагическая сибиреязвенная пневмония.
При употреблении инфицированного (и недостаточно прогретого) мяса споры проникают в подслизистую оболочку и регионарные лимфатические узлы. Развивается кишечная форма сибирской язвы, при которой возбудители также проникают в кровь и заболевание переходит в септическую форму. Таким образом, септическое течение может возникнуть при любой форме сибирской язвы. В патогенезе сибирской язвы большое значение имеет воздействие токсинов, образуемых возбудителем. Перенесенное заболевание оставляет после себя стойкий иммунитет, хотя и имеются описания повторных заболеваний через 10-20 лет после первого заболевания.
 Симптомы и течение. Инкубационный период колеблется от нескольких часов до 8 дней (чаще 2-3 дня). Различают локализованную: кожную и генерализованно-септическую формы: легочную (ингаляционную) и кишечную.
Симптомы и течение. Инкубационный период колеблется от нескольких часов до 8 дней (чаще 2-3 дня). Различают локализованную: кожную и генерализованно-септическую формы: легочную (ингаляционную) и кишечную.
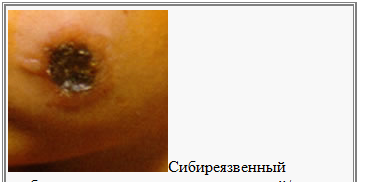
Кожная форма подразделяется на следующие клинические разновидности: карбункулезная, эдематозная, буллезная и эризипелоидная. Чаще всего встречается карбункулезная разновидность. Кожная форма характеризуется местными изменениями в области ворот инфекции. В начале в месте поражения возникает красное пятно, которое приподнимается над уровнем кожи, образуя папулу, затем на месте папулы развивается везикула, через некоторое время везикула превращается в пустулу, а затем в язву. Процесс протекает быстро, с момента появления пятна до образования пустулы проходит несколько часов. Местно больные отмечают зуд и жжение. Содержимое пустулы часто имеет темный цвет за счет примеси крови. При нарушении целостности пустулы (чаще при расчесах) образуется язва, которая покрывается темной коркой - струпом. Вокруг центрального струпа располагаются в виде ожерелья вторичные пустулы, при разрушении которых размеры язвы увеличиваются. Вокруг язвы отмечается отек и гиперемия кожи, особенно выраженные при локализации процесса на лице. Характерно снижение или полное отсутствие чувствительности в области язвы.
 Чаще всего язва локализуется на верхних конечностях. Признаки общей интоксикации (лихорадка до 40оС, общая слабость, разбитость, головная боль, адинамия, тахикардия) появляются к концу первых суток или на 2-й день болезни. Лихорадка держится в течение 5-7 дней, температура тела снижается критически. Местные изменения в области язвы постепенно заживают, и к концу 2-3-й недели струп отторгается. Обычно бывает единичная язва, хотя иногда могут быть и множественные (2-5 и даже 36).
Чаще всего язва локализуется на верхних конечностях. Признаки общей интоксикации (лихорадка до 40оС, общая слабость, разбитость, головная боль, адинамия, тахикардия) появляются к концу первых суток или на 2-й день болезни. Лихорадка держится в течение 5-7 дней, температура тела снижается критически. Местные изменения в области язвы постепенно заживают, и к концу 2-3-й недели струп отторгается. Обычно бывает единичная язва, хотя иногда могут быть и множественные (2-5 и даже 36).
Эдематозная разновидность кожной формы сибирской язвы наблюдается редко и характеризуется развитием отека без видимого карбункула в начале болезни. Заболевание протекает более тяжело с выраженными проявлениями общей интоксикации. Позднее на месте плотного безболезненного отека появляется некроз кожи, который покрывается струпом.
Буллезная разновидность кожной формы сибирской язвы также наблюдается редко. Она характеризуется тем, что на месте типичного карбункула в области ворот инфекции образуются пузыри, наполненные геморрагической жидкостью. Они возникают на воспаленном инфильтрированном основании. Пузыри достигают больших размеров и вскрываются лишь на 5-10-й день болезни. На их месте образуется обширная некротическая (язвенная) поверхность. Эта разновидность сибирской язвы протекает с высокой лихорадкой и выраженными симптомами общей интоксикации.
Эризипелоидная разновидность кожной формы сибирской язвы наблюдается наиболее редко. Особенностью ее является образование большого количества беловатых пузырей, наполненных прозрачной жидкостью, расположенных на припухшей, покрасневшей, но безболезненной коже. После вскрытия пузырей остаются множественные язвы, которые быстро подсыхают. Эта разновидность характеризуется более легким течением и благоприятным исходом.
Легочная форма сибирской язвы начинается остро, протекает тяжело и даже при современных методах лечения может закончиться летально. Среди полного здоровья возникает потрясающий озноб, температура тела быстро достигает высоких цифр (40оС и выше), отмечается конъюнктивит (слезотечение, светобоязнь, гиперемия конъюнктив), катаральные явления со стороны верхних дыхательных путей (чихание, насморк, хриплый голос, кашель). Состояние больных с первых часов болезни становится тяжелым, появляются сильные колющие боли в груди, одышка, цианоз, тахикардия (до 120-140 уд/мин), АД понижается. В мокроте наблюдается примесь крови, которая быстро сворачивается в виде «вишневого желе". Над легкими определяются участки притупления перкуторного звука, сухие и влажные хрипы, иногда шум трения плевры. Смерть наступает через 2-3 дня.
Кишечная форма сибирской язвы характеризуется общей интоксикацией, повышением температуры тела, болями в эпигастрии, поносом и рвотой. В рвотных массах и в испражнениях может быть примесь крови. Живот вздут, резко болезненный при пальпации, выявляются признаки раздражения брюшины. Состояние больного прогрессивно ухудшается и при явлениях инфекционно-токсического шока больные умирают.
При любой из описанных форм может развиться сибиреязвенный сепсис с бактериемией, возникновением вторичных очагов (менингит, поражение печени, почек, селезенки и другие). Температура 41 гр., отек головного мозга, мозговая кома, ИТШ, менингит.
Диагноз и дифференциальный диагноз. Распознавание сибирской язвы основывается на данных эпидемиологического анамнеза (профессия больного, характер обрабатываемого материала, откуда доставлено сырье, контакт с больными животными и др.). Учитываются клинические проявления, а также характерные изменения кожи в области ворот инфекции (расположение на открытых участках кожи, наличие темного струпа, окруженного вторичными пустулами, отеком и гиперемией, анестезия язвы).
Лабораторным подтверждением диагноза служит выделение культуры сибиреязвенной палочки и ее идентификация. Для исследования берут содержимое пустулы, везикулы, тканевой выпот из-под струпа. При подозрении на легочную форму берут кровь, мокроту, испражнения. При кожных формах гемокультура выделяется редко. Взятие и пересылку материала проводят с соблюдением всех правил работы с особо опасными инфекциями. Для исследования материала (шкуры, шерсть) применяют реакцию термопреципитации (реакция Асколи). Для обнаружения возбудителя используют также иммунофлуоресцентный метод. В качестве вспомогательного метода можно использовать кожно-аллергическую пробу со специфическим аллергеном - антраксином. Препарат вводят внутрикожно (0,1 мл). Результат учитывают через 24 и 48 ч. Положительной считается реакция при наличии гиперемии и инфильтрата свыше 10 мм в диаметре при условии, что реакция не исчезла через 48 ч.
Дифференцировать необходимо от фурункула, карбункула, рожи, в частности от буллезной формы. Легочную (ингаляционную) форму сибирской язвы дифференцируют от легочной формы чумы, туляремии, мелиоидоза, легионеллеза и тяжелых пневмоний другой этиологии.
