Фиброматоз подошвенного апоневроза ( болезнь Леддерхоза )
Патогенез и клинические проявления сходны с болезнью Дюпюитрена, но поражаются стопы. В 19 % случаев сочетается с болезнью Дюпюитрена.
Диагностика. На подошвенной поверхности стоп образуются подкожные твердые узлы, апоневроз сморщивается, утолщается, рубцово перерождается и стягивает стопу. Чаще поражаются обе стопы . Ношение обуви и опора на стопы затруднены.
Лечение-в начальных стадиях назначаются фонофорез с гидрокортизоном, электрофорез с лидазой или йодистым калием, грязевые апликации. При выраженном процессе показано оперативное лечение. Полукруглым или фигурным доступом обнажается и иссекается рубцово измененный подошвенный апоневроз. В послеоперационном периоде назначается физиолечение, рекомендуется ношение стелек-супинаторов до 1 года.
Остеоартрозы.
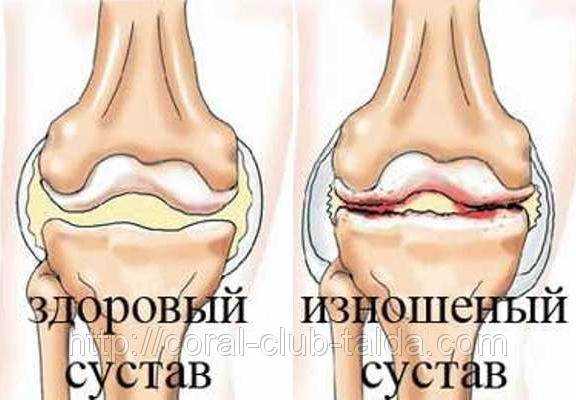
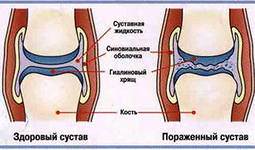
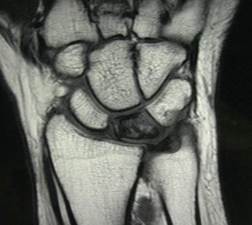
Распространенное заболевание, протекающее как хроническое, с прогрессирующим развитием. В начальном периоде поражается суставной хрящ, затем капсула сустава и кость.
По этиологическому фактору различают следующие виды артрозов : идиопатический, посттравматический, постинфекционный, постнекротический, посттравматический, инволютивный.
По Н.С. Косинской (1963 г.), выделяют три стадии артроза :
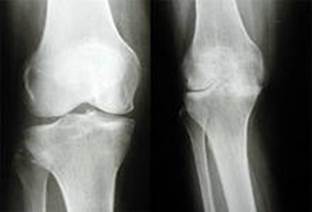
1. Рентгенологически отмечается незначительное сужение суставной щели, небольшие краевые костные разрастания. Небольшие боли и незначительное ограничение подвижности.
2. Характерны обширные костные краевые разрастания, выражен субхондральный склероз. Суставная щель сужена в 2 –3 раза. Выраженные боли и ограничение подвижности сустава.
3. Рентгенологически почти полное исчезновение суставной щели, расширение эпифизов и выраженный субхондральный склероз. Подвижность сустава резко ограничена, вплоть до качательных движений, резкие боли при движении, выраженные контрактуры.
Диагностика. Клиническая картина зависит от стадии заболевания. Постепенно нарастая, патологический процесс приводит к инвалидизации больного. Характерны боли, усиливающиеся при ходьбе. Постепенно развивается деформация суставов, появляются сгибательно-приводящие контрактуры, передвижение резко затрудняется. При развитии хондроматоза или дегенеративном повреждении менисков появляются боли.
Наиболее часто поражаются коленные, тазобедренные и голеностопные суставы.
Лечениезависит от стадии и пораженного сустава. В 1-2 стадии показано преимущественно консервативное лечение. Внутрь назначаются противовоспалительные нестероидные препараты ( индомитоцин-по 0,25 3 раза в день, бруфен по 400 по 1 таблетке 3 раза в день и др). Данные препараты необходимо принимать после еды в течение 2-3 нед. Одновременно можно вводить внутримышечно диклофенак или ортофен. Назначается стекловидное тело или экстракт алоэ по 2 мл 15 инъекций. При наличии выпота в суставе показано 1-3-кратное введение кеналога по 400 мг. В период обострения назначается магнитотерапия, электрофорез с новокаином или йодистым калием, фонофорез с гидрокртизоном. После стихания острых явлений рекомендуются озотокеритовые или грязевые апликации, массаж.
При явлениях асептического некроза кости показаны капельницы с курантилом, который назначается из расчета 0,5 мг на 1 кг массы тела. Всего 10-12 капельниц. Курантил разводится в 250 мл. физраствора.
В период ремиссий рекомендуется санаторно-курортное лечение. Рекомендуются курорты с грязевыми и радоновыми источниками.
В 3 стадии консервативное лечение мало эффективно. Оперативное лечение показано при 2-3 стадии ( по классификации Н.С. Косинской ). При 2 стадии выполняется субхондральная туннелизация, высокая проксимальная остеотомия, различные виды корригирующих остеотомий, моделирующая резекция сустава и т.д. При 3 стадии показано эндопротезирование или артродез сустава.
Бурсит локтевого отростка.Наблюдается часто после повторных ушибов, хронической травмаизацией. В связи с частым возникновением у шахтеров получило специфическое название - шахтерский локоть. Клинически различают острый и хронический бурсит.
Диагностика. Острый бурсит характеризуется быстрым началом и сильной болью. Хронический начинается более постепенно и продолжается более длительно. Из –за образования экссудата сумка достигает больших размеров. Вследствие стебельковых грануляций на дне сумки определяют пальпаторно определяют , так называемые «рисовые тельца».
Лечениепод местной анестезией проводится пункция бурсы и удаляется содержимое. При серозном воспалении показано введение гормональных препаратов ( кеналог- 4- мг, дипроспан -2 мг ). Накладывается давящая повязка на 2 дня. При наличии крови или гноя сумка промывается раствором новокаина и вводятся антибиотики с последующей компрессией эластическим бинтом.
При отсутствии эффекта от лечения показано оперативное лечение. Разрез полуовальныйкожу отсепаровывают. Мобилизуют сумку и иссекают. Дренируют. Швы снимают на 10 сутки. Нетрудоспособность 3 нед.
Бурсит поддельтовидной сумки плечевого суставаРазличают острый и хронический бурсит. При хроническом течении возникает известковый кальциноз сумки и сухожилия мышцы. При обследование резкая болезненность в проекции большого бугорка плечевой кости, появляется симптом «болезненной арки».Симптом заключается в том , что при боковом отведении плеча от 60 до 110 градусов возникает сильная боль. Рентгенологически часто определяется кальциноз.
0 Лечение проводится местное обезболивание 1% раствором новокаина, стараются промыть сумку, не вынимая иглы вводят 40 мг кеналога или другого горманального препарата. Назначаются электрофорез с анальгезирующими препаратами и нестероидные противовоспалительные препараты ( бруфен, ибуклин, метиндол и др.).Полный объем движений восстанавливается через 2-3 недели. При отсутствии эффекта-операция. Удаляется оссификат и рассекается сумка. Косыночная иммобилизация или на шине ЦИТО. В последующем физиолечение, массаж.
Тендовагинит. Возникает после продолжительных однотипных движений, вызывающих перегрузку в сухожильно-мышечной части и в окружающем сухожилие сухожильном влагалише. Поэтому многие авторы называют данную патологию перитентитом.
Диагностика. Начинается остро. Появляется припухлость и ноющие боли
на предплечье и кисти или на голени и стопе. Движения пальцев резко болезненные, отмечается крепитация и болезненность по ходу сухожилий. Заболевание может перейти в хроническое.
Лечениев остром периоде – иммобилизация, УВЧ. Магнитотерапия, нестероидные противовоспалительные препараты. Через 10-15 дней прекращается иммобилизация и рекомендуется легкое втирание мазей, таких как троксевазин, венорутон, индометациновая, траумель, цель. Назначается фонофорез с гидрокортизоном, элекрофорез с лидазой или йодистым калием. При хроническом течении озокерит. Нетрудоспособность 2 нед., при хроническом течении 4-6 нед
Шпора пяточной кости.
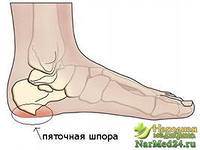
Очень распространенное заболевание, преимущественно у женщин после 40 лет.
Диагностика.В месте прикрепления подошвенного апоневроза к пяточной кости развивается периостит и тендопериостеопатия, с течением времени разрастается шип из пяточной кости, в воспалительный процесс вовлекается слизистая сумка, расположенная в месте прикрепления апоневроза. Больные жалуются на сильные боли при ходьбе. Нередко пяточная шпора сопровождается воспалением слизистой сумки ахиллова сухожилия ( ахиллодиния ), а также метатарзофаланговых суставов.
Лечение.Применяют новокаино-гормональные блокады. В область пяточной шпоры вводится 5 мл 1% раствора новокаина или лидокаина, затем 40 мг кеналога или 4 мг дексаметазона, или 2 мл дипроспана. Выполняется от 1 до 3 блокад. Одновременно назначается фонофорез с трилоном Б или гидрокортизоном., электрофорез с литием. Иногда возникают показания к оперативному лечению. Под в\венным внутрикостным или местным обезболиванием проводят дугообразный разрез, лоскут отсепаровывают кпереди, в дистальном направлении, Сбивают шпору долотом, удаляют надкостницу и бурсу, послойно швы. Нетрудоспособность 5 нед.
Онихогрифоз.
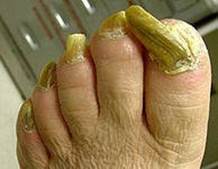
Следствие травмы или подногтевого экзастоза. Образуется толстый искривленный ноготь, который часто выступает как рог.
Лечение- под местной анестезией следует удалить ноготь и выровнять ногтевое ложе. Но в большинстве случаев отрастает вновь уродливый ноготь. В таком случае показано удаление ногтевого ложа. Обезболивание по Лукашевичу-Оберсту. Делают два разреза по Канавелю. Ногтевой валик отсепаровывается проксимально. Удаляется ногтевая пластинка. Далее отсепаровывается и удаляется ногтевое ложе. Дно раны смазывается 90% раствором фенола, который затем смывают 70% раствором спирта. Отсепарованный лоскут укладывается на практически оголенную кость, рана тщательно ушивается. Швы снимаются на 10 сутки. Нетрудоспособность 2-3 нед.