Из анамнеза выяснено, что указанные жалобы появились два года назад. Настоящее ухудшение состояния после стрессовой ситуации дома. Страдает сахарным диабетом II типа
Задача №2.
Больная С, 22 года, поступила в терапевтическое отделение МУЗ КБ №1 с жалобами на удушье с затруднением выдоха до 4 – 5 приступов в сутки, сухой приступообразный кашель (изредка отхаркивается небольшое количество прозрачной вязкой мокроты), одышку при нагрузке с затруднением выдоха, слабость.
Из анамнеза выяснено, что болеет в течение 3 лет. Часто по поводу удушья вызывает скорую помощь. Приступы удушья провоцирует контакт с животными. Год назад обследовалась у аллерголога.
Объективные данные: состояние больной средней степени тяжести, акроцианоз, больная сидит, опираясь о края кровати руками. Грудная клетка физиологическая симметричная, эластичная, безболезненная. Голосовое дрожание над всей поверхностью легких проводится одинаково. Верхняя и нижняя границы легких в пределах нормы. При аускультации выслушивается жесткое дыхание и дополнительные звуковые явления, напоминающие свист. Свист при дыхании слышен и на расстоянии от больной. Тоны сердца ритмичные с ЧСС 88 ударов в минуту, АД – 110/70 мм рт.ст.
Проведено рентгенологическое исследование грудной клетки и спирография. На рентгенограмме органов грудной клетки изменений не обнаружено. При спирографии снижены ФЖЕЛ и ОФВ1, проба Тиффно. После ингаляции сальбутамолом оба показателя нормализовались.
1. О каком синдроме можно думать?
2. Какое заболевание привело к его появлению?
3. Какие изменения следует ожидать в анализе мокроты?
Задача № 3.
Больной С, 19 лет, студент ИГМУ, поступил в терапевтическое отделение МУЗ КБ №1 с жалобами на колющие боли под правой лопаткой, усиливающиеся при глубоком дыхании и кашле, кашель с отделением небольшого количества сероватой мокроты, одышку при физической нагрузке, слабость, снижение аппетита, повышение температуры тела до 39 С.
Из анамнеза выяснено, что заболел 3 дня назад после переохлаждения (попал под дождь, из-за аварии долго не было общественного транспорта). К вечеру появился сухой кашель, слабость, температура повысилась до 37,6 С. На следующий день стала отделяться светлая, без запаха мокрота в небольшом количестве, появились боли в грудной клетке под правой лопаткой, температура повысилась до 39,8 С. Вызвал «скорую помощь». Для дальнейшего обследования и лечения по экстремальным показаниям госпитализирован в терапевтическое отделение МУЗ КБ №1.
Объективно: состояние больного средней степени тяжести, гиперемия щек, кожные покровы повышенной влажности. Правая половина грудной клетки отстает в акте дыхания. Дыхание поверхностное с частотой 26 в минуту. Экскурсия грудной клетки 4 см. Грудная клетка эластичная, болезненная в подлопаточной области справа, здесь же отмечается усиление голосового дрожания, а при сравнительной перкуссии – тупой перкуторный звук, над остальной поверхностью легких изменений при пальпации и перкуссии не обнаружено. Дыхание в подлопаточной области справа везикулярное ослабленное, здесь же выслушиваются крепитация и шум трения плевры. Тоны сердца ритмичные, ЧСС 84 удара в минуту, АД – 110/70 мм рт.ст. В общем анализе крови: лейкоцитов – 10,0 х 109 (палочкоядерных – 12%, сегментоядерных – 60%); СОЭ – 30 мм в ч, ТЗН ++.
На рентгенограмме органов грудной клетки затемнение соответствующее нижней доле правого легкого.
1. О каком синдроме можно думать?
2. Причины ослабления везикулярного дыхания?
3. Какие дополнительные методы исследования необходимы для подтверждения диагноза?
Задача №4
Больной В., 36 лет, доставлен в торакальное отделение ОКБ без сознания с ножевым ранением грудной клетки.
Объективно: состояние больного тяжелое, цианоз слизистых оболочек и кожных покровов, дыхание поверхностное, до 44 дыхательных движений в минуту. Правая половина грудной клетки не участвует в акте дыхания.
При проведении сравнительной перкуссии справа над всей поверхностью легкого определяется тимпанический перкуторный звук, слева - ясный легочный звук. Сердце — левая граница относительно сердечной тупости определяется по передней аксиллярной линии в V межреберье.
При аускультации легких: над правым легким выслушивается бронхиальное дыхание с металлическим оттенком, над левым – дыхание везикулярное.
Рентгенография органов грудной клетки: просветление с отсутствием бронхолегочного рисунка над полем правого легкого и округлой формы затемнение с четко очерченными краями у корня правого легкого. Средостение смещено влево.
1. Какому легочному синдрому соответствует данная клиническая картина?
2. Какие существуют разновидности этого синдрома?
3. Какой тип дыхания может выслушиваться при другой разновидности этого синдрома?
Задача № 5
Больная К., 26 лет, поступила в отделение с жалобами на одышку, появляющуюся при небольшом физическом напряжении, чувство тяжести в правой половине грудной клетки, сухой кашель, повышение температуры до 38,7- 39°, общую слабость, потливость. Заболела 3 недели назад. После переохлаждения появились боли в правой половине грудной клетки, сухой кашель. К врачам не обращалась. Лечилась домашними средствами: пила аспирин, ставила горчичники. Через 10 дней от начала заболевания боли в грудной клетки уменьшились, а затем совсем исчезли, но наросла слабость, температура вечерами повышалась до 37,4-37,8°. Обратилась к участковому врачу. В течении 5 дней принимала антибиотики в таблетках (какие не помнит) и сироп амброксола. Состояние продолжало ухудшаться. Появилась одышка, стала ощущать чувство тяжести в правой половине грудной клетки, температура повысилась до 39°. По СП госпитализирована в терапевтическое отделение КБ №1.
Состояние средней тяжести. Дыхание поверхностное, 28 в минуту. Выражен акроцианоз. Правая половина грудной клетки отстает в акте дыхания. Голосовое дрожание справа под лопаткой не проводится. При сравнительной перкуссии там же определяется тупость. Верхняя граница тупости имеет максимум по задней подмышечной линии. При аускультации в месте тупости дыхание не прослушивается, выше над тупостью выслушивается бронхиальное дыхание. Над остальной поверхностью легких - дыхание везикулярное.
Сердце — левая граница относительной сердечной тупости находится по передней аксиллярной линии. Тоны сердца приглушены. Пульс 100 уд. в 1 минуту. АД 95/60 мм рт. столба.
Общий анализ крови: СОЭ—50 мм/час. Лейкоциты 12х 109/л.
Рентгенологически определяется гомогенное затемнение с верхней выпуклой границей, контур диафрагмы не прослеживается.
1. О каком синдроме можно думать?
2. Чем можно объяснить появление бронхиального дыхания выше тупости?
3. Какое дополнительное исследование необходимо провести для уточнения диагноза и что должны получить?
Задача № 6
Больной Д., 41 год поступил в терапевтическое отделение МУЗ КБ №1 с жалобами на одышку в покое, резко усиливающуюся при малейшей физической нагрузке.
Из анамнеза известно, что около 20 лет страдает ревматическим пороком сердца. В течение месяца наросла одышка, появились отеки на нижних конечностях.
При осмотре состояние больного тяжелое, сознание ясное, положение вынужденное — ортопноэ. Отмечается цианоз видимых слизистых и кожных покровов, отеки голеней. Частота дыхательных движений до 34 в минуту. Правая половина грудной клетки отстает в акте дыхания по сравнению с левой половиной.
При пальпации голосовое дрожание справа под лопаткой ослаблено. При проведении сравнительной перкуссии определяется тупой перкуторный звук под лопаткой справа. При топографической перкуссии верхняя граница тупости определяется в 8 межреберье по около позвоночной, лопаточной и задней подмышечной линиям. Подвижность нижнего края по лопаточной линии слева – 6см, справа - не определяется.
При аускультации легких дыхание везикулярное, справа ослабленное, над областью тупого звука дыхание не прослушивается. В подлопаточной области слева, выслушиваются мелкопузырчатые незвучные, влажные хрипы.
Рентгенологически справа определяется массивное гомогенное затемнение с горизонтальным верхним уровнем, медленно смещающимся при наклоне тела больного в стороны. Легочные поля с застойным рисунком без инфильтративных изменений.
1. О каком синдроме можно думать?
2. Причина появления данного синдрома?
3. Причины появления указанных побочных дыхательных шумов?
Задача № 7
Больной К., 72 лет, поступил в клинику с жалобами на кашель с небольшим количеством слизисто-гнойной мокроты, изредка с прожилками крови, на боли в правой половине грудной клетки, одышку в покое, повышение температуры до 37,2°, общее недомогание, потеря аппетита, похудание.
Из анамнеза выяснено, что в течение 11 лет беспокоят кашель с трудно отделяемой, слизистой и слизисто-гнойной мокротой по утрам, одышка при ходьбе. Лечился амбулаторно по поводу хронического обструктивного бронхита. Около 6 месяцев назад состояние ухудшилось: усилился кашель, по вечерам температура стала повышаться до 37,2- 37,4°. Нарастает слабость, недомогание, похудел за это время на 5 кг. Курит с 13 лет по 1—1,5 пачки папирос в день.
Объективные данные: общий осмотр — состояние средней степени тяжести. Больной пониженного питания. Кожные покровы бледные, снижен тургор кожи. Отмечается увеличение надключичных и подмышечных лимфоузлов справа. Лимфоузлы плотные, безболезненные.
Осмотр грудной клетки — выявляется некоторое западение правой половины грудной клетки и отставание ее в акте дыхания.
Пальпация — над правой половиной грудной клетки голосовое дрожание не проводится.
При перкуссии – там же отмечается притупление перкуторного звука.
Аускультация – над правой половиной грудной клетки дыхание и бронхофония не проводятся.
1. О каком синдроме можно думать?
2. Причина возникновения синдрома?
3. Какое необходимо провести дополнительное обследование?
Задача № 8
Больной М., 36 лет, в течение 24 дней лечился в стационаре по поводу правосторонней нижнедолевой пневмонии. Несмотря на проводимое лечение, состояние больного ухудшалось. Температура повысилась до 39,8°, беспокоили кашель с отделением небольшого количества гнойно-слизистой мокроты, озноб, проливные поты, выраженная слабость. Накануне ночью больной проснулся от сильного кашля, с которым стала отделяться мокрота желто-зеленого цвета с резким неприятным запахом «полным ртом». Всего выделилось 860 мл гнойной мокроты.
Состояние больного тяжелое, акроцианоз, кожные покровы повышенной влажности, больной лежит на левом боку. Грудная клетка физиологическая, симметричная, дыхание поверхностное с числом 24 в мин. Правая половина грудной клетки отстает в акте дыхания. Голосовое дрожание усилено в подлопаточной области справа, здесь же определяется притупление перкуторного звука с участком тимпанического. Подвижность нижнего края правого легкого по лопаточной линии 4 см, левого – 8 см. При аускультации легких в подлопаточной области справа выслушивается бронхиальное дыхание и средне- и крупнопузырчатые, влажные хрипы. Мокроту отправили на исследование в лабораторию.
При микроскопическом исследовании обнаружено большое количество лейкоцитов, эритроциты единичные, цилиндрический эпителий в небольшом количестве, альвеолярные макрофаги в небольшом количестве, эластические волокна, кристаллы жирных кислот и холестерина в большом количестве, стрептококки и стафилококки также в большом количестве.
1. О каком синдроме можно думать?
2. Причина возникновения синдрома?
3. Какое дополнительное обследование следуют провести больному?
Задача № 9
Больной К., 27 лет, поступил в терапевтическое отделение с жалобами на резкие колющие боли в правой половине грудной клетки, усиливающиеся при глубоком дыхании и кашле, небольшой сухой кашель. Заболел остро, после переохлаждения.
Состояние удовлетворительное. Лежит на правом боку. Кожа и видимые слизистые обычной окраски. Температура 37,4°. Грудная клетка правильной формы, обе половины симметричны, правая половина отстает в акте дыхания. Дыхание поверхностное, с числом 28 в мин., экскурсия грудной клетки 4см. При сравнительной перкуссии звук ясный легочный, одинаковый на симметричных участках. Границы легких в пределах нормы. Подвижность нижнего края правого лёгкого ограничена по лопаточной и задней подмышечной линиям. При аускультации справа в нижних отделах грудной клетки выслушивается ослабленное везикулярное дыхание, над остальными отделами - везикулярное дыхание. В месте ослабления дыхания слышны звуки напоминающие хруст снега, усиливающиеся при надавливании фонендоскопом, не изменяющиеся при покашливании.
Сердце — границы относительной и абсолютной сердечной тупости в пределах нормы. Тоны чистые, ритмичные. Пульс 95. уд. в 1 минуту. Артериальное давление 100/60 мм рт. столба.
В общем анализе крови: лейкоциты—6,2Х10 в литре; СОЭ—25 мм/час.
1. О каком синдроме можно думать?
2. Почему больной лежит на правом боку?
3. Какой побочный дыхательный шум выслушивается у больного?
Задача № 10
Больной Р., 26 лет, поступил в терапевтическое отделение МУЗ КБ №1 с жалобами на кашель, с мокротой, особенно много ее отходит по утрам, за сутки больше 2 стаканов, зеленоватого цвета иногда с неприятным запахом, повышение температуры 37,6°.
Из анамнеза выяснилось, что больной с детства страдает хроническимбронхитом, неоднократно – нижнедолевая пневмония справа.
Объективные данные: Акроцианоз. Концевые фаланги пальцев кистей по типу «барабанных палочек», ногти по типу «часовых стекол». При осмотре грудной клетки форма физиологическая, правая половина немного отстает в дыхании. При сравнительной перкуссии в нижних отделах правого легкого определяется притупление перкуторного звука. Подвижность нижнего края правого легкого по лопаточной и задней подмышечной линиям 4 см., левого 6 см. Дыхание везикулярное, справа жесткое, там же в нижних отделах сзади выслушиваются постоянные, влажные средне- и мелкопузырчатые хрипы.
Тоны сердца приглушены, ритмичные, 84 удара в 1 мин., артериальное давление 110/70 мм ртутного столба.
Общий анализ крови: лейкоцитов 12,0X10 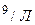 , СОЭ 28 мм в час, п—7%, С—70%.
, СОЭ 28 мм в час, п—7%, С—70%.
Анализ мокроты:
Количество—440,0 (за сутки)
Цвет—желтовато-зеленый
Характер—серозно-гнойная
Количество слоев — двухслойная
Лейкоциты—в большом количестве
Эритроциты—2—3 в редких полях зрения
Клетки плоского эпителия — 3—5 в поле зрения
Клетки альвеолярного эпителия
Эластические волокна—не обнаружены
1. О каком легочном синдроме можно думать в данном случае?
2. О наличие какого заболевания можно предположить у больного?
3. Какое дополнительное обследование следует провести больному?
Задача №1
Больная К. 29 лет, поступила с жалобами на неприятные ощущения в правом и левом подреберье, тошноту, периодическую рвоту, не приносящую облегчения, увеличения в размерах живота, геморроидальные кровотечения.
Из анамнеза известно, что в течение 10 лет злоупотребляла алкоголем. Три месяца не пьет.
Объективные данные: состояние больной тяжелое, пониженного питания, кожные покровы иктеричные, на груди – «сосудистые звездочки», атрофия молочных желез, в подмышечных впадинах и на лобке волосяной покров практически отсутствует, мускулатура плечевого пояса гипотрофична. Варикозное расширение подкожных вен передней брюшной стенки, отеки голеней, стоп, передней брюшной стенки.
При сравнительной перкуссии легких определяется тупой перкуторный звук в подлопаточных облостях с обеих сторон.
Дыхание в легких везикулярное, ослабленное в подлопаточных областях с обеих сторон.
Тоны сердца глухие, ритмичные, ЧСС 88 в минуту, АД 90/70 мм.рт.ст.
Живот увеличен в размерах, при пальпации плотный, диффузно - слабоболезненный. Перкуссия и пальпация печени и селезенки затруднены. Перкуторный звук над всей поверхностью живота тупой.
Данные лабороторных методов исследования:
Общий билирубин 167,5 мкмоль/л.
Прямой билирубин 107,7 мкмоль/л.
Непрямой билирубин 59,5 мкмоль/л.
Активность трансаминаз повышена АсАТ до 2 норм и АлАТ 3 норм.
Холестерин крови 2,6 мкмоль/л.
Общий белок 55 г/л.
1. Какие синдромы имеют место у больного?
2. Причина изменений, обнаруженных при сравнительной перкуссии и аускультации?
3. Какие дополнительные методы исследования следует использовать, для подтверждения диагноза?
Задача №2
Больной С, 45 лет поступил с жалобами на тяжесть в правом подреберье, неустойчивость настроения (раздражительность с приступами тоски и обреченности), нарушение сна (сонливость днем и бессонница ночью).
Из анамнеза известно, что 2 года назад проходил обследование по поводу заболевания печени, при котором были получены положительные результаты на маркеры вирусного гепатита В . Более подробную информацию о себе больной сообщить не смог, ссылаясь на снижение памяти. При расспросе с запозданием реагирует на вопросы врача.
Объективные данные: состояние больного тяжелое. Пониженного питания. Кожные покровы желтушные, на груди – «сосудистые звездочки», гиперемия ладоней у основания большого пальца. Отмечается «хлопающий» тремор верхних конечностей. Изо рта больного ощущается сладковатый, неприятный запах.
Дыхание в легких везикулярное, побочных дыхательных шумов нет. Тоны сердца приглушены, ЧСС 80 в минуту.
Живот увеличен в размерах, при пальпации плотный, безболезненный.
Размеры печени по Курлову: 16 см, 12 см, 12см; при пальпации край печени плотный, поверхность бугристая, безболезненная. В левом подреберье пальпируется край селезенки.
1. Какие синдромы имеют место у больного?
2. Причина развития у больного цирроза печени?
3. Какое дополнительное обследования следует провести больному для уточнения диагноза?
Задача №3
У больной А, 55 лет, страдающей аутоиммунным тириоидитом, в период очередного обострения впервые появилась желтушность кожных покровов, тяжесть в левом подреберье, головокружение, слабость. По «скорой помощи» госпитализирована в городскую клиническую инфекционную больницу, после обследования в приемном отделении которой направлена в терапевтическое отделение МУЗ КБ №1.
Объективные данные: состояние больной средней степени тяжести. Кожные покровы бледно-лимонного цвета. Отмечается деформация шеи, пальпаторно определяются обе доли и перешеек щитовидной железы диффузно - умеренно болезненные.
Дыхание в легких везикулярное, ослабленное в задне-нижних отделах.
Тоны сердца ритмичные с ЧСС 108 в минуту, на верхушке выслушивается короткий систолический шум.
Живот обычной формы и величены, мягкий, безболезненный при пальпаций. Границы и размеры печени не изменены. В левом подреберье пальпируется край селезенки, плотно-эластической консистенции.
В общем анализе крови:
Эритроциты 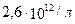
Гемоглобин 76 г/л
Лейкоциты 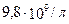
Цветной показатель – 0,9
П-4%, с-56%, э-5%, б-1%, м-10%
СОЭ-30 мм/час
ретикулоциты –28%
пойкилоцитоз ++
анизоцитоз ++
анизохромия +++
Осмотическая резистентность:
максимальная – 0,66%
минимальная – 0,46%
Общий билирубин 50,2 мкмоль/л
Непрямой билирубин 42,2 мкмоль/л
Прямой билирубин 10,0 мкмоль/л
Уробилирубинурия ++
Кал – стеркобилиноген +++
Железо сыворотки крови – 30,3 мкмоль/л
1. О каком синдроме следует думать?
2. Причина появления ситолического шума на верхушке?
3. Какое дополнительное обследования следует провести больному для уточнения диагноза?
Задача №4
Больная Е, 44 лет поступила с жалобами на сильные приступообразные боли в правом подреберье, иррадиирующие в правую надключичную область, правую лопатку. Боли появились 4 часа назад после приёма жирной, жареной пищи, не купировались спазмолитиками и анальгетиками. Больную так же беспокоят тошнота, рвота не приносящая облегчение, слабость.
Из анамнеза выяснено, что похожие боли, но меньшей интенсивности появляются каждый раз при нарушении диеты в течение 4-5 лет. За медицинской помощью не обращалась.
Объективные данные: состояние больной средней степени тяжести. Повышенного питания, толщина складки на животе 6 см, на поверхности туловища и лице ксинтомы и ксантелазмы. Кожные покровы желтушные с оливковым оттенком, на груди, спине следы расчёсов.
Дыхание в лёгких везикулярное, побочных дыхательных шумов нет.
Тоны сердца приглушённые, аритмичные (единичные экстрасистолы), ЧСС 54 в минуту. Живот увеличен в размерах за счёт подкожно-жировой клетчатки, и метиоризма. Верхний, правый квадрант живота отстаёт в акте дыхания. При пальпации отмечается болезненность в точке пересечения правой ребёрной дуги и наружного края прямой мышцы живота. Границы печени и селезёнки не изменены. Определяются положительные симптомы Ортнера и диафрагмального нерва.
В общем анализе крови: лейкоциты 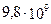 /л. СОЭ – 28 мм в час.
/л. СОЭ – 28 мм в час.
В биохимическом анализе крови: общий билирубин 32,0 мкмоль/л. Прямой билирубин – 22,0 мкмоль/л.
В общем анализе мочи: цвет темных сортов пива, уробилин отрицательный. Прямой билирубин ++;
После купирования болевого синдрома проведено дуоденальное зондирование: порция В не получена.
1. О каких двух синдромах следует думать?
2. Причины появления брадикардии?
3. Какое дополнительное обследование следует провести больному для уточнения диагноза?
Задача №5
Больная Б, 30 лет, поступила с жалобами на тяжесть в правом подреберье, тошноту, однократную рвоту, кожный зуд, слабость, отсутствие аппетита.
Из анамнеза выяснено, что 5 лет назад после гемотрансфузии во время родов лечилась стационарно в инфекционной больнице. Два дня назад после нарушения диеты на дне рождения появились вышеуказанные жалобы.
Объективные данные: состояние больной средней степени тяжести, кожные покровы желтушные с шафрановым оттенком, на животе – следы расчесов. Дыхание в легких везикулярное, побочных дыхательных шумов нет. Тоны сердца ритмичные, приглушенные, ЧСС 76 в минуту, АД – 120/80 мм рт. ст. Живот обычной формы и величины. При пальпации тонус мышц передней брюшной стенки несколько увеличен в правом подреберье, здесь же определяется умеренная болезненность. Печень пальпаторно выходит из-под края реберной дуги на 4 см, край острый, поверхность гладкая, умеренно болезненная при пальпации. В положении на правом боку селезенка не пальпируется.
В биохимическом анализе крови: общий билирубин – 64,9 мкмоль/л, прямой – 40,75 мкмоль/л, непрямой – 24,15 мкмоль/л; уровень трансаминаз повыше до 3-х норм.
В общем анализе мочи: уробилин +, билирубин +.
В кале: стеркобилин +.
1. О каком синдроме следует думать?
2. Причина появления зуда кожных покровов?
3. Какие дополнительные методы исследования следует использовать для подтверждения диагноза?
Задача №6
Больной Б, 27 лет, поступил с жалобами на ноющие боли в подложечной области, больше справа, появляющиеся через 2-3 часа после еды, часто в ночное время; изжогу, отрыжку кислым, запоры.
Из анамнеза известно, что вышеуказанные жалобы регулярно появляются весной и осенью в течение 4 – 5 лет. Неоднократное амбулаторное и стационарное лечение. Настоящее ухудшение состояния 2 дня назад после употребления алкоголя. Курит в течение 10 лет. Со слов больного отец страдал «заболеванием желудка».
Объективные данные: состояние больного ближе к удовлетворительному. Пониженного питания. Дыхание в легких везикулярное, побочных дыхательных шумов нет. Тоны сердца ритмичные, ЧСС 80 в минуту. Язык обложен белым налетом. Живот обычной формы и величины, правая половина эпигастрия отстает в акте дыхания. При пальпации определяется мышечное напряжение в правой половине эпигастрия, здесь же умеренная болезненность. Глубокая пальпация привратника затруднена из-за болезненности.
1. О каком синдроме следует думать?
2. Какие дополнительные методы исследования следует применить для уточнения диагноза?
3. Какие изменения следует ожидать при получении результатов исследования желудочного содержимого?
Задача №7
Больной В, 32 лет, утром встал с кровати и упал на пол из-за головокружения и резкой слабости. Родственники больного вызвали скорую помощь. Больной доставлен в приемное отделение МУЗ КБ №1. Со слов родственников больного в течение 10 лет страдает заболеванием желудочно-кишечного тракта. Настоящее ухудшение состояние после стрессовой ситуации на работе и приема алкоголя.
Объективно: состояние больного тяжелое, кожные покровы бледные, влажные, холодные. Дыхание в легких везикулярное, побочных дыхательных шумов нет. Тоны сердца ритмичные, приглушенные, ЧСС 92 удара в минуту. АД 90/60 мм рт. ст. Пульс на a. radialis слабого наполнения и напряжения. Живот обычной формы и величины, при пальпации умеренно болезненный в правой половине эпигастрия. Печень и селезенка не пальпируются, место пальпации безболезненно.
После осмотра в приемном отделении у больного отошли каловые массы жидкой консистенции черного цвета с неприятным запахом.
1. О каком синдроме следует думать?
2. Какой термин характеризует каловые массы, отошедшие у больного?
3. Какие дополнительные методы обследования следует провести для уточнения диагноза?
Задача №8
Больной Е, 72 лет, поступил с жалобами на отсутствие аппетита, тяжесть в подложечной области, отрыжку, рвоту не приносящую облегчение, слабость, быструю утомляемость, снижение массы тела.
Из анамнеза выяснено, что больной в течение 20 лет страдает «заболевание желудка». Пол года назад появились вышеуказанные жалобы. Курит в течение 50 лет, по 1 пачке в день.
Объективные данные: состояние больного тяжелое, пониженного питания, кожные покровы бледные с землистым оттенком, сухие. В надключичной области слева пальпируются увеличенные слабо болезненные лимфоузлы. Дыхание в легких везикулярное, побочных дыхательных шумов нет. Тоны сердца приглушенные, ритмичные, ЧСС 76 в минуту. Живот несколько вздут. При поверхностной пальпации на 4 – 5 см выше пупка пальпируется плотное, не смещаемое образование 7 х 7 см с бугристой поверхностью, слабо болезненное при пальпации.
При исследовании желудочного содержимого обнаружено значительное снижение кислотообразовательной функции желудка, положительная реакция на молочную кислоту. Реакция кала на скрытую кровь – положительная.
1. Наличие какого синдрома следует предположить у больного?
2. О каком заболевании следует думать?
3. Какие факторы риска этого заболевания есть у больного?
4. Какие дополнительные методы обследования следует провести для уточнения диагноза?
Задача №9.
Дежурный терапевт был срочно вызван палатной медсестрой к больному, находящемуся на стационарном лечении в гастроэнтерологическом отделении с обострением язвенной болезни двенадцатиперстной кишки. 15 минут назад после ужина у больного возникли резкие боли в животе «по типу кинжальных». Больной лежит на боку с подтянутыми к животу ногами, на вопросы отвечает неохотно.
Объективные данные: состояние больного средней степени тяжести. Кожные покровы бледные, покрыты холодным потом. Дыхание в легких везикулярное, побочных дыхательных шумов нет. Тоны сердца ритмичные с ЧСС 104 удара в минут, АД – 90/60 мм рт. ст. Живот при осмотре плоский – «доскообразный». При поверхностной пальпации выраженая диффузная болезненность с максимумом в правой половине эпигастрия, там же определяются признаки раздражения брюшины. Перкуторно отсутствует «печеночная тупость».
1. О каком синдроме следует подумать?
2. Какие дополнительные методы исследования следует применить для уточнения диагноза?
3. Дальнейшая тактика дежурного терапевта?
Задача №1.
Больная С, 35 лет, обратилась к участковому врачу с жалобами на диффузные головные боли, тошноту, рвоту, сердцебиение, слабость. Из анамнеза выяснено, что указанные жалобы беспокоят больную периодически в течение года после перенесенной ангины. Во время осмотра у больной появилось носовое кровотечение. После измерения АД, на вызванной участковым врачом машине «скорой помощи» больную доставили в терапевтическое отделение МУЗ КБ №1 для дальнейшего обследования и лечения.
Объективные данные при поступлении: состояние больной средней степени тяжести, лицо одутловатое, бледное. Дыхание в легких везикулярное, побочных дыхательных шумов нет. Перкуторно левая граница относительной сердечной тупости определяется в 5-ом межреберье по среднеключичной линии. При аускультации сердца тоны ритмичные, акцент второго тона во втором межреберье справа. АД 170/100 мм рт. ст. Пульс на обеих а. radialis ритмичный с ЧСС 84 ударов в минуту, твердый, удовлетворительного наполнения. Живот мягкий, безболезненный. Печень по краю реберной дуги, безболезненна. Симптом поколачивания поясничной области слабо положительный с обеих сторон.
В общем анализе мочи: удельный вес 1014, белок 1 г/л, 3-5 эритроцитов и 1-2 лейкоцита в поле зрения, единичные гиалиновые цилиндры.
1. Какой синдром наблюдается у больной?
2. Какое заболевание привело к его появлению?
3. Какое дополнительное обследование необходимо для уточнения диагноза?
Задача №2.
Больная А, 39 лет, доставлена в приемное отделение МУЗ КБ №1 машиной скорой помощи с работы. При поступлении предъявляла жалобы на: диффузные головные боли, тошноту, однократную рвоту, снижение зрения, слабость.
Из анамнеза выяснено, что 4 месяца назад ее беспокоили боли в горле при глотании, повышение температуры до 38С. К врачу не обращалась, лечилась народными средствами. Около 3-х месяцев назад периодически стала болеть голова. Во время расспроса появились клонические и тонические судороги, потеряла сознание. При этом наступили непроизвольное мочеиспускание и дефикация. Через несколько минут больная пришла в себя. Судорожный синдром с потерей сознания имел место впервые.
Объективно: состояние больной тяжелое, кожные покровы бледные. Под глазами отеки. Дыхание в легких везикулярное, побочных дыхательных шумов нет. Сердечные тоны ритмичные, ЧСС 88 ударов в минуту. Живот мягкий, безболезненный. АД 190/110 мм рт.ст. Печень по краю реберной дуги. Симптом поколачивания в поясничной области с обеих сторон отрицательный.
Больная собрала общий анализ мочи. Результат исследования ОАМ в экспресс-лабаратории: удельный вес 1023, белок 1г/л эритроцитов 10-11 в поле зрения, лейкоцитов 1-2 в поле зрения.
1. Какой синдром наблюдается у больной?
2. Какое заболевание провело к его появлению?
3. Какое дополнительное обследование необходимо для подтверждения диагноза?
Задача №3.
Больной В, 55 лет, поступил в МУЗ КБ №1 с жалобами на отеки лица, кистей, мошонки, бедер, голеней и стоп, периодическую тошноту, рвоту, слабость. Из анамнеза выяснено, что больной около 25 лет страдает хроническим обструктивным бронхитом, курит около 40 лет по 1 пачке в сутки, в течение 2 – 3 лет периодически отмечает появление отеков на лице. По этому поводу к врачам не обращался, не лечился. Настоящее ухудшение состояния наступило два дня назад без видимой причины.
Объективные данные: состояние больного ближе к средней степени тяжести. Кожные покровы бледные, отеки лица, кистей, передней брюшной стенки, мошонки, нижних конечностей. Грудная клетка эмфизематозная. Перкуторный звук с коробочным оттенком. Дыхание в легких ослабленное везикулярное, над всей поверхностью легких рассеянные сухие хрипы в небольшом количестве. Сердечные тоны ритмичные, ЧСС 88 ударов в минуту, АД 170/100 мм рт. ст. Живот мягкий, безболезненный. Печень по краю реберной дуги, безболезненна. Симптом поколачивания в поясничной области отрицательный с обеих сторон. Лабораторные данные:
1) общий анализ крови – анемия средней степени, ускоренное СОЭ;
2) в биохимическом анализе крови сниженное содержание общего белка и альбуминов, высокие показатели холестерина;
3) общий анализ мочи: удельный вес 1027, белок 3,5 г/л, эритроцитов 20 – 30 в поле зрения, лейкоцитов - 1 – 2 в поле зрения, единичные гиалиновые цилиндры.
1. О каком синдроме следует думать?
2. Его причины?
3. Какое обследование следует провести больному для уточнения диагноза?
Задача №4
Больной В., 34 лет поступил в приемное отделение МУЗ КБ №1 по СП с жалобами на тошноту, рвоту, снижение зрения, отсутствие мочи в течение суток.
Из анамнеза выявлено, что накануне был на дне рождении, много выпил.
Утром не смог помочиться, к вечеру появилась тошнота, рвота, интенсивные головные боли. На следующий день беспокоили сонливость, ухудшение зрения, нарастающая слабость.
При осмотре врачом приемного отделения на вопросы отвечал замедленно, односложно. Во время расспроса заснул. Через час дыхание больного стало шумным, глубоким. При аускультации легких выслушаны мелко- и среднепузырчатые влажные незвучные хрипы. Больной переведен в реанимационное отделение. Получены результаты биохимического анализа крови - уровень креатинина и мочевины резко повышены.
1. О каком синдроме следует думать?
2. Какие причины появления этого синдрома?
3. Как называется патологическое дыхание у больного, по автору и укажите причину появления побочных дыхательных шумов в легких?
Задача №5(СМ).
Больной Б., 36 лет, поступил в нефрологическое отделение ОКБ с жалобами на головную боль, тошноту, рвоту, понижение зрения. Считает себя больным около полугода, когда появилась тяжесть в голове, тошнота, зуд кожи, утомляемость, плохой аппетит. В анамнезе частые ангины, в 12-летнем возрасте перенес скарлатину с «осложнением на почки».
При поступлении состояние тяжелое, лежит в постели, жалуется на головную боль. Питание понижено, кожа сухая, со следами расчесов, лицо бледное с землистым оттенком, несколько одутловатое.
Верхушечный толчок усилен и смещен влево, левая граница относительной сердечной тупости определяется в V межреберье на 2 см кнаружи от срединно-ключичной линии. Тоны сердца приглушены, дующий систолический шум на верхушке, акцент II тона на аорте. Артериальное давление 190/110 мм ртутного столба. Общий анализ крови: Нв 70 г/л, э-2,5х109/л, Л-1,2х109/л. СОЭ-32мм в ч. Биохимический анализ крови: уровень мочевины и креатинина повышены до 19,4 ммоль/л и 0,8 ммоль/л, соответственно. Клубочковая фильтрация по пробе Реберга снижена до 20 мл в мин.
Общий анализ мочи: реакция кислая, удельный вес 1008; белок 0,06, лейкоциты 3—5; эритроциты 6—8 в поле зрение выщелоченные; гиалиновые цилиндры 8—10 в поле зрения.
Через 4 дня от начала лечения появился приступ «нехватки воздуха» продолжался около 20 минут. Во время приступа в легких выслушаны мелкопузырчатые влажные хрипы в подлопаточных областях, число дыхательных движений 32 в минуту, пульс 100 в минуту, артериальное давление 210/140 мм. рт. столба.
