Бронхоэктатическая болезнь и бронхоэктазы
Бронхоэктатическая болезнь - приобретенное (в ряде случаев - врожденное) заболевание, характеризующееся хроническим гнойным процессом в необратимо измененных (расширенных, деформированных) и функционально неполноценных бронхах, преимущественно в нижних отделах легких.
Основной морфологический субстрат патологического процесса - первичные бронхоэктазы, обусловливающие возникновение характерного симптомокомплекса. По существу их нельзя считать первичными, так как обычно они развиваются вследствие перенесенных в детском возрасте инфекционных заболеваний бронхолегочной системы, преимущественно вирусной этиологии, но для их формирования вероятнее всего требуется существование врожденного дефекта стенки бронха.
Вместе с тем, при первичных бронхоэктазах обычно присутствуют признаки, позволяющие выделить самостоятельную нозологическую форму - бронхоэктатическую болезнь. При ней не отмечают существенного вовлечения в патологический процесс легочной ткани, а обострения заболевания протекают преимущественно по типу обострения гнойного бронхита без инфильтрации паренхимы легких.
Выделяют также вторичные бронхоэктазы, возникающие в качестве осложнения или симптома другого заболевания, в том числе хронической пневмонии и хронического деформирующего бронхита. При вторичных бронхоэктазах обнаруживают выраженные изменения респираторного отдела, соответствующие локализации бронхоэктазов, что качественно отличает их от первичных бронхоэктазов (Путов Н.В., 1978; Палеев Н.Р., 1985). Помимо вышеуказанных заболеваний существует еще множество причин, способствующих развитию бронхоэктазий (бронхоэктазов) у взрослых. Ниже перечислены причины формирования вторичных бронхоэктазов (Шойхет Я.Н., 2007).
• Постинфекционные (абсцедирующая пневмония, туберкулез, аденовирусная инфекция и другие инфекционные заболевания дыхательных путей).
• Обструктивные (инородные тела, опухоли, внешняя компрессия дыхательных путей).
• Ингаляционные повреждения (вдыхание токсинов, раздражающих газов, паров и дыма, включая термическое повреждение).
• Аспирационные (гастроэзофагеальный рефлюкс, аспирационная пневмония, лечебные процедуры).
• Генетически детерминированные бронхоэктазы (муковисцидоз, синдром цилиарной дискинезии, синдром Юинга).
• Врожденные аномалии - дисплазии (агенезии, гипоплазии, секвестрации, шунты и др.).
• Дефицит или аномалия α1-антитрипсина.
• Первичные иммунные расстройства (гуморальные дефекты, клеточные или смешанные расстройства, дисфункция нейтрофилов).
• Хронические диффузные заболевания легких известной или неясной этиологии (идиопатический легочный фиброз, саркоидоз и др.).
• Идиопатические воспалительные расстройства (анкилозирующий спондилоартрит, воспалительные заболевания кишечника, рецидивирующий полихондрит).
• Другие причины (аллергический бронхолегочный аспергиллез или микоз, ВИЧ-инфекция, СПИД, синдром «желтых ногтей», радиационные поражения).
По механизмам возникновения вторичные бронхоэктазы подразделяют на обструктивные, деструктивные, тракционные, а также ятрогенные (после лучевого лечения и агрессивной антибиотикотерапии).
Вторичные бронхоэктазы не относят к бронхоэктатической болезни, они служат симптомом других основных заболеваний.
Самостоятельность бронхоэктатической болезни как отдельной нозологической формы оспаривают до настоящего времени (Углов Ф.Г., 1977). Эта дискуссия имеет практическое значение: установление диагноза «хроническая пневмония» у больных с бронхоэктазами нередко успокаивает и врача, и больного, в результате чего не проводят своевременно консультацию хирурга и бронхологическое исследование и упускают оптимальные сроки для проведения операции.
С 1970-х годов отмечают снижение частоты возникновения бронхоэктатической болезни. Это можно объяснить выраженным уменьшением числа детских инфекционных заболеваний (коклюш, корь) и детского туберкулеза, а также успехами медикаментозного лечения. Наряду с этим распространенность вторичных бронхоэктазов не снизилась.
Этиология
Причины возникновения бронхоэктазов до настоящего времени нельзя считать достаточно выясненными. Вероятно, решающую роль играет сочетание воздействия возбудителя и генетической неполноценности бронхиального дерева.
Существенную роль в формировании бронхоэктазов играет генетически детерминированная неполноценность бронхиального дерева, приводящая к нарушению механических свойств стенок бронхов при их инфицировании (особенно в раннем детском возрасте).
Микроорганизмы, вызывающие острые респираторные заболевания (пневмонии, корь, коклюш и т.д.) у детей, лишь условно можно считать этиологическим фактором, так как у подавляющего большинства больных их полностью излечивают.
Существует связь между развитием бронхоэктазов и заболеваниями верхних дыхательных путей:
• возможно, в их патогенезе имеет значение недостаточность одних и тех же защитных механизмов дыхательных путей;
• происходит постоянное взаимное инфицирование верхних и нижних дыхательных путей.
Инфекционных возбудителей, вызывающих гнойный процесс в уже измененных бронхах (пневмококк, стафилококк, гемофильная палочка и др.), можно рассматривать в качестве причины обострений, но не развития бронхоэктазов.
Возникновение бронхоэктазов может быть вызвано слабостью бронхиальной стенки при врожденной трахеобронхомегалии (синдром Мунье-Куна), отсутствии хрящевых колец (синдром Вильямса-Кемпбелла) и рецидивирующем полихондрите.
Патогенез
Важнейшая роль в патогенезе бронхоэктатической болезни принадлежит бронхоэктазам и их нагноению.
К развитию бронхоэктазов приводит возникающий при нарушении проходимости бронхов обтурационный ателектаз. Его возникновению может способствовать снижение активности сурфактанта (врожденное или приобретенное, обусловленное местными воспалительными процессами). У детей причинами нарушения проходимости крупных бронхов (и, таким образом, формирования ателектаза) может быть:
• сдавление податливых, а возможно, и врожденно неполноценных бронхов гиперплазированными прикорневыми лимфатическими узлами (их гиперплазию обнаруживают при прикорневой пневмонии и туберкулезном бронхоадените);
• длительная закупорка бронхов плотной слизистой пробкой при острых респираторных инфекциях.
Снижение (врожденное или приобретенное) устойчивости стенок бронхов к действию бронходилатирующих сил (повышение внутрибронхиального давления при кашле, растяжение бронхов скапливающимся секретом, увеличение отрицательного внутриплеврального давления вследствие уменьшения объема ателектазированной части легкого) способствует стойкому расширению просвета бронхов.
Расширение бронхов и задержка бронхиального секрета приводят к развитию воспаления. При его прогрессировании происходят необратимые изменения в стенках бронхов (перестройка слизистой оболочки с полной или частичной гибелью мерцательного эпителия и нарушением очистительной функции бронхов, дегенерация хрящевых пластинок и гладкой мышечной ткани с их заменой фиброзной тканью, снижением устойчивости и способности к выполнению основных функций) и развиваются бронхоэктазы.
Бронхоэктазы вызывают нарушение механизма откашливания, застой и инфицирование секрета в расширенных бронхах, а также развитие хронически текущего, периодически обостряющегося гнойного процесса, служащего вторым важнейшим фактором патогенеза бронхоэктатической болезни. Сущность бронхоэктатической болезни - нагноение сформировавшихся бронхоэктазов.
Измененный секрет обычно скапливается в нижних отделах бронхиального дерева (свободно стекает из верхних отделов под действием силы тяжести). Этим объясняют преимущественно нижнедолевую локализацию патологического процесса.
Классификация
В зависимости от характера расширения бронхов выделяют цилиндрические, мешотчатые, веретенообразные и смешанные бронхоэктазы.
По распространенности процесса целесообразно различать одно- и двусторонние бронхоэктазы (с указанием точной локализации по сегментам).
По клиническому течению В.Ф. Зеленин и Э.М. Гельштейн (1952) выделяют три стадии бронхоэктатической болезни: бронхитическую (I), выраженных клинических симптомов (II) и стадию осложнений (III).
Клиническая картина
Симптомы бронхоэктатической болезни чрезвычайно схожи с таковыми при бронхоэктатической форме ХП и вторичными бронхоэктазиями иной этиологии. Следует выделить лишь ряд особенностей бронхоэктатической болезни на каждом этапе обследования.
На первом этапе диагностического поискаопределяют внимание на возникновение кашля с мокротой после перенесенных в детстве пневмонии, кори, коклюша или тяжелой формы гриппа и частые повторные пневмонии на протяжении последующего периода жизни.
На втором этапе диагностического поискапрактически всегда (и в период ремиссии) при аускультации легких обнаруживают стойкие очаги влажных звонких мелкопузырчатых хрипов.
Часто регистрируют осложнения бронхоэктатической болезни:
• кровохарканье;
• астматический компонент;
• очаговую (перифокальную) пневмонию;
• абсцесс легкого;
• плеврит (эмпиема плевры);
• амилоидоз почек, реже - селезенки и печени (учитывая эффективное лечение основного заболевания, амилоидоз в настоящее время развивается крайне редко и на поздних этапах болезни);
• вторичный хронический бронхит.
Вторичный хронический бронхит, как правило, самое распространенное и прогрессирующее осложнение. Оно приводит к развитию дыхательной и легочно-сердечной недостаточности и нередко служит непосредственной причиной смерти больных. Последней также могут быть легочное кровотечение или хроническая почечная недостаточность, возникающая вследствие вторичного амилоидоза почек.
При анализе рентгенологических данных на третьем этапе диагностического поисканеобходимо учитывать, что чаще всего происходит поражение базальных сегментов левого легкого и средней доли правого легкого.
Помимо ранее описанных (см. «Бронхоэктатическая форма хронической пневмонии») методов лабораторной и инструментальной диагностики, в ряде случаев требуется проведение дополнительных исследований.
Серийная ангиопульмонография помогает определить анатомические изменения сосудов легких и обнаружить гемодинамические нарушения в малом круге кровообращения при различных формах бронхоэктатической болезни.
Бронхиальная артериография позволяет обнаружить шунтирование крови через патологически расширенные бронхиально-легочные анастомозы.
Сканирование легких помогает определить выраженные нарушения капиллярного кровотока при бронхоэктатической болезни.
Все эти методы исследований проводят по показаниям в предоперационном периоде, так как они помогают точно установить объем операции.
Диагностика
Диагноз бронхоэктатической болезни ставят при обнаружении определенных признаков:
• отчетливые указания на возникновение кашля с мокротой в детстве после перенесенного острого респираторного заболевания;
• частые вспышки пневмоний одной и той же локализации;
• обнаружение стойко сохраняющихся очагов влажных хрипов при физическом обследовании в период ремиссии болезни;
• рентгенологические признаки грубой деформации легочного рисунка, как правило, в области нижних сегментов или средней доли правого легкого, КТ- и бронхографические признаки бронхоэктазов.
Формулировка развернутого клинического диагноза включает:
• название болезни (бронхоэктатическая болезнь);
• локализацию процесса (с указанием пораженных сегментов);
• стадию процесса;
• фазу течения (обострение или ремиссия);
• осложнения.
При вторичных бронхоэктазах формулировку диагноза начинают с указания основного заболевания, приведшего к их развитию.
Лечение
Возможно консервативное и оперативное лечение. Консервативное лечение рекомендовано больным:
• с незначительными или клинически слабо выраженными изменениями в бронхах;
• с распространенным и недостаточно четко локализованным процессом (когда невозможно оперативное лечение);
• при подготовке к бронхографии и радикальной операции.
Основное звено консервативного лечения - санация бронхиального дерева, осуществляемая посредством:
• воздействия на гноеродную микрофлору (через бронхоскоп, ингаляционный способ введения антибактериальных препаратов);
• элиминации гнойного бронхиального содержимого и мокроты (дыхательная гимнастика, массаж грудной клетки, постуральный и бронхоскопический дренаж, применение муколитических средств).
Более подробно о медикаментозном лечении см. в разделе «Пневмония». Следует санировать верхние дыхательные пути, проводить общеукрепляющие мероприятия и обеспечить полноценное питание.
Оперативное лечение лучше проводить в молодом возрасте. Лиц в возрасте старше 45 лет при бронхоэктатической болезни оперируют реже, так как к этому периоду жизни у них уже есть осложнения, препятствующие выполнению операции. Резекцию доли легкого или отдельных сегментов проводят при односторонних бронхоэктазах. При двусторонних бронхоэктазах удаляют наиболее пораженную часть легкого (с одной стороны).
Прогноз
Исход заболевания зависит от распространенности процесса и существования осложнений. Умеренное поражение при условии систематического лечения обеспечивает длительный период компенсации и сохранение трудоспособности.
Профилактика
Первичная профилактика болезни заключается в правильном лечении пневмоний (особенно в детском возрасте), часто развивающихся на фоне инфекционных заболеваний (корь, коклюш, грипп). Вторичная профилактика заключается в ведении здорового образа жизни, лечении интеркуррентных инфекционных заболеваний и в борьбе с очаговой инфекцией верхних дыхательных путей.
ХРОНИЧЕСКИЙ БРОНХИТ
Хронический бронхит (ХБ) - диффузное воспалительное поражение бронхиального дерева, обусловленное длительным раздражением воздухоносных путей летучими поллютантами и (или) реже повреждением вируснобактериальными агентами, сопровождающееся гиперсекрецией слизи, нарушением очистительной функции бронхов, что выражается постоянным или периодически возникающим кашлем и выделением мокроты.
Согласно рекомендации ВОЗ, бронхит можно считать хроническим, если больной откашливает мокроту на протяжении большинства дней не менее 3 мес подряд в течение двух лет и более.
Мужчины болеют в 6 раз чаще, чем женщины.
Классификация
Общепринятой классификации ХБ в настоящее время нет.
С учетом характера воспалительного процесса выделяют катаральный, катарально-гнойный и гнойный ХБ. В классификацию также включены редко встречающиеся формы - геморрагический и фибринозный ХБ.
По характеру течения (функциональной характеристике) ХБ можно разделить на протекающий без обструкции и с обструкцией дыхательных путей. По степени тяжести течения выделяют легко протекающий ХБ, ХБ средней тяжести и тяжелого течения. Известны следующие фазы болезни: обострение, стихающее обострение (нестойкая ремиссия) и клиническая ремиссия.
Этиология
В возникновении и развитии ХБ тесно взаимодействуют экзогенные и эндогенные факторы. Среди экзогенных факторов основную роль играют раздражающие и повреждающие поллютанты бытового и профессионального характера, а также неиндифферентные пыли, оказывающие вредное химическое и механическое воздействие на слизистую оболочку бронхов. На первое место по значению среди экзогенных факторов следует поставить ингаляцию табачного дыма. Велико значение загрязнения воздушного бассейна и неблагоприятных климатических факторов (переохлаждение и перегревание). Инфекционным факторам возникновения ХБ принадлежит второстепенная роль. Вместе с тем в развитии обострения ХБ ведущее значение приобретают вирусная (вирусы гриппа, аденовирусы), микоплазменная и бактериальная (пневмококк, гемофильная палочка, моракселла) инфекции.
В связи с тем что заболевание возникает не у всех лиц, одинаково подвергающихся неблагоприятным воздействиям, выделяют внутренние причины (эндогенные факторы) его развития:
• патологические изменения носоглотки;
• изменение носового дыхания, сопровождающееся нарушением очищения, увлажнения и согревания вдыхаемого воздуха;
• повторные острые респираторные заболевания;
• острые бронхиты и очаговое инфекционное поражение верхних дыхательных путей;
• нарушения местного иммунитета и обмена веществ (ожирение);
• наследственная предрасположенность (нарушение ферментных систем, местного иммунитета).
Патогенез
В патогенезе ХБ основную роль играет нарушение секреторной, очистительной и защитной функции слизистой оболочки бронхов, приводящее к изменению мукоцилиарного транспорта.
Под воздействием экзогенных и эндогенных факторов возникает ряд патологических процессов в трахеобронхиальном дереве (рис. 1-3).
• Изменяются структурно-функциональные свойства слизистой оболочки и подслизистого слоя.
Изменения структурно-функциональных свойств слизистой оболочки и подслизистого слоя выражаются в гиперплазии и гиперфункции бокаловидных клеток, бронхиальных желез, гиперсекреции слизи и изменении ее свойств (слизистый секрет становится густым, вязким и засасывает реснички мерцательного эпителия), что приводит к нарушению системы мукоцилиарного транспорта. Эффективность последнего зависит от двух основных факторов: мукоцилиарного эскалатора, определяемого функцией реснитчатого эпителия слизистой оболочки, и реологических свойств бронхиального секрета (вязкости и эластичности) - и обусловлена оптимальным соотношением двух его слоев - наружного (геля) и внутреннего (золя).
Усилению слизеобразования и изменению состава слизистого секрета также способствуют наследственная предрасположенность (дефицит протеолитических ферментов, отчетливо манифестирующий в условиях повышенной потребности в них) и воздействие бактериальных и вирусных возбудителей.
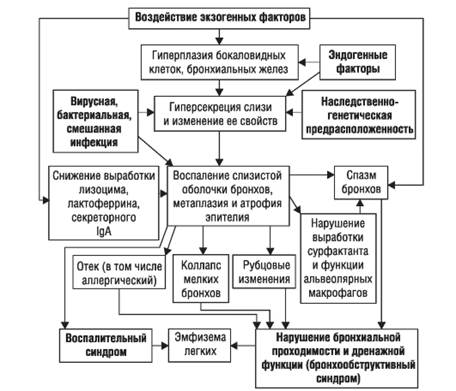
Рис. 1-3. Патогенез хронического бронхита
• Развивается воспаление слизистой оболочки.
Воспаление слизистой оболочки вызывают различные раздражающие вещества в сочетании с инфекционными возбудителями (вирусными и бактериальными). Снижается выработка секреторного IgA, уменьшается содержание в слизи лизоцима и лактоферрина. Развивается отек слизистой оболочки, а затем - атрофия и метаплазия эпителия.
Различные раздражающие вещества, содержащиеся в воздухе, вызывают повреждение дыхательных путей, сопровождающееся отеком слизистой оболочки и бронхоспазмом. Это приводит к нарушению эвакуаторной и ослаблению барьерной функций слизистой оболочки бронхов. Катаральное содержимое при усилении воздействия инфекционного фактора сменяется катаральногнойным, а затем - гнойным.
Распространение воспалительного процесса на дистальные отделы бронхиального дерева нарушает выработку сурфактанта и снижает активность альвеолярных макрофагов, что приводит к нарушению фагоцитоза.
• Нарушается дренажная функция бронхов, что связано с сочетанием ряда факторов:
- спазмом гладких мышц бронхов, возникающим в результате непосредственного раздражающего воздействия экзогенных факторов и воспалительных изменений слизистой оболочки;
- гиперсекрецией слизи и изменением ее реологических свойств, приводящих к нарушению мукоцилиарного транспорта и закупорке бронхов вязким секретом;
- метаплазией эпителия из цилиндрического в многослойный плоский и его гиперплазией;
- нарушением выработки сурфактанта;
- воспалительным отеком и инфильтрацией слизистой оболочки.
Если бронхоспазм как признак воспаления выражен резко, то говорят о развитии бронхоспастического (неаллергического) компонента. Вместе с тем инфекционное поражение при обострении воспаления может способствовать присоединению аллергического компонента, который исчезает после ликвидации обострения ХБ.
Если манифестация аллергического компонента затягивается (нарушение бронхиальной проходимости сохраняется вне обострения заболевания и в мокроте появляются эозинофилы), то можно предположить дебют кашлевого варианта бронхиальной астмы.
Различные соотношения изменений слизистой оболочки, выражающиеся в ее воспалении, обусловливают формирование той или иной клинической формы заболевания. При катаральном бронхите преобладают поверхностные изменения структурно-функциональных свойств слизистой оболочки, а при слизисто-гнойном (гнойном) - процессы инфекционного воспаления. Возможен переход одной клинической формы бронхита в другую. Так, длительно протекающий катаральный бронхит вследствие присоединения инфекционного поражения может стать слизисто-гнойным и т.п.
При преимущественном вовлечении в процесс бронхов крупного калибра (проксимальный бронхит) нарушения бронхиальной проходимости не выражены.
Поражение мелких бронхов и бронхов среднего калибра часто протекает с нарушением бронхиальной проходимости, которое, как правило, выражено при обострении ХБ.
Вентиляционные нарушения при ХБ в основном незначительны. Вместе с тем у части больных нарушение дренажной функции бронхов бывает настолько значительным, что по характеру течения ХБ можно расценивать как обструктивный. Обструктивные нарушения при ХБ возникают только на фоне обострения заболевания и могут быть обусловлены воспалительными изменениями бронхов, гипер- и дискринией, а также бронхоспазмом (обратимыми компонентами обструкции). При тяжелом течении ХБ и персистирующем воспалительном процессе обструктивные изменения могут сохраняться постоянно. Развившаяся обструкция мелких бронхов приводит к эмфиземе легких. Прямой зависимости между выраженностью бронхиальной обструкции и эмфиземы не существует, так как в отличие от ХОБЛ эмфизему считают не симптомом ХБ, а его осложнением. В дальнейшем она может приводить к возникновению дыхательной недостаточности с развитием одышки и формированием легочной гипертензии.
Клиническая картина
Ha первом этапе диагностического поискаобнаруживают основные симптомы хронического бронхита - кашель и выделение мокроты. Кроме того, обращают внимание на симптомы общего характера (потливость, слабость, быстрая утомляемость, снижение трудоспособности, повышение температуры тела и др.), которые могут возникать при обострении заболевания, быть результатом длительной хронической интоксикации (гнойный бронхит) или выступать в качестве признаков гипоксии при развитии дыхательной недостаточности и других осложнений.
В начале болезни кашель может быть малопродуктивным, часто - сухим. Отхождение мокроты обычно происходит утром (при умывании). В фазе стойкой клинической ремиссии больные не предъявляют жалоб, их работоспособность в течение многих лет может быть полностью сохранена. Пациенты не считают себя больными.
Обострения болезни достаточно редки, и у большинства больных происходят не чаще 2 раз в год. Типична сезонность обострений в период так называемого межсезонья, т.е. ранней весной или поздней осенью, когда перепады погодных факторов наиболее выражены.
Кашель - наиболее типичный симптом болезни. По характеру кашля и мокроты можно предположить тот или иной вариант течения заболевания.
При катаральном бронхите кашель сопровождается выделением небольшого количества слизистой водянистой мокроты, чаще - по утрам, после физических упражнений. В начале болезни кашель не беспокоит больного. Если в дальнейшем он становится приступообразным, то это указывает на нарушение бронхиальной проходимости. Кашель приобретает оттенок лающего и носит пароксизмальный характер при выраженном экспираторном коллапсе (пролапсе) трахеи и крупных бронхов.
Количество мокроты может увеличиваться при обострении бронхита. При гнойном и слизисто-гнойном бронхите больных больше беспокоит не кашель,
а большое количество мокроты, так как иногда они не замечают, что она выделяется при кашле. Особенно много мокроты отходит при гнойном бронхите, если его течение осложняется развитием бронхоэктазов.
В фазе обострения самочувствие больного определяет соотношение двух основных синдромов: кашлевого и интоксикационного. Для интоксикационного синдрома характерны симптомы общего характера: повышение температуры тела, потливость, слабость, головная боль и снижение работоспособности. Отмечают изменения со стороны верхних дыхательных путей: ринит, боли в горле при глотании и др. В это же время обостряются и хронические заболевания носоглотки (воспаление придаточных пазух носа, тонзиллит), которыми нередко страдают больные ХБ.
В случае обострения болезни мокрота приобретает гнойный характер, а ее количество может увеличиваться. Возможно возникновение одышки, что связано с присоединением обструктивных нарушений. В этой ситуации кашель может становиться малопродуктивным и надсадным, а мокрота (даже гнойная) - выделяться в небольшом количестве. У части больных в фазе обострения обычно присоединяется умеренно выраженный бронхоспазм, клиническим признаком которого служит затруднение дыхания. Оно возникает при физической нагрузке, переходе в холодное помещение или в момент сильного кашля (иногда - в ночное время).
В типичных случаях ХБ прогрессирует медленно. Одышка обычно развивается через 20-30 лет с начала болезни, что свидетельствует о возникновении осложнений (эмфиземы легких, дыхательной недостаточности). Такие больные начало болезни почти никогда не фиксируют (утренний кашель с мокротой связывают с курением и не считают признаком заболевания). Они считают им период, когда возникают эти осложнения или частые обострения.
Развитие одышки при физической нагрузке в дебюте ХБ, как правило, свидетельствует о том, что она связана с сопутствующими заболеваниями (ожирение, ИБС и др.), а также детренированностью и гиподинамией.
В анамнезе можно обнаружить повышенную чувствительность к переохлаждению и у подавляющего числа больных - указание на длительное курение. У ряда пациентов заболевание связано с профессиональными вредностями на производстве.
При анализе кашлевого анамнеза необходимо убедиться в отсутствии у больного других патологических изменений бронхолегочного аппарата (туберкулез, опухоль, бронхоэктазы, пневмокониозы, системные заболевания соединительной ткани и др.), сопровождающихся теми же симптомами. Это непременное условие для отнесения указанных жалоб к признакам ХБ.
У части пациентов в анамнезе есть указания на кровохарканье, что, как правило, связано с легкой ранимостью слизистой оболочки бронхов. Рецидивирующее кровохарканье - признак геморрагической формы бронхита. Кроме этого кровохарканье при хроническом, длительно протекающем бронхите может быть первым симптомом рака легкого, развивающегося у мужчин, длительно и много куривших. Кровохарканьем могут манифестировать и бронхоэктазы.
На втором этапе диагностического поискав начальном периоде болезни патологические симптомы могут отсутствовать. В дальнейшем возникают аускультативные изменения: жесткое дыхание (при развитии эмфиземы может стать ослабленным) и сухие хрипы рассеянного характера, тембр которых зависит от калибра пораженных бронхов. Как правило, выслушивают грубые жужжащие сухие хрипы, что свидетельствует о вовлечении в процесс крупных и средних бронхов. Свистящие хрипы, особенно хорошо слышимые на выдохе, характерны для поражения мелких бронхов, что служит свидетельством присоединения бронхоспастического синдрома. Если при обычном дыхании хрипы отсутствуют, то обязательно следует провести аускультацию при форсированном дыхании, а также в положении больного лежа.
Изменения аускультативных данных будут минимальными при хроническом бронхите в стадии ремиссии и наиболее выраженными при обострении процесса, когда можно прослушать даже влажные хрипы, которые могут исчезать после хорошего откашливания и выделения мокроты. Нередко при обострении ХБ может присоединяться обструктивный компонент, сопровождающийся возникновением одышки. При обследовании больного обнаруживают признаки бронхиальной обструкции:
• удлинение фазы выдоха при спокойном и особенно при форсированном дыхании;
• свистящие хрипы на выдохе, которые хорошо слышны при форсированном дыхании и в положении лежа.
Эволюция бронхита, а также присоединяющиеся осложнения изменяют данные непосредственного обследования больного. В запущенных случаях заболевания отмечают признаки эмфиземы легких и дыхательной недостаточности. Развитие ЛС при необструктивном ХБ регистрируют крайне редко.
Присоединение астматического (аллергического) компонента существенно изменяет картину ХБ, которая становится подобной таковой при БА, что дает основание изменить диагноз.
Третий этап диагностического поискав зависимости от стадии течения процесса имеет различную степень значимости в диагностике ХБ.
В начальном периоде болезни или в фазе ремиссии изменений лабораторно-инструментальных показателей может не быть, но на определенных стадиях течения ХБ они приобретают существенное значение. Их используют для определения активности воспалительного процесса, уточнения клинической формы заболевания, диагностики осложнений, а также дифференциальной диагностики с заболеваниями, имеющими сходные клинические симптомы.
Рентгенологическое исследование органов грудной клетки проводят всем больным ХБ. У большинства из них на обзорных рентгенограммах изменения в легких отсутствуют. В ряде случаев обнаруживают сетчатую деформацию легочного рисунка, обусловленную развитием пневмосклероза. При длительном течении процесса отмечают признаки эмфиземы легких.
Рентгенологическое исследование органов грудной клетки оказывает помощь в диагностике осложнений (пневмония, бронхоэктазы) и дифференциальной диагностике с заболеваниями, при которых симптомы бронхита могут сопутствовать основному процессу (туберкулез, опухоль бронха и т.д.).
Бронхография, которую раньше использовали для определения бронхоэктазов, в настоящее время проводят редко, так как обнаружить их можно по результатам МСКТ.
Бронхоскопия имеет большое значение в диагностике ХБ и его дифференциальной диагностике с заболеваниями, имеющими сходную клиническую картину.
Бронхоскопическое исследование позволяет:
• подтвердить существование воспалительного процесса и оценить степень его активности;
• уточнить характер воспаления (диагноз геморрагического или фибринозного бронхита ставят только после бронхоскопического исследования);
• обнаружить функциональные нарушения трахеобронхиального дерева (играет ведущую роль в обнаружении экспираторного пролапса - дискинезии трахеи и крупных бронхов);
• обнаружить органические поражения бронхиального дерева (стриктуры, опухоли и др.).
Кроме того, с помощью бронхоскопического исследования можно получить содержимое бронхов или промывные воды для бактериологического, паразитологического и цитологического исследования.
Исследование функции внешнего дыхания.Самый простой и распространенный метод функциональной диагностики - спирометрия. Он предназначен для измерения легочных объемов при различных дыхательных маневрах (как спокойных, так и форсированных). Спирометрические данные позволяют определить, существует ли нарушение вентиляционной функции, и установить тип нарушения (обструктивный, рестриктивный или смешанный). Схематическое изображение спирограммы и структуры общей емкости легких приведено на рис. 1-4.
По спирограмме рассчитывают два относительных показателя: индекс Тиффно (отношение ОФВ1 к ЖЕЛ, в процентах - коэффициент Тиффно) и показатель скорости движения воздуха (отношение МВЛ к ЖЕЛ). Помимо этого с целью дифференциальной диагностики с ХОБЛ рассчитывают модифицированный коэффициент Тиффно - ОФВ1/ФЖЕЛ. Для ХОБЛ характерно значение ОФВ1/ФЖЕЛ более 70%, а при ХБ это значение всегда выше 70%, даже если существует выраженный бронхообструктивный синдром.
При развитии обструктивного синдрома отмечают снижение абсолютных скоростных показателей внешнего дыхания (МВЛ и ОФВ1), превышающее степень уменьшения ЖЕЛ. Уменьшается индекс Тиффно и растет бронхиальное сопротивление на выдохе.
Ранний признак бронхиальной обструкции - преобладание мощности вдоха над мощностью выдоха (по данным пневмотахометрии). В домашних условиях для мониторирования функции легких рекомендуют определять пиковую скорость выдоха с использованием карманного прибора - пикфлоуметра.
Диагностика нарушений бронхиальной проходимости на различных уровнях бронхиального дерева (в крупных, средних или мелких бронхах) возможна лишь с помощью специальных пневмотахографов, оснащенных интегратором и двухкоординаторным самописцем, позволяющим получить кривую «потокобъем» (рис. 1-5).
Изучая экспираторный поток при легочном объеме, равном 75, 50 и 25% ФЖЕЛ, можно уточнить уровень бронхиальной обструкции периферических отделов бронхиального дерева: для периферической обструкции характерно значительное снижение кривой «поток-объем» на участке малого объема, а для проксимальной обструкции - на участке большого объема.
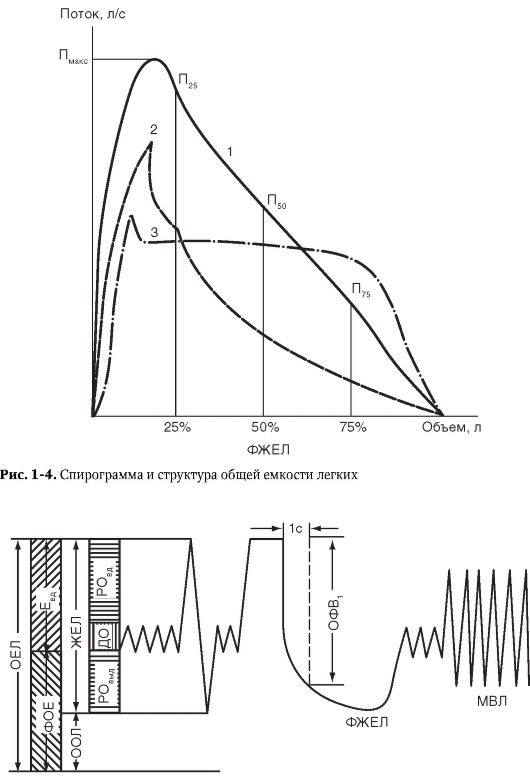
Рис. 1-5.Кривые «поток-объем» форсированного выдоха
Определить уровень обструкции также помогает одновременная оценка величины бронхиального сопротивления и легочных объемов. В случае преобладания обструкции на уровне крупных бронхов отмечают увеличение остаточного объема легких, а общая емкость легких не возрастает. Если преобладает периферическая обструкция, то регистрируют более значительный рост остаточного объема легких (при тех же значениях бронхиального сопротивления) и увеличение общей емкости легких.
Для определения удельного веса бронхоспазма в общей доле бронхиальной обструкции изучают показатели вентиляции и механики дыхания после проведения ряда фармакологических проб. После вдыхания аэрозолей бронхолитических препаратов показатели вентиляции улучшаются при существовании обратимого компонента обструкции дыхательных путей.
Исследование газов крови и кислотно-основного состояния важно для диагностики различных степеней дыхательной недостаточности. Оценку степени дыхательной недостаточности проводят с учетом показателя РаО2 и РаСО2 и данных вентиляционных показателей (МОД, МВЛ и ЖЕЛ). Разделение дыхательной недостаточности по степеням представлено в разделе «Легочное сердце».
ЭКГ необходима для диагностики развивающейся при ЛГ гипертрофии правого желудочка и правого предсердия. Наиболее значимыми считают следующие признаки: выраженное отклонение оси QRS вправо; смещение переходной зоны влево (R/S <1 в V4-V6); S-тип ЭКГ; высокий острый зубец Р в отведениях aVF, III и II.
Проведение пробы с физической нагрузкой рекомендуют в тех случаях, когда степень одышки не коррелирует с изменениями ОФВ1. Обычно используют 6-минутную пробу с ходьбой (отмечают расстояние в метрах, которое может пройти больной).
