Лучевая диагностика заболеваний поджелудочной железы
Лучевая анатомия. Поджелудочная железа (ПЖ) – паренхиматозный инкреторный и экскреторный железистый орган, в котором различают головку, тело и хвост. Имеются передняя, верхняя и задняя поверхности. Вес 60-120 г. Длина 14-25 см.
УЗД, РКТ и МРТ. Подготовка к исследованию заключается в диете на протяжении 2-3 дней с исключением из рациона клетчатки (фруктов, овощей, хлеба и т.д.) и молочных продуктов.
Производится продольное, поперечное и косое сканирование. Размеры: головка – 11-32 мм, тело – 4-21 мм, хвост – 7-32 мм. Структура в норме средне- или мелкозернистая, однородная, эхогенность равномерная, сопоставимая с печенью. Протоковая система (Вирсунгов проток) диаметром до 1 мм.
Синтез гормонов. В островках Лангерганса имеется скопление особых клеток, располагающихся среди ацинарных. В островках Лангерганса выделяют четыре основных типа клеток:
1. инсулинпродуцирующие, или β-клетки, располагаются в центре островка, продуцируют инсулин, С-пептид, панкреастатин (последний тормозит продукцию инсулина, угнетает внешнесекреторную деятельность поджелудочной железы, оказывает стимулирующее действие на секрецию глюкагона);
2. глюкагонпродуцирующие, или α-клетки, вырабатывают гормон глюкагон, повышающий уровень глюкозы в крови, кроме того, α-клетки вырабатывают пептид УУ, оказывающий ингибирующее действие на секрецию инсулина и глюкагона;
3. соматостатинпродуцирующие, или D-клетки;
4. РР-клетки (F-клетки), продуцирующие панкреатический полипептид, который, предположительно, угнетает секрецию желчи и инсулина.
Классификация эндокринных заболеваний поджелудочной железы
1. Сахарный диабет:
1.1. Тип I;
1.2. Тип II;
2. Ортоэндокринные функционирующие опухоли поджелудочной железы:
2.1. Глюкагонома;
2.2. Инсулинома (инсулома);
2.3. Соматостатинома;
2.4. ППома (ПП - панкреатический полипептид).
3. Параэндокринные опухоли:
3.1. Гастринома;
3.2. ВИПома (ВИП - вазоактивный интестинальный пептид;
3.3. Кортикотропинома;
3.4. Паратиренома;
3.5. Опухоли поджелудочной железы с карциноидным синдромом .
Для установления диагноза заболевания ПЖ имеют значение данные дополнительных методов исследования:
1. УЗИ, РКТ и МРТ ПЖ.
2. Сцинтиграфия, ОФЭКТ.
Сахарный диабет. Поджелудочная железа условно здорового человека секретирует 40—50 ЕД инсулина в сутки. Инсулин начинает выделяться при концентрации глюкозы натощак 4,0-5,5 ммоль/л, а наибольший его выброс наблюдается при уровне глюкозы 15,0-25,0 ммоль/л. Ведущим диагностическим критерием сахарного диабета будет концентрация глюкозы в крови и ее изменение при нагрузочном тесте. Данные методов визуализации ПЖ малоинформативны, т.к. в большинстве случаев у больных не выявляется четкая корреляция между морфологическими изменениями ПЖ и тяжестью клинической картины болезни. Учитывая, что большинство островковых клеток расположено в хвосте ПЖ, можно отметить, что даже обширные разрушения других отделов железы могут не приводить к развитию заболевания.
 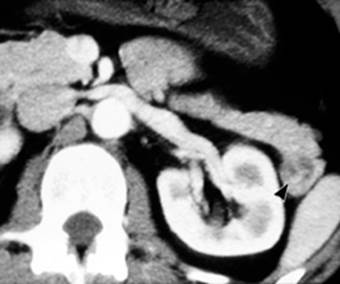 | Рис. 9. Рентгеновская компьютерная томограмма поджелудочной железы. Глюкагонома: объемное образование в области хвоста поджелудочной железы гиподенсивной структуры (стрелка). |
Глюкагонома. Глюкагонома – глюкагонсекретирующая опухоль, развивающаяся из α-клеток островков поджелудочной железы. Опухоль чаще бывает крупной, солидной, одиночной и располагается в теле или хвосте, редко – в головке поджелудочной железы. В физиологических условиях уровень глюкагонемии варьирует от 30 до 400 пмоль/л, возрастая при глюкагономе в 6-40 раз.
Гиперглюкагонемия обусловливает:
1. нарушение метаболизма белков в тканях;
2. снижение содержания аминокислот и цинка в крови и тканях, особенно в коже и слизистых, что является одной из причин их поражения.
Среди заболевших – 85% женщин.
Диагностика:
1. Клинические проявления — хроническая некролитическая мигрирующая эритема, умеренно выраженный сахарный диабет без предшествующего семейного анамнеза, снижение массы тела, депрессия.
2. Уровень глюкагона в плазме крови выше 400 пмоль/л.
3. Гипохолестеринемия, гипоальбуминемия, гипоаминоацидемия.
4. УЗИ, РКТ, МРТ поджелудочной железы.
5. Сцинтиграфия с аналогом соматостатина — октреотидом (сандостатином), меченным радиоактивным ППп.
6. Суперселективная ангиография с одновременным забором проб крови (для определения уровня глюкагона) из правой печеночной вены до и после внутриартериальной стимуляции белковыми препаратами различных отделов поджелудочной железы.
Инсулинома. Инсулинома развивается из инсулинсекретирующих β-клеток и является наиболее частой причиной гипогликемической болезни, обусловленной органическим гиперинсулинизмом.
Инсулинома – доброкачественная аденома, солидная, чаще одиночная, иногда (15%) множественная. Около 10% опухолей злокачественные, склонные к метастазированию в печень или регионарные лимфатические узлы. Диаметр опухоли колеблется от 0,2 до 15,0 см, но в 75% случаев он не превышает 1,5 см. Четкой зависимости между размером опухоли и выраженностью клинического синдрома не обнаружено.
В качестве основного диагностического критерия применяется проба с голоданием. В условиях этой пробы развивается гипогликемия в течение первых суток. При наличии инсулиномы регистрируется:
1. снижение уровня глюкозы в крови ниже 2,2 ммоль/л;
2. высокое содержание инсулина в плазме;
3. повышение уровня проинсулина и С-пептида в крови;
4. повышение инсулин/глюкозного индекса более 1,0;
5. положительная проба с толбутамидом (толбутамид стимулирует синтез и высвобождение инсулина из островковых клеток, что приводит к повышению уровня инсулина и снижению уровня глюкозы). При проведении пробы внутривенно вводят 1 г толбутамида, затем определяют содержание глюкозы в крови натощак каждые 30 минут в течение 2 ч. У здоровых людей содержание глюкозы в крови после внутривенного введения препарата снижается на 30—50%, а через 30—60 мин возвращается к исходному уровню. При инсулиноме уровень гликемии за первый час снижается более чем на 50% и появляются клинические признаки гипогликемии, а уровень ИРИ повышается более чем в полтора раза;
6. положительная проба с лейцином (внутривенное введение 150 мг лейцина на 1 кг массы у здорового человека не влияет на содержание глюкозы и ИРИ. У половины же пациентов с органическим гиперинсулинизмом обнаруживается резкое повышение уровня инсулина и снижение содержания глюкозы).
После клинико-лабораторной верификации органического гиперинсулинизма проводится дифференциальная диагностика его вариантов, для чего используются:
1. РКТ — позволяет выявить инсулиному не более чем у 50% больных, а при диаметре опухоли менее 1,0 см. — у 25%;
2. МРТ, спиральная РКТ и эндоскопическое УЗИ поджелудочной железы выявляют опухоль у 80-90% больных;
3. суперселективная ангиография поджелудочной железы (исследование ветвей чревного ствола и верхней брыжеечной артерии) в сочетании с забором проб крови из ветвей воротной вены до и после стимуляции кальцием для определения в ней ИРИ - помогают уточнить локализацию инсулиномы и дифференцировать ее с гиперплазией β-клеток ~ у 100% больных.
На ангиограммах инсулинома определяется как образование с наличием мелких патологических сосудов и несколько более интенсивным накоплением контрастного вещества по сравнению с окружающей паренхимой поджелудочной железы. Процедура забора проб крови для определения ИРИ и С-пептида выполняется одновременно с проведением селективной артериографии поджелудочной железы.
Соматостатинома. Соматостатинома — редкая опухоль поджелудочной железы, которая кроме избыточного количества соматостатина секретирует также другие пептидные гормоны.
Диагностика:
1. Десятикратное и более повышение уровня соматостатина в крови, снижение уровня гликогена и инсулина в крови.
2. Проба с нагрузкой толбутамолом. При соматостатиноме преимущественно повышается концентрация соматостатина в крови.
3. Топическая диагностика с помощью УЗИ, РКТ, МРТ и дуоденоскопии.
ППома. ППома — в большинстве случаев доброкачественная опухоль, секретирующая панкреатический полипептид (ПП) и локализующаяся преимущественно (93%) в головке поджелудочной железы. Повышение уровня панкреатического полипептида в плазме может быть обусловлено ПП-клеточной опухолью. Базальный уровень панкреатического полипептида в плазме не превышает 60 пмоль/л. Соматостатин и глюкоза снижают секрецию ПП, а голод, физическая нагрузка и острая гипогликемия заметно стимулируют.
Диагностика: исследование уровня панкреатического полипептида после стимуляции белковым завтраком или внутривенным введением секретина - в крови обнаруживается его повышение в десятки и сотни раз. УЗИ, РКТ, МРТ.
