Одномоментная субтотальная колэктомия с илеоректальным анастомозом
Операцию выполняют из нижнесрединного лапаротомного разреза с обходом пупка слева и на 5— 6 см выше него. После осмотра брюшной полости производят мобилизацию ободочной кишки. Вначале рассекают париетальную брюшину латерального канала вдоль правой половины толстой кишки от илеоцекального угла до печеночной кривизны. Мобилизуют илеоцекальный угол с пересечением брыжейки подвздошной кишки на расстоянии 10—12 см от слепой кишки. Мобилизуют всю правую половину толстой кишки с перевязкой и пересечением подвздошно-ободочной и правой ободочной артерий и вен. Восходящую и слепую кишки с помощью тупферов тупым путем отпрепаровывают к средней линии до средней ободочной артерии. Пересекают между зажимами печеночно-ободочную и желудочно-ободочную связки и мобилизуют печеночную кривизну и правую половину поперечной ободочной кишки с пересечением брыжейки ее между зажимами и перевязкой средней ободочной артерии.
Далее мобилизуют левую половину ободочной кишки. С этой целью рассекают париетальную брюшину латерального канала вдоль сигмовидной и нисходящей ободочной кишки от ректосигмоидального отдела до селезеночной кривизны. Между зажимами рассекают брыжейку сигмовидной кишки с предварительной перевязкой левой ободочной и сигмовидных артерий и вен. Трудным моментом является мобилизация селезеночной кривизны, так как угол ее располагается высоко и иногда фиксирован у селезенки, поэтому осторожно пересекают связку между толстой кишкой, селезенкой и диафрагмой, после чего селезеночная кривизна выводится в рану и мобилизуется вместе с поперечной ободочной кишкой. Освобождением селезеночной кривизны заканчивается мобилизация всей толстой кишки.
Между зажимами пересекают сигмовидную и подвздошную кишки в пределах здоровых участков и удаляют всю пораженную полипами толстую кишку. Такая последовательность отсечения толстой кишки после мобилизации всех ее отделов позволяет с большей вероятностью избежать инфицирования брюшной полости.
Заключительный этап операции состоит в формировании илеоректального анастомоза, что представляет серьезную задачу. Применяемые обычные методики наложения илеоректального анастомоза (Aylett, 1957, и др.), в формг «девятки» (Fallis, Barron, 1957), или аппаратом КЦ-28 (конец в конец или конец в бок) (А. И. Рыжих, 1968) не избавляют больного от частого жидкого стула с этими нарушениями пищеварения и метаболизма.
Нами разработана более рациональная методика формирования илеоректального анастомоза с созданием тон-кокишечного резервуара в виде искусственной сигмы или прямой кишки из удвоенной петли подвздошной кишки с кольцом-жомом между тонкокишечным резервуаром и оставшейся частью прямой кишки. Операция выполняется под эндотрахеальным наркозом в один или два этапа, в зависимости от общего состояния больного.
Методика операции заключается в следующем:
срединным разрезом вскрывают брюшную полость. Производится мобилизация всей ободочной кишки, от ампулярного отдела прямой кишки до терминального отдгла подвздошной кишки по описанной выше методике. Подвздошную кишку пересекают между зажимами, на расстоянии около 5 см от слепой кишки. Всю мобилизованную ободочную кишку с частью прямой удаляют, культю прямой кишки освобождают от полипов, далее накладывают илеоректальный анастомоз по типу конец прямой кишки в бок подвздошной, на расстоянии 25—30 см от ее конца.
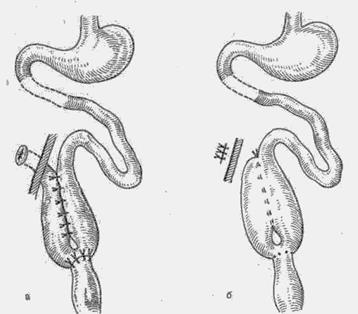
Рис. 21. Одномоментная субтотальная колэктомия (схема).
а—сформирован илеоректальный анастомоз и тонкокишечный резервуар из удвоенной петли подвздошной кишки с разгрузочной илеостомой (первый этап);
б—ликвидирована илеостома (второй этап).
Для образования тонкокишечного резервуара отводящий конец подвздошной кишки соединяют с приводящим отрезком бок в бок на протяжении 15—17 см на расстоянии до 4—5 см от илеоректального анастомоза.
Операция заканчивается выведением терминального конца подвздошной кишки над образованным резервуаром, через отдельный разрез брюшной стенки и формированием разгрузочной илеостомы (рис. 21,а), которая ликвидируется чгрез 3—4 нед после операции под местным обезболиванием внебрюшинно (рис. 21, б).
Таким образом, благодаря продольному соединению двух противоположно перистальтирующих отрезков подвздошной кишки создается расширенный резервуар в виде искусственной сигмы длиной 15—17 см, что создает условия для более замедленного прохождения кишечного содержимого в прямую кишку. Особенно этому способствуют активно перистальтирующие, приводящий и отводящий отрезки подвздошной кишки, образующие кольцо-жом между резервуаром и прямой кишкой, в чем можно убедиться при исследовании эвакуаторной функции кишечника. Барий, принятый через рот, при рентгеновском исследовании задерживается в тонкокишечном резервуаре до 18—22 ч. Данная методика операции была применена нами у больных с хорошими результатами.
Если операция выполняется в два этапа, то первый этап заканчивается наложением илеоректального анастомоза (по описанной выше методике) и илеостомы на терминальный конец подвздошной кишки. Во втором этапе ликвидируют илеостому и формируют тонкокишечный резервуар по описанной выше методике.
