Клинические особенности. ЭКГ представляет собой запись электрических потенциалов
ЭКГ представляет собой запись электрических потенциалов, генерируемых клетками миокарда. Ин-траоперациониый мониторинг ЭКГ позволяет своевременно диагностировать нарушения ритма и проводимости, дисфункцию электрокардиости-мулятора, ишемию миокарда, электролитные расстройства.
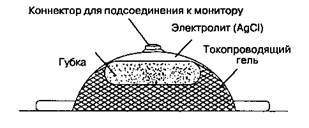
Рис. 6-17.Поперечный разрез хлорсеребряного электрода
Так как вольтаж измеряемых потенциалов невелик, то артефакты составляют серьезную проблему при интерпретации ЭКГ. Причиной артефактов, имитирующих аритмию на ЭКГ, являются движения больного, непреднамеренное смещение проводов отведений, работа электрохирургического оборудования, интерференция электроволн, а также неплотная фиксация электродов на коже. Мониторные фильтры, установленные в усилителе, снижают частоту появления артефактов, но при этом искажают сегмент ST, что затрудняет диагностику ишемии миокарда. Цифровое отображение частоты сердечных сокращений может быть ошибочным, если монитор воспринимает в качестве комплекса QRS увеличенный зубец T (особенно часто у детей) или артефакт.
В зависимости от имеющегося оборудования, до индукции анестезии следует или распечатать ЭКГ, или внести ее в память монитора для последующего сравнения с интраоперационной ЭКГ. Для правильной оценки изменений сегмента ST необходимо откалибровать электрокардиограф таким образом, чтобы напряжение в 1 мВ соответствовало вертикальному отклонению регистрирующей системы на 10 мм. Современные электрокардиографы могут осуществлять постоянный мониторинг сегмента ST, что позволяет распознавать ранние признаки ишемии миокарда. Автоматический анализ сегмента ST способствует раннему выявлению ишемии, не требует особых дополнительных навыков или внимания персонала и у некоторых больных способен предсказать — а иногда даже позволяет предупредить — осложнения со стороны сердечно-сосудистой системы. Общепринятые критерии, позволяющие установить диагноз ишемии миокарда, включают уплощение или ко-сонисходящую депрессию сегмента ST ниже изолинии более чем на 1 мм через 60-80 мс после точки J (точка J — это точка перехода комплекса QRS в сегмент ST), особенно в сочетании с отрицательным зубцом T. Подъем сегмента ST в сочетании с высоким заостренным зубцом T также может быть признаком ишемии. Автоматический анализ сегмента ST неинформативен при синдроме WPW (Вольфа-Паркинсона-Уайта), блокаде ветвей пучка Гиса и электрокардиостимуляции. Звуковые сигналы (бипер), подаваемые при генерации каждого комплекса QRS, должны быть отрегулированы на достаточно высокую громкость, чтобы анестезиолог мог легко распознать на слух нарушения ЧСС и ритма сердца, даже если его внимание отвлечено от экрана монитора другими событиями. Некоторые электрокардиографы способны интерпретировать аритмии и сохранять в памяти аберрантные QRS-комплексы для последующего анализа. Интерференция, обусловленная работой электрохирургического оборудования, ограничивает возможности интраоперационного автоматического анализа аритмий.
Катетеризация центральных вен
Показания
Показания к катетеризации центральных вен включают: мониторинг центрального венозного давления (ЦВД) для инфузионной терапии при гиповолемии и шоке; парентеральное питание и введение раздражающих периферические вены препаратов; аспирацию воздуха при воздушной эмболии; эндокардиальную электрокардиостиму-ляцию; обеспечение венозного доступа при плохих периферических венах.
Противопоказания
К противопоказаниям относятся распространение клеток опухоли почек в правое предсердие и грибовидные разрастания трехстворчатого клапана. Другие противопоказания обусловлены местом катетеризации. Например, из-за риска непреднамеренной пункции сонной артерии катетеризация внутренней яремной вены относительно противопоказана при лечении антикоагулянтами, а также при ипсилате-ральной каротидной эндартерэктомии в анамнезе.
Методика и осложнения
Катетер для измерения ЦВД устанавливают таким образом, чтобы его конец находился прямо над местом впадения верхней полой вены в правое предсердие. Так как при этой локализации на конец катетера влияет внутригрудное давление, то в фазу вдоха ЦВД будет повышаться (при принудительной ИВЛ) или снижаться (при самостоятельном дыхании). ЦВД измеряют с помощью водного столба в градуированной трубке (единица измерения — см вод. ст.) или, что предпочтительнее, электронного датчика (единица измерения — мм рт. ст.). В большинстве своем врачи измеряют ЦВД в конце выдоха.
Для пункции и катетеризации используют различные вены. Катетеризация подключичной вены даже при длительном нахождении катетера редко служит причиной бактериемии, но сочетается с высоким риском развития пневмоторакса во время пункции. Катетеризация правой внутренней яремной вены технически проста и относительно безопасна (табл. 6-1). Катетеризация левой внутренней яремной вены сочетается с повышенным риском эрозии сосуда и гидроторакса. Существуют по крайней мере три методики катетеризации: катетер на игле (аналогично катетеризации периферической вены), катетер через иглу (необходима большая игла), катетер по проводнику (методика Сельдинджера). Методика Сельдинджера представлена на рис. 6-18 (A-T) и описана ниже.
Для снижения риска воздушной эмболии, заполнения и лучшего контурирования внутренней яремной вены больного укладывают в положение Тренделенбурга. Ключица и обе головки груди-ноключично-сосцевидной мышцы представляют собой три стороны треугольника (рис. 6-18A). Катетеризацию вены выполняют в условиях полной асептики, используя стерильные перчатки, маску и операционное белье. После обработки кожи раствором йодоформа или другого антисептика широкого спектра действия область верхушки треугольника инфильтрируют местным анестетиком через иглу 25-го размера. Внутреннюю яремную вену вначале пунктируют поисковой иглой 25-го размера (или 23-го размера у крупных больных), продвигая ее под углом 30° к поверхности кожи по направлению к ипсилатеральному соску. Помимо того, местонахождение вены можно определить с помощью допплеровского исследования.
ТАБЛИЦА 6-1. Выбор центральной вены для катетеризации: сравнительные характеристики
