Различия у первородящих и повторнородящих женщин
Раскрытие шейки матки у первородящих женщин начинается с внутреннего зева, что постепенно приводит к укорочению и полному сглаживанию шейки матки (цервикального канала), после чего начинается раскрытие наружного зева (рис.1).
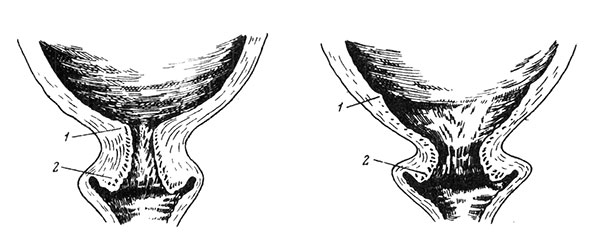
Рисунок 1. Раскрытие шейки матки у первородящих женщин
1- внутренний зев, 2 - наружный зев
У повторнородящих раскрытие внутреннего и наружного зева происходит одновременно с укорочением шейки матки (рис. 3, 4).
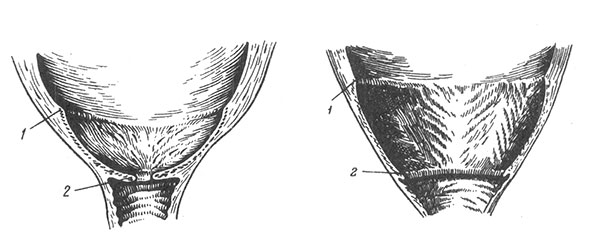
Рисунок 2. Раскрытие шейки матки у повторнородящих женщин
1- внутренний зев, 2- наружный зев
При полном раскрытии шейки полость матки и влагалище представляют собой единую родовую трубку. С увеличением частоты и интенсивности схваток повышается внутриматочное давление, что ведет к перерастяжению оболочек и вскрытию нижнего полюса плодного пузыря с излитием передних вод. Чаще это происходит при почти полном раскрытии шейки матки.
Ведение I-го периода родов.
Ведение первого периода родов, как правило, позволяет предупредить частоту осложнений в родах и раннем послеродовом периоде. Важно на основании наличия регулярных схваток, ведущих к сглаживанию и раскрытию шейки матки, установить время начала родов.
Ведение периода раскрытия шейки матки включает:
§ контроль за самочувствием и состоянием роженицы (измерение пульса, АД, температуры тела и др.);
§ наблюдение за внешним видом роженицы, ее поведением и по-ложением, учитывая, что положение на спине ведет к уменьшению интенсивности маточных сокращений. Рекомендуют активное поведение роженицы, положение стоя или лежа на боку. Не рекомендуется хождение и положение стоя при целом плодном пузыре и головке подвижной над входом в малый таз;
§ контроль за динамикой раскрытия шейки матки, состоянием плодного пузыря, своевременностью вскрытия его, за вставлением предлежащей части, определением емкости таза. Влагалищные исследования проводят с интервалом 4 часа для ведения партограммы, а также при излитии околоплодных вод, снижении интенсивности и частоты сокращений матки, при необходимости амниотомии;
§ контроль за сократительной активностью матки;
§ непрерывный контроль за состоянием плода, его сердечной деятельностью, плотностью костей черепа, шириной швов и родничков, степенью конфигурации головки;
§ контроль за опорожнением мочевого пузыря каждые 2-3 часа.
По данным наблюдения в родах при наличии показаний, своевременно меняется составленный ранее план родов.
С целью профилактики гипоксии плода проводятся мероприятия, направленные на улучшение маточно-плацентарного кровотока. После раскрытия шейки на 3-4 см, дляснижения болевых ощущений используют спазмолитические и обезболивающие средства, при необходимости предоставляют роженице сон-отдых. Методом оценки течения родового акта в первом периоде является наружное акушерское исследование, которое производят многократно, и влагалищное исследование. Наружное исследование позволяет оценить форму матки, ее тонус, высоту стояния дна, состояние нижнего сегмента, выраженность и направление пограничного кольца, положение плода, вид, позицию, отношение предлежащей части ко входу малого таза.
Влагалищное исследование производят в стерильных перчатках. Последовательно обращают внимание на тип оволосения, признаки гипоплазии. Оценивают состояние промежности, влагалища, длину и консистенцию шейки матки, ее расположение, степень раскрытия зева, состояние и растяжимость краев его. Определяют плодный пузырь - есть или нет, плоский или хорошо наливается. Устанавливают место нахождения предлежащей части относительно плоскостей таза, распо-ложение швов и родничков, степень конфигурации головки, наличие родовой опухоли. Обращают внимание на емкость таза, наличие экзостозов, измеряют диагональную коньюгату.
Плодный пузырь вскрывают при почти полном открытии шейки матки.
Ранняя амниотомия показана при многоводии, плоском пузыре, при гестозе, гипертензии, предлежании плаценты, с целью ускорения родов и др. Самопроизвольное излитие околоплодных вод может быть свое-временным - при полном открытии, ранним – при неполном откры-тии и преждевременным, при излитии вод до начала родов. Обращают внимание на характер околоплодных вод. Густое окрашивание вод меконием указывает на страдание плода.
Для мониторинга частоты сердцебиения плода используется периодическая аускультация и постоянный электронный контроль. Для аускультации используют стетоскоп или аппарат ультразвуковой диагностики каждые 15-30 мин. Если для перемежающегося мониторинга используют кардиотокограф, то записывают тоны в течение 30 мин в начале родов, а затем с интервалами в 20 мин. Наиболее информативна постоянная кардиотокография (КТГ). При аускультации учитывают частоту, ритм и звучность сердечных тонов.
Обезболивание родов
Обезболивание родов - комплекс физио-, психопрофилактических и медикаментозных воздействий, направленных на снижение или полное снятие болевых ощущений во время родоразрешения.
Роды, часто, сопровождаются болевыми ощущениями различной степени выраженности. Боль в родах не является физиологическим явлением. Она представляет собой отражение воздействия сверхсильных раздражений. Формирование болевого ощущения и ответных реакций на нее происходит в ЦНС. Болевые раздражения, поступающие с рефлексогенных зон матки и родовых путей в высшие отделы головного мозга, приобретают высокое эмоциональное напряжение, легко обостряющееся чувством страха и ожидания боли.
Формирование родовой боли
В первом периоде родов причиной возникновения боли являются: раскрытие шейки матки, сокращение матки и возникающая при этом ишемия миометрия, натяжение маточных связок. По мере прогрессирования родов все большее значение приобретает растяжение нижнего маточного сегмента. В конце первого и в начале второго периода родов основную роль начинает играть давление предлежащей части плода на мягкие ткани и костное кольцо малого таза.
В формировании родовых болей существенную роль играет условно-рефлекторный компонент. Большое значение имеет словесный раздражитель о неизбежности болей в родах. Следовательно, страх является одним из важнейших условий возникновения родовой боли. Страх боли способствует нарушению нормальных взаимоотношен между высшим отделом головного мозга и подкорковыми центрами.
Последствия родовой боли.
Прежде всего под её воздействием меняется функция сердечно-сосудистой системы (тахикардия; увеличение сердечного выброса, артериального и центрального венозного давления; возможно развитие нарушений сердечного ритма, уменьшение коронарного кровотока, изменение давления в полостях сердца, увеличение общего периферического сопротивления).
Изменяется функция дыхания (тахипноэ, снижение дыхательного объема, значительное возрастание минутного объема дыхания, что может привести к выраженной гипокапнии и нарушениям маточно-плацентарного кровообращения). Боль может нарушать сократительную деятельность матки, функцию желудочно-кишечного тракта, мочевого пузыря, вызывать рефлекторный спазм мышц тазового дна, тошноту и рвоту. Особенно опасны болевые реакции у больных с экстрагенитальной патологией. Возможно утяжеление во время родов позднего гестоза вплоть до развития эклампсии.
Боль в родах ведет к психоэмоциональному напряжению, утомлению. Последнее в свою очередь способствует нарушению сократительной активности матки и внутриутробному страданию плода. При отсутствии лечебно-профилактических мероприятий исход родов для матери и плода может быть неблагоприятным.
Обезболивание родового акта, кроме своего гуманного значения, является действенной профилактикой утомления роженицы, нарушений сократительной деятельности матки, внутриутробной гипоксии плода.
Выбор способа обезболивания родов определяется индивидуально с учетом психоэмоционального состояния роженицы, акушерской ситуации (срок беременности, течение родового акта), наличия экстрагенитальной патологии, состояния плода. Показания к обезболиванию родов устанавливает акушер, метод обезболивания выбирается совместно с анестезиологом.
При обезболивании родов необходимо учитывать следующие положения:
§ способ обезболивания не должен угнетать родовую деятельность и оказывать отрицательное воздействие на плод и новорожденного;
§ применяемые средства должны обладать избирательным аналгезирующим эффектом без выраженного наркотического действия;
§ с целью укорочения продолжительности первого периода родов возможна комбинация анальгетика со спазмолитическими средствами;
§ для увеличения длительности аналгезирующего эффекта допустимо комбинированное применение фармакологических средств в малых дозах, которые способны к потенцированному и взаимному удлинению действия;
§ метод обезболивания родов должен быть легкоуправляемым и доступным;
§ во время обезболивания родов должен достигаться эффект болеутоления при сохранении у роженицы сознания, что обеспечивает возможность ее частичного контакта с окружающими и осознанное участие в родовом акте.
Соблюдение указанных принципов акушерской анестезиологии позволяет достичь длительной аналгезии без отрицательного воздействия на организм беременной и плода.
Показанием для начала аналгезии в родах является наличие выраженных болевых ощущений при установившейся регулярной родовой деятельности и раскрытии шейки матки не менее чем на 3-4 см. По индивидуальным показаниям (поздний гестоз, сердечно-сосудистая патология и другие экстрагенитальные заболевания) обезболивание родов начинают в более ранние сроки.
В настоящее время все существующие методы обезболивания родов условно делятся на две группы. Первая группа - методы немедикаментозного воздействия. К ним относятся: физиопсихопрофилактическая подготовка беременных к родам, гипноз и внушение, акупунктура, акупрессура, чрескожная электрическая стимуляция нервов, электроаналгезия, массаж, гидротерапия. При их использовании отсутствуют аллергические реакции, кумулятивный эффект, отрицательное воздействие на сократительную активность матки, роженицу и плод.
Вторая группа - методы фармакологического действия. Применение лекарственных средств для снятия болей и тревоги у рожениц предусматривает использование анестетиков и анальгетиков, как наркотических, так и ненаркотических, и их сочетание с седативными и нейролептическими средствами. При назначении медикаментозных средств для обезболивания родов следует учитывать что все они в большей или меньшей степени проникают через плаценту и могут оказывать неблагоприятное влияние на плод. Поэтому выбор лекарственных препаратов для обезболивания родов быть очень тщательным с учетом индивидуальных особенностей роженицы и состояния плода.
Среди неингаляционных анестетиков для обезболивания родов более широко применяются промедол, трамал, фентанил и другие. В практической деятельности часто используются различные комбинации обезболивающих (промедол), седативных (седуксен) и спазмолитических (но-шпа, папаверин), антигистаминных (димедрол) препаратов. Введение лекарств в указанных комбинациях не снижает родовой активности и не угнетает сердечной деятельности плода. У большинства рожениц отмечается значительное снижение болевых ощущений.
Ингаляционные методы обезболивания родов включают использование таких анестетиков, как закись азота, трилен, фторотан и др. Все они легко проникают через плаценту. Степень угнетения дыхания плода зависит от вдыхаемой концентрации и длительности ингаляции анестетика.
Регионарная анестезия предусматривает блокаду проводящих путей нервной системы направленным введением раствора анестезирующего вещества в необходимую часть тела. Наиболее часто для обезболивания родов применяют перидуральнуюанестезию, реже пудендальную, парацервикальную.
Длительная эпидуральная (перидуральная) аналгезия позволяет получить продолжительное и высокоэффективное обезболивание с момента начала схваток до рождения ребенка (92-95 %). Достоинством данного вида обезболивания родов является то, что эпидуральная анестезия улучшает кровоснабжение матки и почек, не оказывает угнетающего влияния на родовую деятельность и состояние матери и плода. Для матери самым привлекательным аспектом является то, что она остается в сознании, может активно участвовать в процессе родов и сразу же общаться со своим ребенком. Длительная перидуральная анестезия применяется при сильных болях в родах, при отсутствии эффекта от других методов обезболивания; тяжелых форах позднего гестоза; стойкой артериальной гипертензии, не поддающейся коррекции общепринятыми медикаментозными средствами; дискоординированной родовой деятельности; дистоции шейки матки; у беременных, страдающих выраженными заболеваниями cердечно-сосудистой и дыхательной систем. Принцип действия эпидуральной анестезии в родах заключается в том, что анестетик вводится в эпидуральное пространство и блокирует субдуральные нервы в сегментах от Т10 до L1.
Методы оценки внутриутробного состояния плода
Методы оценки внутриутробного состояния плода рассмотрены в предшествующей теме. В родах оценку состояния плода проводят на основании жалоб пациентки, наружного и внутреннего акушерского исследования, аускультации сердцебиения плода, данных кардиотокографии и ультразвукового исследования.
Течение II-го периода родов
Второй период родов – период изгнания начинается после полного раскрытия шейки матки и заканчивается рождением плода. Продолжительность периода изгнания у первородящих составляет 1-2 час, у повторнородящих – 15-30 мин.
После излития околоплодных вод схватки слабее, но вскоре становятся сильными и частыми. Продолжается начавшееся в первом периоде родов поступательное движение плода. Рефлекторно возникают потуги – сокращения поперечнополосатой мускулатуры брюшного пресса, диафрагмы, мышц тазового дна. Благодаря возрастающему внутриматочному и внутрибрюшному давлению головка опускается в малый таз, доходит до дна таза.
Под влиянием усиливающихся частых потуг головка преодолевает сопротивление мышц тазового дна и вульварного кольца. При прохождении через родовые пути помимо поступательных, плод совершает вращательные движения, одновременно в небольшой или выраженной степени происходит сгибание и разгибание головки. Совокупность этих движений называется биомеханизмом родов.
Движения плода в родах зависят от состояния родового канала, размеров и формы плода, способности головки к конфигурации, по-движности позвоночника плода, характера родовой деятельности. Головка плода приспосабливается к форме и размерам родового канала благодаря пластичности, обусловленной наличием швов и родничков, позволяющих смещаться костям черепа относительно друг друга. Способность головки к конфигурации зависит от степени зрелости плода. Способность плода приспосабливаться к родовым путям связана и с подвижностью его позвоночника. Шейный отдел позвоночника плода легко сгибается кпереди, грудной и поясничный лучше изгибается в стороны, чем вперед и назад.
В конце беременности у первородящих головка прижимается к входу в малый таз, у повторнородящих она остается подвижной над входом в таз до родов.
Биомеханизм родов при переднем и заднем виде затылочного предлежания
