Диагностические критерии гранулематоза Вегенера
(EULAR/PRINTO/PreS, 2010)
| КРИТЕРИИ | ОПРЕДЕЛЕНИЕ |
| 1. Патоморфология | Гранулематозное воспаление в стенке артерии, периваскулярной или экстраваскулярной зоне |
| 2. Поражение верхних дыхательных путей | Хроническое гнойное или геморрагическое воспаление полости носа, носовые кровотечения, корки, гранулёмы. Перфорация носовой перегородки, седловидная деформация носа Хронический или рецидивирующий синусит |
| 3. Поражение гортани, трахеи и бронхов | Заглоточный трахеальный или бронхиальный стеноз |
| 4. Поражение лёгких | Узлы, полости или фиксированные инфильтраты по данным рентгенологического или КТ-обследования |
| 5. ANCA (антинуклеарные антитела к протеиназе 3) | Наличие ANCA по данным иммунофлюоресцентного исследования или ИФА (МРО/рPR3/сANCA) |
| 6. Поражение почек | Протеинурия 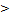 0,3 г/сут или альбумин/креатинин 0,3 г/сут или альбумин/креатинин 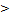 30 ммоль/мг утренней порции мочи. Гематурия или число эритроцитов 30 ммоль/мг утренней порции мочи. Гематурия или число эритроцитов 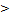 5 клеток в поле зрения. Снижение клубочковой фильтрации по формуле Шварца 5 клеток в поле зрения. Снижение клубочковой фильтрации по формуле Шварца 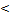 50% от нормы. Некротизирующий пауцииммунный гломерулонефрит 50% от нормы. Некротизирующий пауцииммунный гломерулонефрит |
| Диагноз гранулематоза Вегенера устанавливают при наличии по меньшей мере 3 из 6 критериев. |
Дифференциальный диагноз гранулематоза Вегенера.Гранулематозные образования можно обнаружить при саркоидозе, но при этом заболевании отсутствуют антинуклеарные антитела.
Васкулит с хроническим воспалением придаточных пазух носа характерен для синдрома Черджа-Стросса. От гранулематоза Вегенера этот синдром отличают бронхиальная астма в анамнезе больных, эозинофилия и эозинофильные инфильтраты в коже. Кроме того, при синдроме Черджа-Стросса обычно не наблюдается деструктивных изменений в верхних дыхательных путях.
При других васкулитах в биоптатах пораженных тканей отсутствуют характерные гранулемы
Патогномоничный признак — наличие в сыворотке крови антинуклеарных антител к протеиназе 3. Эти антитела выявляются методом непрямой иммунофлюоресценции как гомогенное свечение цитоплазмы нейтрофилов.
В локализованной стадии дифференциальный диагноз приходится проводить с ангиной, гангренесцирующей гранулемой, туберкулезом, синдромом Леффлера, бактериальной деструктивной пневмонией, системными микозами. Установить правильный диагноз помогают динамическое наблюдение, лабораторные и инструментальные методы исследования, результаты бактериоскопического и бактериологического исследования мазков из носоглотки или бронхиального содержимого, отсутствие эффекта от антибактериальной терапии. Наиболее сложен дифференциальный диагноз гранулематоза Вегенера и гангренесцирующей гранулемы, при которой формируется язвенно-некротическое поражение придаточных пазух носа, полости рта, реже - ушей.
Гангренесцирующая гранулема развивается более постепенно, иногда в течение многих лет. У больного отмечаются хронический ринит, синусит, фарингит, температура в этот период нормальная или субфебрильная. Затем температура повышается до высокой, появляются плотный отек срединной части лица и распространенный язвенно-некротический процесс в носоглотке с перфорацией носовой перегородки, разрушением костей верхней, а иногда и нижней челюсти. В терминальной фазе образуются обширные дефекты носоглотки, иногда распространяющиеся на всю срединную часть лица, глотку, гортань.
В отличие от гранулематоза Вегенера при гангренесцирующей гранулеме не встречаются висцеральные сосудистые поражения. Большую помощь в дифференциальном диагнозе оказывает биопсия.
При первоначальной локализации процесса в легких или почках возникает необходимость дифференцировать гранулематоз Вегенера от синдрома Гудпасчера. Синдром Гудпасчера - это редкое заболевание, характеризующееся сочетанием рецидивирующей геморрагической пневмонии с прогрессирующим гломерулонефритом с исходом в почечную недостаточность. Нередко окончательный диагноз возможен только после гистологического исследования биоптатов слизистой оболочки носоглотки, легкого или почки. При синдроме Гудпасчера нет некротизирующихся гранулем, в биоптатах почки выявляют диффузный экстракапиллярный гломерулонефрит с образованием "полулуний", а также линейные депозиты, состоящие из иммуноглобулина G и С3-компонента комплемента.
Лечение.На период высокой лихорадки и интоксикации назначают для лечения гранулематоза Вегенера постельный РЕЖИМ; при улучшении состояния больного переводят на общий режим. ДИЕТА, при выраженном язвенно-некротическом поражении полости рта, глотки или пищевода ребенок должен получать механически и термически щадящую пищу. Больным с гломерулонефритом назначают почечный стол.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ. Для лечения используют циклофосфамид(в виде пульс-терапии в дозе 0,5 – 0,75 мг/м 2 1 раз в 2 неделив течение 6 месяцев. Цитостатики обычно сочетаются с преднизолоном (1 мг/кг). Пероральный приём преднизолона сочетают с пульс-терапией метилпреднизолоном в дозе 20-30 мг/кг/введение в течение 3-х дней. После заживления очагов некроза, нормализации температуры и лабораторных показателей суточную дозу цитостатиков и кортикостероидов уменьшают до поддерживающей (преднизолон 0,2-0,3 мг/кг), больного выписывают из стационара. Поддерживающее лечение продолжают годами. При раннем локализованном варианте без поражения почек с успехом используют метотрексатв дозе 15 мг/кг в неделю. Также в лечении с целью улучшения микроциркуляции, периферического кровообращения, ангиопротекторного и антиагрегантного действия используют препараты простагландинов (алпростадил), курантил, низкомолекулярные гепарины.
Прогноз.До недавнего времени прогноз заболевания был безнадежным, средняя продолжительность жизни составляла 6-12 мес. Прогноз улучшился с применением в лечении гранулематоза Вегенера цитостатиков.
При ранней диагностике и своевременно начатом лечении (в локализованной фазе) большинство больных симптомами гранулематоза Вегенера выздоравливают. Прогноз после лечения остается неблагоприятным, если противовоспалительную и иммунодепрессивную терапию назначают только в фазе генерализации при наличии гломерулонефрита. В этом случае может наступить относительная ремиссия, но в дальнейшем нередок летальный исход, обусловленный почечной недостаточностью или аррозивным кровотечением.
Синдром Кавасаки
Синдром Кавасаки – острый системный васкулит с деструктивно-пролиферативным поражением преимущественно мелких и средних артерий
(в том числе коронарных сосудов). Синдром Кавасаки трактуется также как слизисто-кожный лимфонодулярный синдром, т.е проявляющийся лихорадкой, поражением кожи и слизистых оболочек и лимфатических узлов. 90-95% заболевших составляют дети до 10 лет. Из них наиболее часто болеют дети 9-11 месяцев.
Распространённость. Это заболевание распространенно преимущественно в Японии (137- 220 на 100 тыс. детей в возрасте до 5 лет), а также в странах Азии. В странах Европы заболевание встречается у детей – 3,9 – 14,7 на 100 тыс детей в возрасте до 5 лет, в США – 9-19 на 100 тыс. детского населения. Пик заболеваемости приходится на зимне-весенний период. В России также встречается это заболевание (2,7 на 100 тыс. детского населения) и отмечается его рост. Синдром Кавасаки встречается чаще, чем распознаётся.
Этиопатогенез. До настоящего времени причина не установлена, предполагается вирусная инфекция, которая является провоцирующим фактором. Немаловажную роль играет генетическая предрасположенность.
Клиника. Выделяют 3 стадии: острая (фебрильная), подострая, выздоровление.
Острая стадия начинается с внезапной лихорадки, которая длится 7-14 дней. Температура повышается до 38-40ºС, которая не реагирует на антибиотики и жаропонижающие. Со стороны слизистых появляется двусторонний коньюктивит, передний увеит, малиновый язык, трещины губ, перианальная эритема; со стороны кожи - эритема и отёки на руках и ногах; увеличение лимфатических лимфоузлов, миокардит, перикардит. Со 2-3 недели регистрируется подострый период, который характеризуется снижением температуры тела, шелушением кожи на пальцах рук и ног, развитием коронарных аневризм, тромбоцитозом и повышенным риском внезапной смерти.
В стадии выздоровления (6-8 неделя) все клинические симптомы претерпевают обратное развитие. В анализах крови в острый период отмечается нейтрофильный лейкоцитоз, повышение СОЭ, СРБ, положительный прокальцитониновый тест, тромбоцитоз со 2-й недели, повышение сердечных тропонинов, гипоальбуминемия, повышение уровня α2- глобулина; в анализах мочи - небольшая протеинурия, лейкоцитурия.
Критерии диагностики (EULAR/PreS, 2006):
1. Лихорадка, часто до 400С и выше, длительностью минимум 5 дней и наличие хотя бы четырёх из приведенных ниже пяти признаков:
2. Изменения слизистых, особенно ротовой полости и дыхательных путей, сухие, в трещинах губы; «земляничный»/малиновый язык, гиперемия губ и ротоглотки.
3. Изменения кожи кистей, стоп, (в том числе плотный отёк, покраснение ладоней, подошв, часто – яркая эритема над мелкими суставами кистей рук и стоп) в ранней фазе, а также генерализованное или локализованное шелушение в паховых областях и на подушечках пальцев рук и ног на 14 – 21 день от начала заболевания.
4. Изменения со стороны глаз, прежде всего двусторонняя иньекция сосудов склер и коньюктивы, без слезотечения и изъязвления роговицы; при осмотре в проходящем свете может быть передний увеит.
5. Увеличение размеров лимфоузлов (в 50% случаев), особенно шейных, чаще возникает одиночный болезненный лимфоузел диаметром 1,5 см.
6. Сыпь, которая появляется в первые несколько дней болезни и угасает через неделю; сыпь чаще диффузная, полиморфная – макулопапулёзная, уртикарная, скарлатиноподобная или даже кореподобная без везикул и корочек.
Кроме этого рекомендуется учитывать наличие и следующих симптомов:
- Со стороны сердечно-сосудистой системы: сердечный шум, нарушение ритма (ритм галопа), изменения на ЭКГ (удлинение интервала PR/QT, аномальная зубец Q, низкий вольтаж комплекса QRS, изменения сегмента ST и зубца T), кардиомегалия, на ЭХОКГ признаки перикардита, аневризмы коронарных сосудов; загрудинные боли, инфаркт миокарда.
- Со стороны желудочно-кишечного тракта: диарея, рвота, боль в животе, водянка желчного пузыря, паралитический илеус, лёгкая желтушность кожи, небольшое повышение трансаминаз.
- Со стороны лабораторных анализов: кровь - лейкоцитоз со сдвигом влево, тромбоцитоз, повышение СОЭ, повышение СРБ, гипоальбуминемия, повышение уровня α2- глобулина; моча - протеинурия, лейкоцитурия.
- Со стороны кожи: гиперемия, появление корки и мелких пустул на месте введения БЦЖ, поперечные борозды на ногтях пальцев рук.
- Со стороны органов дыхания: кашель, ринорея, затемнение лёгочных полей на рентгенограмме.
- Со стороны суставов: боль, отёк.
- Неврологические: плеоцитоз в спиномозговой жидкости, судороги, потеря сознания, паралич лицевого нерва, паралич конечностей.
Дифференциальный диагноз. Проводят с инфекционным мононуклеозом, скарлатиной, аденовирусной инфекцией, синдромом Стивенса-Джонсона, ревматоидным артритом.
Лечение.Лечение направленно на модуляциюиммунного ответа и ингибирование активации тромбоцитов для предотвращения образования коронарных аневризм и их тромбоза. По общепринятой схеме лечения применяется ВВИГ в дозе 2 г/кг в одной инфузии и ацетилсалициловая кислота в дозе 80 – 100 мг/кг/сут 4 раза в день (после снижения лихорадки дозу ацетилсалициловой кислоты снижают до 2-5 мг/кг в сутки и при отсутствии коронарных осложнений продолжают прием до 6-8 недель). При неэффективности ВВИГ можно назначить циклоспорин А.
