Интубационный (эндотрахеальныи) наркоз.
Эндотрахеальным называется наркоз, при котором наркотические вещества вводят в организм путем ингаляции через интубационную трубку.
Преимущества эндотрахеального наркоза:
1) интубация обеспечивает проходимость дыхательных путей, исключает возможность аспирации рвотных масс, крови и позволяет отсасывать содержимое из трахеи и бронхов;
2) уменьшает количество анестетика, необходимого для поддержания наркоза;
3) обеспечивает оптимальные условия для проведения искусственной вентиляции под повышенным давлением кислорода и в связи с уменьшением анатомического мертвого пространства;
4) обеспечивает возможность применения миорелаксантов, что имеет особое значение при экстренных операциях на брюшной полости и при необходимости проведения искусственной вентиляции легких;
5) позволяет управлять жизненно важными функциями организма (дыханием, кровообращением, гомеостазом).
Показания к применению:
1) при операциях, во время которых имеется большая опасность нарушения проходимости верхних дыхательных путей (челюстно-лицевые операции);
2) при операциях с применением мышечных релаксантов (брюшная хирургия, травматология);
3) при операциях, требующих управления жизненно важными функциями организма (при вскрытии грудной клетки, терминальных состояниях). Абсолютных противопоказаний к эндотрахеальному наркозу нет. Относительными противопоказаниями могут быть значительные трудности интубации трахеи, связанные с анатомическими факторами; тугоподвижность шейного отдела позвоночника, сужение трахеи, гортани.
Схема проведения эндотрахеального наркоза
| Премедикация | 1) анальгетики 2) холинолитики 3) антигистаминные препараты 4) нейролептики, седативные препараты |
| Вводный наркоз | 1) барбитураты, эпонтол, ГОМК, кетамин, виадрил (до стадии III1) 2) насыщение кислородом 3) деполяризующие релаксанты – листенон 4) вспомогательная и искусственная вентиляция через маску наркозного аппарата 5) интубация |
| Поддержжание наркоза | 1) основой наркоз – эфир, фторотан, пентран, циклопропан, закись азота 2) дополнительный наркоз – закись азота, фторотан, НЛА, морфин, промедол, кетамин, виадрил 3) миорелаксация – тубарин, павулон, листенон |
| Пробуждение | 1) прекращение введения анестетиков и миорелаксантов, вентиляция кислородом 2) восстановление спонтанного дыхания (введение прозерина, кордиамина, налорфина) 3) туалет трахеобронхиального дерева 4) экстубация |
Осложнения интубации:
1) неправильное введение трубки в пищевод или в один из бронхов;
2) травматические—поломка зубов, травма слизистой оболочки глотки зева, надгортанника, повреждение голосовых связок и подсвязочного пространства;
3) рефлекторные—ларингоспазм, аритмии, остановка сердца при поверхностном вводном наркозе;
4) инфекционные—послеоперационные ларингит, трахеит, отек подсвязочного пространства.
Осложнения во время наркоза:
1) неправильное проведение искусственной вентиляции легких — гиповентиляция или гипервентиляция, повреждение ткани легкого при высоком давлении на вдохе, нарушение кровообращения в малом круге;
2) смещение, перегиб, сдавление и закупорка интубационной трубки;
3) осложнения, связанные с применением миорелаксантов, продленное апноэ, рекураризация.
Неингаляционный наркоз
В современной анестезиологии используют главным образом внутривенный наркоз. Другие способы неингаляционного наркоза (внутримышечный, внутрикостный) применяют редко из-за болезненности и неуправляемости. Иногда используют прямокишечное введение барбитуратов, особенно у детей.
Внутривенный наркоз.
Особенностью внутривенной анестезии является то, что введение анестетика осуществляется непосредственно в сосудистое русло, минуя дыхательные пути, как при ингаляционном наркозе, и следовательно, действие его наступает быстрее. Кроме того, средства для внутривенной анестезии не выводятся из организма, а разрушаются в нем и длительность ихдействия зависит от метаболических процессов. Следовательно, этот вид анестезии малоуправляем и его необходимо с осторожностью применять у детей, лиц старческого возраста и тяжелобольных.
Преимущества внутривенного наркоза:
1) минимальное количество аппаратуры;
2) отсутствие раздражения дыхательных путей;
3) возможность использовать электронож;
4) быстрое и приятное для больного введение в наркоз;
5) малая токсичность (кроме барбитуратов).
Недостатки внутривенного наркоза:
1) отсутствие аналгетического эффекта (кроме кетамина и фентанила);
2) способность вызывать угнетение дыхания;
3) трудная управляемость наркоза;
4) недостаточная мышечная релаксация;
5) раздражение сосудистой стенки и, как следствие, развитие флебитов.
Показания к проведению внутривенного наркоза:
1) при кратковременных операциях и манипуляциях;
2) при вводном наркозе;
3) как компонент комбинированного обезболивания.
Противопоказания:
1) отсутствие аппаратуры для искусственной вентиляции леггих;
2) при заболеваниях, вызывающих нарушение проходимости верхних дыхательных путей;
3) кома, бессознательное состояние.
МЕСТНОЕ ОБЕЗБОЛИВАНИЕ
Местное обезболивание—одна из неотъемлемых частей современной анестезиологии и реаниматологии. Оно широко применяется при небольших операциях, при снятии болевого синдрома, обеспечивает достижение одного из главных компонентов общей анестезии — аналгезии.
Механизм действия. Местные анестетики предотвращают деполяризацию нервной мембраны, которая необходима для распространения нервного импульса. Точный механизм стабилизации нервной мембраны неизвестен, однако очевидно, что имеет место уменьшение проницаемости ее для катионов, так что поток ионов натрия в клетку через нервную мембрану блокируется. Перемещение ионов калия из клетки может также затрудняться, и, креме того, местные анестетики могут также конкурировать с эффекторным веществом (ацетилхолином), которое, как считают, является химическим медиатором при передаче нервных импульсов.
Основные преимущества местной анестезии:
1) безопасность;
2) простота методики исполнения (осуществляется хирургом, не требует наличия сложной аппаратуры);
3) дешевизна.
Недостатки местной анестезии:
1) невозможность управления функциями организма при обширных травматических операциях, особенно на органах грудной полости;
2) трудность проведения ревизии при операциях на органах брюшной полости, так как нет расслабления мускулатуры;
3) не всегда можно добиться полного обезболивания;
4) у больных с неустойчивой психикой нежелательно сохранение сознания во время операции.
Для различных видов местного обезболивания применяются разные местноанестезирующие вещества. Дозировка основных местных анестетиков представлена в табл. 1.
Кроме кокаина, все местные анестетики вызывают вазодилатацию. С целью противодействовать этому эффекту часто к местным анестетиком добавляют адреналин и таким образом замедляется корость всасывания их в кровяное русло.
Это дает двойной результат: 1) местный анестетик держится дольше в месте введения и удлиняется аналгезия; 2) уменьшается возможность распространения токсической дозы в кровяное русло.
Общая доза адреналина при этом не должна превышать 0,5 мл 1 :1000 раствора (0,5 мг).Таблица 1
Виды местной анестезии
В зависимости от техники выполнения и распространенности,
выключения чувствительности различают следующие виды мест-
ной анестезии: 1) поверхностная; 2) инфильтрационная; 3) про-
водниковая: а) стволовая блокада, б) анестезия нервных сплете-
ний; в) перидуральная, г) спинномозговая; 4) внутрикостная;
5) внутривенная регионарная анестезия.
Поверхностная анестезия
Препараты—кокаин 1—4%, лидокаин 5% и дикаин 3% (ра-
створы).
Техника исполнения. Анестезия слизистых оболочек
верхних отделов дыхательных путей, мочеиспускательного канала
может быть осуществлена тремя способами: смазыванием, аспира-
цией или ингаляцией раствора анестетика.
Показания к применению:
1) малая хирургия глаза;
2) эндоскопические исследования (бронхоскопия, цистоскопия,
гастроскопия и т. д.);
3) малая хирургия слизистой носа и ротовой полости.
Инфильтрационная анестезия
Препараты—новокаин 0,25—0,65%, лидокаин 0,25—0,5% (ра-
створы).
Техника исполнения. Всеобщее распространение по-
лучил метод инфильтрационной анестезии по А. В. Вишневскому.
В основе его лежит послойная инфильтрация тканей с учетом
распространения раствора новокаина фасциальным футляром—
тугой ползучий инфильтрат. Используются слабые (0,25%) раство-
ры новокаина до 1 и более литра на операцию, причем большая
часть раствора вытекает при разрезе, что предупреждает интокси-
кацию.
Инфильтрационная анестезия по методу А. В. Вишневского
включает следующие этапы:
1) внутрикожная анестезия по линии разреза с помощью тон-
кой иглы с образованием “лимонной корочки”;
2) тугая инфильтрация подкожной клетчатки;
3) после разреза кожи и подкожной клетчатки введение но-
вокаина под апоневроз;
4) после рассечения апоневроза инфильтрация мышц;
5) после вскрытия брюшной полости инфильтрация париеталь-
ной брюшины;
6) введение новокаина в брыжейку, сальник и т. п. с образо-
ванием ползучего инфильтрата.
При анестезии по А. В. Вишневскому операция идет при по-
стоянной смене ножа и шприца. Наряду с обезболиванием тугой
ползучий инфильтрат обеспечивает и гидравлическую препаровку
тканей.
Показания к применению:
кратковременные операции на поверхности тела, когда не тре-
буется релаксации мышц.
Проводниковая анестезия
Препараты—новокаин, лидокаин и тримекаин (1—2% раство-
ры), которые вводят пери- или эндоневрально:
а) стволовая анестезия—раствор анестетика вводят по ходу
нерва, иннервирующего данную область. Примером могут служить
анестезия пальцев по методу Оберста—Лукашевича и паравер-
тебральная анестезия;
б) анестезия нервных сплетений производится путем введе-
ния анестезирующего раствора в область сплетения, иннервирую-
щего конечность, например плечевого сплетения при операциях
на руке;
в) перидуральная анестезия. Перидуральное пространство про-
стирается от основания черепа до копчика, оно расположено меж
ду твердой мозговой оболочкой и внутренней поверхностью спин-
номозгового канала. Перидуральное пространство выполнено рых-
лой соединительной тканью, в которой располагаются венозные
сплетения и проходят передние и задние корешки спинномозговых
нервов.
Препараты—растворы лидокаина 2%—30,0 мл; тримекаина
2%—30,0 мл; маркаина 0,5%—20,0 мл; дикаина 1%—20 мл.
Количество анестезирующего раствора зависит от возраста, ве-
са и общего состояния больного. К анестетикам добавляют раст-
вор адреналина 1 : 1000 по капле на каждые 5 мл раствора. Для
удлинения времени действия анестетиков пользуются так называе-
мыми пломбированными растворами. В качестве “пломбы” приме-
няют кровь больного или гемодез.
Техника исполнения. Анестезию производят в положе-
нии больного сидя или лежа на левом боку. Место инъекции сма-
зывают йодной настойкой, а затем протирают спиртом. Место
укола определяют по опознавательным пунктам: линия, соединя-
ющая spina illiaca, пересекает IV поясничный позвонок, углы
лопаток соответствуют VII грудному позвонку, spina scapulae—
V грудному позвонку, promines—VII шейному позвонку. Место
инъекции зависит от желаемого уровня анестезии:
грудь— Тh2—Тh3;
верхняя половина живота — Th7—Th8;
нижняя половина живота—Тh10—Th11;
малый таз—L1—L2;
нижние конечности, промежность—L3—L4.
Иглу вводят строго по средней линии, в поясничном отделе
строго перпендикулярно к поверхности спины, в грудном отделе—
с наклоном книзу соответственно направлению остистых отрост-
ков. Иглу с мандреном вводят на глубину 3 см, мандрен удаляют
и присоединяют шприц с физиологическим раствором. Пока игла
проходит через связки, несмотря на давление на поршень, раствор
из шприца не вытекает. В момент попадания иглы в перидураль-
ное пространство физиологический раствор, не встречая сопротив-
ления, свободно поступает туда. После введения 1—2 мл физиоло-
гического раствора шприц снимают и убеждаются в правильности
расположения иглы, при этом из просвета иглы не должна выде-
ляться жидкость. Если игла стоит правильно, можно начать вве-
дение анестетика. Далее используют одномоментную или продлен-
ную перидуральную анестезию с катетеризацией в зависимости от
показаний.
Клиника. Развитие анестезии наступает через 15—20 мин и
длится в течение 3—4 ч. Первым признаком блокады уже через
4—5 мин после введения полной дозы анестетика является гипо-
стезия, а затем аналгезия, зона которой быстро расширяется
вверх и вниз от уровня введения препарата. Одновременно выклю-
чается восприятие температурных изменений.
Постепенное снижение артериального давления вследствие развивающейся симпатической блокады является непостоянным, но
определяющим признаком перидуральной анестезии. Наступает
хорошая релаксация мышц брюшной стенки. Двигательная актив-
ность при перидуральной анестезии выключается в последнюю
очередь, а восстанавливается первой.
Показания:
1) при различных операциях на брюшной полости, в гинеколо-
гии, урологии, на нижних конечностях;
2) с лечебной целью—снятие болевого синдрома.
Противопоказания:
1) воспалительные изменения в области прокола или септице-
мия;
2) тяжелый шок;
3) повышенная чувствительность к препаратам;
4) заболевания ЦНС.
Осложнения:
1) прокол твердой мозговой оболочки;
2) незамеченное повреждение вен при катетеризации периду-
рального пространства;
3) неврологические боли в спине, перидурит, менингит;
4) тотальная спинальная блокада;
5) глубокая гипотония;
6) токсические проявления.
Одной из разновидностей перидуральной анестезии является
сакральная анестезия.
Препараты и дозы такие же, как при перидуральной анестезии.
Техника исполнения. Анестезию проводят в положе-
нии на животе с подложенным валиком. Раствор вводят в дисталь-
ную часть перидурального пространства крестца через hiatus ca-
nalis sacralis (рис. 6).
Иглу с мандреном вводят в канал на глубину 3—4 см под уг-
лом 45° к поверхности кожи. После попадания в перидуральное
пространство мандрен удаляют, проверяют правильность положе-
ния иглы и медленно вводят анестетик, который должен идти сво-
бодно, без сопротивления. Анестетик распространяется до I пояс-
ничного позвонка и анестезирует все пояснично-крестцовые сег-
менты.
Показания:
1) при цистоскопии;
2) при геморроидэктомии;
3) при родах;
4) при урологических операциях.
Осложнения: те же, что и при перидуральной анестезии;
г) спинномозговая анестезия. При спинномозговой анестезии
анестетик вводят в субарахноидальное пространство.
Препараты: лидокаин 1%—1 мл, новокаин 5%—1 мл, совка-
ин 1%—0,5—1 мл.
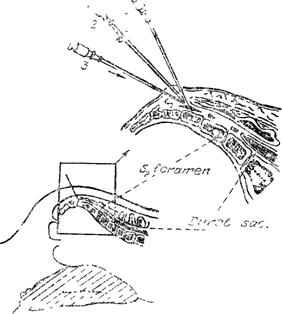
Рис 6 Пункция перидурального пространства са-
кральным доступом
Техника исполнения. При проведении спинномозговой
анестезии большое значение имеет положение больного на опера-
ционном столе после введения анестетика. Если удельный вес ра-
створа анестетика выше удельного веса ликвора (5% раствор но-
вокаина), он опускается к крестцу (в положении больного сидя)
или попадает в грудной отдел (в положении лежа). Если удель-
ный вес раствора анестетика меньше, чем спинномозговой жидко-
сти (1% раствор совкаина), перемещение раствора будет проис-
ходить в сторону черепа.
Спинномозговую анестезию можно производить высокую для
операций в брюшной полости и низкую—на нижних конечностях.
Это зависит от уровня прокола, а также от удельного веса раство-
ра. Наиболее частым уровнем для пункции является промежуток
между XII грудным и I поясничным и между I и II поясничными
позвонками. После прокола внутреннего листка твердой мозговой
оболочки и удаления мандрена из иглы начинает выделяться каплями спинномозговая жидкость. Это служит доказательством, что
пункция сделана правильно и можно вводить анестетик. При по-
явлении крови из просвета иглы ее следует извлечь, а пункцию
повторить.
После введения раствора иглу удаляют, место прокола смазы-
вают клеолом и накладывают марлевую наклейку. Учитывая
удельный вес раствора, регулируют положение операционного сто-
ла. Необходима строжайшая асептика.
Клиника. Анестезия наступает спустя 5—7 мин после инъек-
ции. Вначале исчезает болевая чувствительность, потом темпера-
турная и, наконец, тактильная. Часто наблюдается снижение ар-
териального давления, в связи с чем в премедикацию обязательно
включают эфедрин. Продолжительность новокаиновой анестезии
45—60 мин, совкаиновой—2—3 ч.
Преимущества:
1) полное, глубокое обезболивание и хорошая релаксация при
операциях в брюшной области и на нижних конечностях;
2) отсутствие послеоперационных легочных осложнений.
Недостатки:
1) сохранение сознания больного;
2) плохая управляемость длительностью и глубиной анестезии.
Противопоказания:
1) низкое артериальное давление;
2) острая кровопотеря;
3) заболевания ЦНС (опухоли, менингит);
4) сердечно-сосудистая недостаточность;
5) гнойничковые поражения кожи поясничной области, сепсис;
6) детский возраст;
7) костная деформация позвоночника.
Осложнения:
1) в момент пункции:
а—повреждение корешков спинного мозга;
б — кровотечение из венозных сплетений;
2) в период наступления анестезии:
а—снижение артериального давления;
б—угнетение и остановка дыхания при высокой анестезии;
3) в послеоперационном периоде:
а—тошнота, рвота, головная боль;
б — менингит;
в—парестезии, параличи.
Внутрикостная анестезия
Препараты: растворы новокаина 0,5—1,0%, лидокаина 0,5—
1,0%.
Техника исполнения. Обрабатывают кожу на месте пред-
полагаемой пункции. Вводят 2—3 мл 0,5% раствора новокаина
в кожу, подкожную клетчатку и надкостницу. Конечность обес-
кровливают и выше операционного поля накладывают манжетку,
создавая в ней давление на 40—50 мм рт. ст. выше артериального.
Затем конечность укладывают на стол и в кость на глубину 0,5—
1,0 см вводят толстую иглу с мандреном. При операциях на верх-
них конечностях пунктируют локтевой отросток, нижний метафиз
и мыщелки плечевой кости, дистальные концы локтевой и лучевой
костей. При операциях на нижних конечностях лучшими точками
для пункции являются нижний метафиз и мыщелки бедренной ко-
сти, верхний метафиз большеберцовой кости, дистальные отделы
большой и малой берцовой кости, наружная и внутренняя поверх-
ность пяточной кости. Попадание иглы в губчатое вещество кости
контролируется ощущением провала. После этого через иглу вво-
дят 40—80 мл 0,5% раствора новокаина, медленно, с некоторым
давлением.
При внутрикостном введении новокаина анестезия наступает
через 10—15 мин и держится до снятия манжетки.
Показания: операции на конечностях.
