И височно-нижнечелюстных суставах (iii стадия)
Клиника. Данная стадия развития снижающегося прикуса характеризуется тяжелым течением и многообразием клинических проявлений; наряду с патологической стираемостью наблюдается дисфункция височно-нижнечелюстного сустава и нервно-мышечного аппарата.
Больные предъявляют разнообразные жалобы. Они зависят от возраста, пола, психического статуса и общего состояния больного, формы, глубины и протяженности патологической стираемости зубов, наличия дефектов зубных рядов, их величины и топографии, состояния тканей пародонта, степени дисфункции нервно-мышечного аппарата и поражения височно-нижнечелюстного сустава.
Основные жалобы больных—нарушение конфигурации лица, боли в области височно-нижнечелюстного сустава (суставов), жевательных мышц, различных отделах лица, головы и шеи. Некоторые больные жалуются на понижение слуха, ощущение заложенности и шум в ушах, сухость во рту, заеды, боли и жжение в различных участках языка. Боли в области лица возникают при жевании, открывании и закрывании рта. По характеру болей в области лица можно отметить истинную невралгию тройничного нерва, при которой боли бывают приступообразными и острыми, от тупых, монотонных, постоянно усиливающихся болей при движении нижней челюсти. Однако указанные выше симптомы наряду с другими проявляются строго индивидуально, характеризуются различной степенью выраженности, и далеко не всегда наблюдается весь комплекс симптомов. Некоторые больные не придают должного значения таким явлениям, как крепитация, щелканье в области височно-нижнечелюстного сустава, смещение нижней челюсти при открывании или закрывании рта, ограниченное открывание рта, скрежет зубов (бруксизм), бруксомании, т. е. симптомам функциональных нарушений нервно-мышечного аппарата (парафункции).
При внешнем осмотре выявляют асимметрию лица, значительное укорочение его нижней трети, опущенные углы рта, заеды, выпячивание губ, более выраженные по сравнению с нормой носогубные и подбородочные складки, выступающий подбородок, что придает лицу больного старческий вид.
Пальпация жевательных мышц помогает уточнить сведения, полученные во время осмотра. При этом выявляют болевые точки, атонию или гипертонус, дискоординацию мышечных сокращений. Приступая к пальпации жевательных мышц, пациента просят сжать зубы, определяют переднюю границу поверхностного брюшка собственно жевательной мышцы, расположенной между скуловой дугой и углом челюсти. Затем пациенту предлагают расслабить мышцу и определяют величину и протяженность ее в переднезаднем направлении.
После осмотра и пальпации области собственно жевательной мышцы приступают к исследованию внутренней крыловидной мышцы. Указательный палец помещают на слизистую оболочку полости рта приблизительно напротив центра собственно жевательной мышцы и, опуская палец к углу нижней челюсти, определяют место прикрепления крыловидной мышцы. Если найдены болевые точки, то два пальца подводят под углом нижней челюсти и снаружи, при этом голова
пациента должна быть несколько опущена и повернута в ту сторону, на которой проводят исследование, что позволяет оценить снаружи место прикрепления внутренней крыловидной мышцы.
Исследование височно-нижнечелюстного сустава следует начинать с пальпации боковой поверхности суставных головок в положении привычной окклюзии, что дает возможность выявить болевые точки. Дистальная поверхность суставной головки может быть пальпирована при опускании нижней челюсти. Если открывание рта ограничено, то заднюю поверхность суставной головки можно пальпировать через наружный слуховой проход и с помощью пальпации выявить амплитуду движений в суставе. Если амплитуда большая, то визуально определяют симметричность или асимметричность движений обеих суставных головок. При их пальпации обнаруживают щелканье при закрывании рта. Наблюдая за. средней резцовой линией во время движения челюсти и пальпируя суставные головки, выясняют их положение в различные фазы движения.
При осмотре зубных рядов выявляют патологическую стираемость твердых тканей, которая может быть различной по плоскости и глубине поражения (на '/з длины коронки и более), сочетаться с дефектами зубных рядов различной протяженности и топографии.
Важно подчеркнуть, что нарушения функции нервно-мышечного аппарата, выражающиеся в асинхронном сокращении жевательных мышц, повышении мышечного тонуса сокращения и атипичных смещениях нижней челюсти, способствующих образованию скользящего привычного прикуса, тесно связаны с патологической стираемостью твердых тканей зубов, обусловливая друг друга. В данный патогенетический процесс вовлекается височно-нижнечелюстной сустав. Дисфункцию височно-нижнечелюстного сустава X. А. Каламкаров и Ю. А. Петросов (1982) определили как окклюзионно-артикуляционный дисфунк-циональный синдром, подчеркивая тем самым роль нарушения окклюзии и артикуляции зубных рядов в патогенезе данного заболевания. Авторы выделяют следующие симптомы дисфункционального синдрома: боли, хруст, щелканье в суставе, лицевые боли, утомляемость жевательной мускулатуры, боли в мышцах, смещение нижней челюсти, ощущение заложенности в ухе, понижение слуха, прилив крови при наклоне головы, головную боль, головокружение, иногда к этому присоединяются глоссальгия, глоссодиния, парестезия, секреторные расстройства (сухость во рту).
Патогенез патологического процесса в височно-нижнечелюстных суставах у больных со снижающимся прикусом можно представить следующим образом. Как известно, в интактных зубных рядах при сомкнутых челюстях суставные головки находятся у основания ската суставного бугорка. Из данного положения они могут смещаться вперед, вниз и в сторону. Дистальные же их смещения ограничиваются сомкнутыми зубными рядами. Во время сближения челюстей при снижающемся прикусе суставные головки постепенно смещаются в дисталь-ном направлении. Степень их смещения зависит от степени снижения прикуса. Смещенные суставные головки упираются и давят на новые участки суставной ямки, ткани которой физиологически не приспособлены для восприятия большого давления, в результате чего возникает перегрузка элементов височно-нижнечелюстных суставов и их деформация. Щелканье при дистальном смещении суставных головок происходит вследствие сдавливания, ущемления и трав-мирования суставного диска. Немаловажное значение при этом имеет состояние мускулатуры.
При дистальном смещении суставных головок во время смыкания увеличивается расстояние между точками прикрепления наружной крыловидной мышцы. Растяжение наружной крыловидной мышцы и повышение ее тонуса приводят к смещению суставного диска вперед. Это позволяет суставной головке легко скользить за дистальный край суставного диска, вызывая его ущемление,
206'
деформацию и травмирование (щелканье в суставах, на которые жалуются больные). Щелканье в височно-нижнечелюстных суставах отмечается также при закрывании рта, т. е. при дистальном смещении суставных головок, когда они заходят за дистальный полюс суставного диска.
Наличие артроза у данных больных часто подтверждают результаты томографического исследования височно-нижнечелюстных суставов. При дистальном смещении суставных головок происходит также сдавление кровеносных сосудов и нервов в области глазеровой (каменисто-барабанной) щели, что приводит к нарушению кровоснабжения соответствующих участков, может способствовать ускорению дистрофических процессов и ухудшению течения артроза. При прогрессирующем снижении окклюзионной высоты суставные головки могут вступить в контакт с самой глубокой, задней экстракапсулярной частью суставной ямки.
Томографическое исследование позволяет диагностировать различные заболевания височно-нижнечелюстного сустава более точно с точки зрения морфологических и функциональных изменений. При получении томограмм в качестве линии отсчета рекомендуется использовать франкфуртскую горизонталь, проходящую через нижний край слухового отверстия и нижний контур глазницы. В связи с тем что нижний контур глазницы иногда не попадает в поле томограммы, необходимо проводить линию, соединяющую нижний край слухового отверстия и вершину суставного бугорка. На уровне этой линии измеряют ширину суставной впадины, переднего и заднего отделов суставной щели. Кроме того, вычерчивают линию, перпендикулярную первой, и по ней устанавливают глубину суставной ямки, а также ширину среднего отдела суставной щели. В связи с этим обследование височно-нижнечелюстных суставов целесообразно проводить в положении окклюзии и при максимальном опускании нижней челюсти, выявляя тем самым функциональные нарушения.
Часто снижающийся прикус сочетается с артрозом височно-нижнечелюстного сустава — неинфекционным трофическим дегенеративным поражением суставных тканей, вызываемым микротравмой и приводящим к изменению функции сустава. Н. А. Рабухина (1959) пишет, что «...дегенеративные изменения возникают тогда, когда нарушается весьма тонкое равновесие между нагрузкой, падающей на сустав, и физиологической выносливостью его тканей». Наиболее частыми симптомами на томограмме является расширение и повышение интенсивности тени кортикального слоя в области суставной впадины и заднего ската суставного бугорка, иногда встречаются эрозии на поверхности суставной ямки и суставного бугорка.
В некоторых случаях изменения сустава бывают настолько обширными, что многие авторы диагностируют их как отдельную нозологическую единицу — деформирующий артроз височно-нижнечелюстного сустава. Его клиническая картина сходна с таковой при артрозе, но симптомы выражены значительно сильнее.
Из приведенных выше данных видно, что при снижении прикуса функционально-морфологические нарушения возникают в отдельных зубах, зубных рядах, пародонте, нервно-мышечном аппарате (окклюзионно-артикуляционный дисфункциональный синдром) и приводят к дисфункции височно-нижнечелюстного сустава. Все нарушения тесно взаимосвязаны и образуют единый патогенетический комплекс.
Лечение. Основная задача врача при лечении данной категории больных со снижающимся прикусом — восстановление физиологических условий для функционирования зубочелюстной системы: нормализация окклюзионной высоты, окклюзионно-артикуляционных взаимоотношений между зубными рядами, функции нервно-мышечного аппарата, устранение перегрузки височно-нижнечелюстного сустава и связанных с ней осложнений. Лечение осуществляют в два
этапа: на первом этапе проводят общее медикаментозное лечение, физиотерапию, гимнастические упражнения жевательных мышц, восстановление окклюзионной высоты на пластмассовой каппе и нормализацию положения нижней челюсти. Эти меры направлены на устранение болей и воспалительных процессов, мобилизацию и активизацию резервных сил организма, перестройку миота-тических рефлексов, нормализацию высоты прикуса.
На втором этапе выполняют протезирование, закрепляя результаты лечения, достигнутые на первом этапе. Больным назначают УВЧ-терапию, ультразвуковое воздействие в сочетании с фонофорезом гидрокортизона, флюктуориза-цию, диадинамотерапию на околоушно-жевательную область, облучение этой области ультрафиолетовыми лучами, массаж, лечебную физкультуру. Электрофизиотерапевтические процедуры противопоказаны при наличии злокачественных опухолей, индивидуальной непереносимости тока, заболеваниях, сопровождающихся нарушением кожного покрова, сердечно-сосудистых заболеваниях в стадии декомпенсации. При психоэмоциональных напряжениях, спазмах жевательных мышц, связанных с бруксизмом и парафункциями, назначают миорелаксанты, транквилизаторы и аутогенную тренировку жевательных мышц.
Клинические наблюдения показали, что с помощью только ортопедического лечения без предварительной подготовки больных со снижающимся прикусом и окклюзионно-артикуляционным дисфункциональным синдромом достигнуть желаемых результатов практически невозможно [Бушан М. Г., 1979]. При этом больные жалуются на усиление болей в височно-нижнечелюстном суставе и жевательных мышцах, затрудненное пережевывание пищи, невозможность привыкнуть к протезам. Со временем происходит вторичное снижение прикуса, и нарушенная патогенетическая цепь сохраняется. Во избежание этого до рационального протезирования у всех больных необходимо добиться восстановления оптимальной высоты прикуса, правильного положения нижней челюсти с одновременной перестройкой миотатических рефлексов жевательных мышц с помощью назубных или назубодесневых пластмассовых капп.
Анатомо-физиологический метод определения высоты прикуса позволяет судить о степени его снижения и определить первоначальную высоту пластмассовой каппы. Она должна быть на 2 мм меньше высоты промежутка между зубными рядами в состоянии относительного покоя. После привыкания больного к данной высоте каппы ее увеличивают с помощью быстротвердеющей пластмассы не более чем на 2 мм, сохраняя множественные контакты с зубами-антагонистами. Больные привыкают к новой высоте в течение 2—3 нед. Высоту каппы постепенно увеличивают до полного прекращения жалоб больных на нарушение функции височно-нижнечелюстного сустава. Затем рекомендуется носить каппу еще в течение 3—4 мес, для того чтобы добиться полной перестройки миотатических рефлексов и устойчивой фиксации окклюзионной высоты. Таким образом, на подготовительном этапе после каждого увеличения высоты каппы суставные головки височно-нижнечелюстных суставов занимают новое положение. Восстановленные взаимоотношения элементов височно-нижнечелюстного сустава способны обеспечить оптимальные условия для его нормального функционирования только после устранения дисфункционального синдрома.
На завершающем этапе ортопедического лечения закрепляют достигнутые результаты по восстановлению окклюзионной высоты и проводят рациональное протезирование. Выбор конструкции протеза и его изготовление проводят так же, как у больных со снижением прикуса II стадии.
ГЛАВА 7
ЧАСТИЧНАЯ ВТОРИЧНАЯ АДЕНТИЯ
Адентия — отсутствие одного, нескольких или всех зубов. Различают приобретенную (в результате заболевания или травмы) и врожденную, или наследственную, адентию. В специальной литературе применяют ряд других терминов — «дефект зубного ряда», «отсутствие зубов», «потеря зубов».
Частичная вторичная адентия как самостоятельная нозологическая форма поражения зубочелюстной системы — заболевание, характеризующееся нарушением целости зубного ряда или зубных рядов сформированной зубочелюстной системы при отсутствии патологических изменений в оставшихся зубах и всех элементах этой системы. В определении данной нозологической формы заболевания термин «адентия» дополнен словом «вторичная», которое указывает; что зуб (зубы) потерян после его прорезывания в результате заболевания или травмы, т. е. в этом определении заложен и дифференциально-диагностический признак, позволяющий отличить данное заболевание от первичной, врожденной, адентии и ретенции зубов.
Частичная адентия наряду с кариесом и болезнями паро-донта относится к наиболее распространенным заболеваниям зубочелюстной системы. Распространенность заболевания и количество отсутствующих зубов коррелирует с возрастом.
Этиология. Патогенетические аспекты. Причинами первичной частичной адентии являются нарушения эмбриогенеза зубных тканей, в результате чего отсутствуют зачатки постоянных зубов. Нарушение процесса прорезывания приводит к образованию ретинированных зубов и, как следствие, первичной частичной адентии. Острые воспалительные процессы, развившиеся в период молочного прикуса, приводят к гибели зачатка постоянного зуба и в последующем к недоразвитию челюсти. Эти же процессы могут обусловить частичную или полную ретенцию. Задержка прорезывания может быть вызвана недоразвитием челюстных костей, нерассасыванием корней молочных зубов, ранним удалением последних и смещением в этом направлении прорезывавшегося соседнего постоянного зуба. Например, при удалении пятого молочного зуба первый постоянный моляр, как правило, смещается кпереди и занимает место второго постоянного премоляра.
Наиболее распространенными причинами вторичной частичной адентии являются кариес и его осложнения — пульпит и периодонтит, а также заболевания пародонта — пародонтиты. В одних случаях удаление зубов связано с несвоевременным
обращением к врачу, в других — невозможностью провести хирургические операции: резекцию верхушки корня, цистотомию или эктомию. В некоторых случаях удаление является следствием плохо проведенного терапевтического лечения. При этом, как правило, отмечаются вяло текущие, бессимптомно развивающиеся некробиотические процессы в пульпе зуба с развитием в периапи-кальных тканях гранулематозного и кистогранулематозного процессов. Удаление зубов, леченных по поводу кариеса и его осложнений, нередко обусловлено отколами или расколами коронки и корня зуба, ослабленного из-за большой массы пломбы (при значительном разрушении коронки зуба). Удаление корней зубов, которые можно вылечить, а затем восстановить коронковую часть с помощью штифтовой конструкции, следует считать врачебной ошибкой.
К возникновению вторичной адентии приводят также травмы зубов и челюстей, химические (кислотные) некрозы твердых тканей коронок зубов, оперативные вмешательства по поводу хронических воспалительных процессов, доброкачественных и злокачественных новообразований в челюстных костях. В последних случаях частичная вторичная адентия отступает на второй план в клинике заболеваний.
Частичная вторичная адентия как самостоятельная форма поражения зубо-челюстной системы сопровождается выраженными адаптационными и компен-саторными процессами во всей зубочелюстной системе.
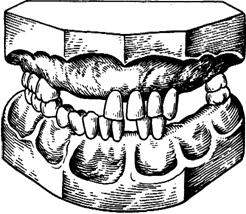
Начало болезни связано с удалением зуба и образованием дефекта в зубном ряду, вследствие чего нарушается функция жевания. Единая в морфофункцио-нальном отношении зубочелюстная система распадается с возникновением нефункционирующих звеньев (зубы, лишенные антагонистов) и групп зубов, функциональная деятельность которых повышена (рис. 49). Субъективно человек, потерявший один, два и даже три зуба, может не отмечать нарушений функции жевания. Однако, несмотря на отсутствие субъективных симптомов поражения зубочелюстной системы, в ней происходят значительные изменения, которые зависят от топографии дефектов и количества отсутствующих зубов. Перенос откусывания пищи на группу клыков или премоляров из-за потери передних зубов и разжевывания на группу премоляров или даже передних зубов при потере жевательных обусловливает изменение функции тканей пародонта, мышечной системы, элементов височно-нижнечелюстных суставов.
При утрате одной из групп жевательных зубов исчезают условия для образования балансирующей стороны. В этом случае имеется лишь фиксированный функциональный центр жевания, т. е. потеря зубов приводит к изменению биомеханики нижней челюсти и пародонта, перемежающейся функциональной активности мышц, асимметрии их сокращений. Жевание принимает характер реф-лекторно-заданного акта в определенной группе зубов.
При интактных зубных рядах разжевывание пищи осуществляется ритмично, с четким чередованием рабочей стороны в правой и левой группах жевательных зубов. Чередование фазы нагрузки с фазой покоя (балансирующая сторона) обусловливает ритмичное подключение к функциональной нагрузке тканей пародонта, характерную сократительную мышечную деятельность и ритмичные функциональные нагрузки на сустав.
С момента потери части зубов измененная функция жевания будет определять состояние всей зубочелюстной системы и отдельных звеньев, составляющих эту систему (твердые ткани зубов, пародонт, мышцы, височно-нижнечелюстной сустав). Процесс приспособления (адаптации) пародонта к изменившимся условиям функционирования проявляется усилением костеобразования в этой зоне, т. е. признаками очагового остеосклероза. Как известно, в костной системе постоянно происходят два процесса — образование и рассасывание костной ткани. Эти процессы в физиологических условиях уравновешены и одним из регуляторов их является функция жевания, жевательное давление. В рассматриваемой
 |
ситуации функция остеобластов зональ-но усиливается. При длительном действии однонаправленных сил давления может произойти срыв адаптационных процессов, что приведет к активизации функции остеокластов и как следствие — развитию резорбции костной ткани. Резорбция костной ткани в пределах '/4 стенки лунки относится к стадии компенсации при условии отсутствия воспалительных процессов в пародонте.
| Рис. 49. Функциональные изменения в зубочелюстной системе при адентии. |
И. Ф. Богоявленский (1976) указывает, что изменения, развивающиеся под влиянием функции в тканях и органах, в том числе и в костях, есть не что иное, как «функциональная перестройка». Последняя может протекать в пределах физиологических реакций, физиологическая функциональная перестройка характеризуется такими реакциями, как адаптация, полная компенсация и компенсация на пределе.
В клинике это положение подтверждает тот факт, что пациенты, у которых отсутствует часть жевательных зубов, нередко длительное время не испытывают «неудобств» при жевании. Происходит постепенная адаптация к дефекту, так как пациент переносит центр пережевывания на здоровую сторону, которая полностью компенсирует потерю функции другой жевательной группы. И. С. Рубинов доказал, что при этом эффективность жевания снижается незначительно или практически находится в пределах нормы. Адаптационно-компенсаторная перестройка зубочелюстной системы, согласно результатам анализа мастикациог-рамм, характеризуется некоторым изменением второй фазы жевания — периода поиска правильного расположения пищевого комка, и общим увеличением продолжительности одного жевательного цикла. Если при интактных зубных рядах для полного разжевывания ядра ореха массой 800 мг требуется 13—14 с, то при нарушении целости зубного ряда это время увеличивается до 20—30 с в зависимости от количества утраченных зубов и сохранившихся пар антагонирующих зубов. И. С. Рубинов, Б. Н. Бынин и А. И. Бетельман (1947) и др. доказали, что в ответ на изменения характера пережевывания пищи при частичной адентии компенсаторно изменяется секреторная функция слюнных желез и желудка, замедляется эвакуация пищи и перистальтика кишечника. Все это есть не что иное, как общебиологическая приспособительная реакция в пределах физиологической функциональной перестройки всей пищеварительной системы.
Патогенетические механизмы внутрисистемной перестройки при вторичной частичной адентии по состоянию обменных процессов в челюстных костях и морфологическим изменениям были изучены в экспериментах на собаках [X. А, Ка-ламкаров, 1956; В. Ю. Миликевич, 1964; Н. И. Деревянченко, 1975]. В ранние сроки после частичного удаления зубов (3—6 мес) в отсутствие клинических и практически рентгенологических изменений происходят сдвиги в метаболизме костной ткани челюстей. Изменения характеризуются повышенной по сравнению с нормой интенсивностью обмена кальция (рис. 50). При этом в челюстных костях на уровне зубов, лишенных антагонистов, степень выраженности изменений выше, чем на уровне зубов с сохранившимися антагонистами. Увеличение включения радиоактивного кальция в челюстную кость в области функционирующих зубов происходят на уровне практически неизмененного общего содержания кальция. В области же зубов, выключенных из функции, определяется достовер-
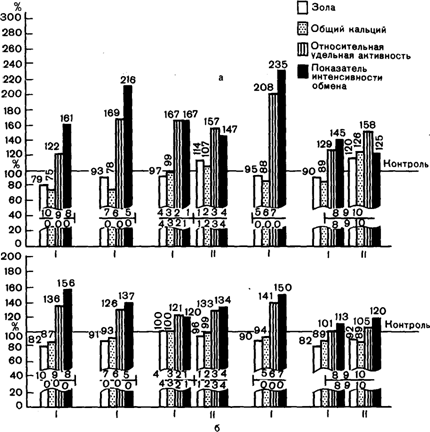
Рис. 50. Изменение обменных процессов в костной ткани верхней (I) и нижней (II) челюсти. Через 3 мес (а) и 12 мес (б) после удаления зубов [Миликевич В. Ю., 1986].
ное снижение количества зольного остатка и общего кальция, что свидетельствует о развитии начальных признаков остеопорфза. В эти же ранние сроки эксперимента происходят изменения и в содержании суммарных белков. Характерно значительное колебание их содержания в челюстной кости на уровне как функционирующих, так и нефункционирующих зубов. Эти изменения характеризуются достоверным уменьшением содержания суммарных белков в первый месяц со времени создания экспериментальной модели вторичной частичной адентии, затем его резким увеличением (2 мес) и вновь уменьшением (3 мес). В дальнейшем изменения содержания суммарных белков носят хаотический характер.
Следовательно, ответная реакция костной ткани челюстей на изменившуюся функциональную нагрузку проявляется в изменении интенсивности минерализации и белкового обмена. В этом отражается общебиологическая закономерность жизнедеятельности костной ткани при воздействии неблагоприятных факторов, когда происходят исчезновение минеральных солей, а лишенная минерального компонента органическая основа некоторое время сохраняется в виде остеоидной ткани.
Минеральные вещества кости достаточно лабильны и при определенных условиях могут «извлекаться» и вновь «откладываться» при благоприятных
компенсированных достояниях, так как костная ткань является депо минеральных солей в организме. Белковая основа «ответственна» за протекающие в костной ткани процессы обмена и является показателем происходящих изменений.
Установленная закономерность возникновения изменений в обмене кальция и суммарных белков в ранние сроки после удаления зубов отражает стрессовую реакцию костной ткани челюстей на измененные условия функционирования и характеризует компенсаторные возможности и приспособительные реакции с включением всех защитных механизмов костной ткани. В этот начальный период при устранении функционально-силовой диссоциации в зубочелюстной системе, вызванной вторичной частичной адентией, происходят и обратные процессы, отражающие нормализацию обмена веществ в костной ткани челюстей [Мили-кевич В. Ю., 1964].
Длительное воздействие на пародонт и челюстные кости таких неблагоприятных факторов, как постоянная функциональная перегрузка или выключение из функции, дополнительное удаление зубов, приводит зубочелюстную систему к состоянию «компенсации на пределе», к суб- и декомпенсации. Зубочелюстную систему, в которой нарушена целость зубных рядов, следует рассматривать как систему с фактором риска. Все это является обоснованием необходимости применения ортопедического лечения при потере даже одного зуба.
Клиника. Больные предъявляют разнообразные жалобы. Они зависят от расположения дефекта, количества отсутствующих зубов, возраста и пола пациентов. Особенность изучаемой нозологической формы заключается в том, что при ней никогда не возникают боли.
В случае отсутствия резцов и клыков преобладают жалобы на эстетический недостаток, нарушение речи, разбрызгивание слюны при разговоре, невозможность откусывания пищи. Больные, у которых отсутствуют жевательные зубы, жалуются на нарушение жевания (однако эта жалоба становится доминирующей лишь в отсутствие значительного количества зубов), чаще — на неудобство при жевании, травмирование и болезненность слизистой оболочки десневого края. Нередки жалобы на эстетический недостаток в случае отсутствия премоля-ров на верхней челюсти. При сборе анамнестических данных необходимо установить причину удаления зубов, а также выяснить, проводилось ли ранее ортопедическое лечение и с помощью каких конструкций зубных протезов.
При внешнем осмотре, как правило, лицевые симптомы отсутствуют. Если нет резцов и клыков на верхней челюсти, то может наблюдаться некоторое запа-дение верхней губы. В отсутствие значительного количества зубов нередко отмечается западение мягких тканей щек и губ. В тех случаях, когда отсутствует часть зубов на обеих челюстях без сохранения антагонистов, возможно развитие ангулярного хейлита (заеды); при глотательном движении наблюдается большая амплитуда вертикального перемещения нижней челюсти.
При исследовании тканей и органов полости рта необходимо определить тип дефекта и его протяженность, наличие антагонирующих пар зубов, состояние твердых тканей, слизистой оболочки и пародонта, оценить окклюзионную поверхность зубных протезов. В дополнение к осмотру проводят пальпацию, зондирование, определяют устойчивость зубов и др. Обязательно выполняют рентгенологическое исследование пародонта предполагаемых опорных зубов.
Многообразие вариантов вторичной частичной адентии, оказывающих существенное влияние на выбор метода лечения, систематизировано многими авторами. Наибольшую известность получила классификация Кеннеди, хотя и она не охватывает все возможные сочетания дефектов зубных рядов,
Классификация включает четыре основных класса: I класс — двусторонний дистально неограниченный зубами дефект; II класс — односторонний дистально неограниченный зубами дефект; III класс —односторонний дистально ограниченный зубами дефект; IV класс — отсутствие передних зубов. Все виды дефек-
тов зубного ряда без дистального ограничения называют также концевыми, а с дистальным ограничением — включенными. Каждый класс, за исключением IV, имеет по четыре подкласса. Общим принципом выделения подклассов является образование дополнительно дефекта внутри сохранившегося отрезка зубного ряда вплоть до оставшегося одного — двух зубов на челюсти. Это принципиально важно для анализа зубных рядов, так как существенно влияет на обоснование тактики и выбора того или иного метода ортопедического лечения (вида зубного протеза).
После определения класса дефекта каждого зубного ряда в отдельности необходимо установить взаимоотношение оставшихся зубов в состоянии центральной окклюзии или относительного физиологического покоя нижней челюсти. С этой целью проводят клинический этап определения центральной окклюзии и фиксацию медиодистального положения нижней челюсти. Необходимо проверять, не изменилась ли высота нижнего отдела лица, не произошло ли дисталь-ное смещение нижней челюсти, а также оценить положение сохранившихся зубов по отношению к условно проведенной окклюзионной плоскости. Различные отклонения особенно хорошо выявляются при установлении на окклюзионных валиках правильной высоты нижнего отдела лица в положении центральной окклюзии и свидетельствуют о развитии осложнений вторичной адентии.
Диагностика вторичной частичной адентии несложна. Выявление дефекта зубного ряда, определение его класса, а также характер жалоб пациента еще не позволяют с определенностью говорить о наличии данной нозологической формы. Диагноз «частичная вторичная адентия» можеть быть установлен только в тех случаях, если при проведении дополнительных исследований не установлены никакие другие изменения в органах и тканях системы.
Диагноз может быть следующим: «вторичная частичная адентия на верхней челюсти: IV класс — потеря центральных резцов, эстетический и фонетический недостаток» или «вторичная частичная адентия на нижней челюсти, II подкласс I класса, нарушение функции жевания».
В ходе диагностического процесса необходимо дифференцировать первичную адентию от вторичной. Для первичной адентии характерно недоразвитие участка альвеолярного отростка и его уплощение вследствие отсутствия зачатков зубов. Нередко первичная адентия сочетается с диастемой и тремами между зубами, аномалией формы зубов и эмали. Первичная адентия при ретенции, как правило, может быть диагностирована после рентгенологического исследования. Возможно выявить ее при пальпации участка альвеолярного отростка, но с последующим рентгенографическом подтверждением.
Неосложненная форма вторичной частичной адентии должна быть дифференцирована от сопутствующих, сочетающихся с ней заболеваний. Просмотр заболеваний пародонта (начальная стадия локального пародонтита без видимой картины воспаления и патологической подвижности зубов и в отсутствие субъективных ощущений) и деформаций зубных рядов приведет к ошибочному выбору метода лечения.
В тех случаях, когда вторичная частичная адентия сочетается с патологической стираемостью твердых тканей коронок сохранившихся зубов, принципиально важно установить, имеется или нет снижение высоты нижнего отдела лица. Это существенно влияет на весь план лечения. Диагноз в данном случае изменяется: «частичная вторичная адентия, осложненная патологической стираемостью и снижением окклюзионной высоты».
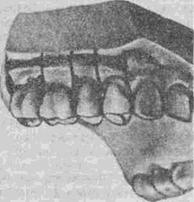
С целью лечения вторичной частичной адентии применяют мостовидные, съемные пластиночные и бюгельные зубные протезы. С их помощью можно полноценно устранить фонетические и эстетические недостатки и морфологические нарушения в зубочелюстной системе и восстановить функцию жевания. Почти полное соответствие конструкции несъемных протезов естественному зубному
214-
 |
 |
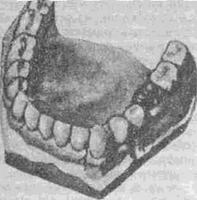 |
Рис. 51, Разновидности несъемных протезов, применяемых для лечения вторичной адентии.
ряду создает предпосылки для быстрой адаптации пациентов к ним — от 2—3 до 7—10 дней (рис, 51). В отличие от несъемных конструкций съемные пластиночные протезы опираются на слизистую оболочку, которая по своему гистологическому строению не приспособлена к восприятию жевательного давления. В связи с этим в данном случае процесс адаптации будет более сложным и длительным —до 1—2 мес.
Возможность распределения и перераспределения жевательного давления между пародонтом опорных зубов и слизистой оболочкой протезного ложа появляется при применении бюгельных протезов. Определяемые клиникой конструктивные элементы бюгельного протеза позволяют исключить препарирование зубов. Сочетание гигиеничности и высокой функциональной эффективности выдвинули эти виды зубных протезов в число наиболее распространенных лечебных аппаратов. Практически любой частичный дефект зубного ряда может быть замещен бюгельным протезом.
В процессе откусывания и разжевывания пищи на зубы действуют различные по продолжительности, величине и направлению силы жевательного давления. Под влиянием этих сил в тканях пародонта и челюстной кости возникают ответные реакции. На знании этих реакций и влияния на них различных видов зубных протезов основаны выбор и обоснованное применение ортопедического аппарата или зубного протеза при лечении конкретного бо.п.нпго
При выборе конструкции зубного протеза и опорных зубов следует учитывать следующие клинические данные: класс дефекта зубного ряда, протяженность дефекта, состояние пародонта всех оставшихся зубов, в том числе расположенных рядом с дефектом зубного ряда и антагонистов, состояние (тонус) жевательной мускулатуры. На окончательный выбор конструкции лечебного аппарата могут оказать существенное влияние тип прикуса и некоторые профессиональные привычки пациентов.
ЛЕЧЕНИЕ ЧАСТИЧНОЙ АДЕНТИИ НЕСЪЕМНЫМИ ПРОТЕЗАМИ
i
Мостовидные протезы как лечебное средство широко применяют при лечении частичной адентии и восстановлении функции жевания и речи. Данные виды протезов, так же как и другие лечебные аппараты, являются профилактическим средством, предназначенным для предотвращения заболеваний зубочелюстной системы, желудочно-кишечного тракта, нарушения психики. При этом важным условием является отсутствие побочного действия на систему и организм как самой конструкции протеза и его элементов, так и материалов, из которы<
