Алгоритмы практических навыков по объективному исследованию пациента (общий осмотр, исследования по системам).
Аннотация.
Данное пособие является необходимым учебным материалом для подготовки к практическим занятиям на 3 курсе по ПМ 01. « Диагностическая деятельность» , МДК 01.01 « Диагностика заболеваний» по специальности 31.02.01 «Лечебное дело».
Сборник составлен в соответствии с требованиями ФГОС СПО и на основе примерной программе ПМ 01. « Диагностическая деятельность» по специальности 31.02.01«Лечебное дело».
Результатом освоения ПМ 01. « Диагностическая деятельность» , МДК 01.01
« Диагностика заболеваний» является овладение обучающимися видом профессиональной деятельности (ПМ 01. « Диагностическая деятельность»), в том числе профессиональными и общими компетенциями:
ПК 1.1- планировать обследование пациентов различных возрастных групп,
ПК 1.2- проводить диагностические исследования,
ПК 1.3- проводить диагностику острых и хронических заболеваний,
ПК 1.4- проводить диагностику беременности,
ПК 1.5- проводить диагностику комплексного состояния здоровья ребенка,
ПК 1.6- проводить диагностику смерти,
ПК 1.7- оформлять медицинскую документацию
ОК 0.1- Понимать сущность и социальную значимость своей будущей профессии, проявлять к ней устойчивый интерес,
ОК 0.2- Организовывать собственную деятельность, выбирать типовые методы и способы выполнять профессиональных задач, оценивать их эффективность и качество,
ОК 0.3- Принимать решения в стандартных и нестандартных ситуациях и нести за них ответственность,
ОК 0.4- Осуществлять поиск и использование информации, необходимой для эффективного выполнения возложенных на него профессиональных задач,
ОК 0.5- Использовать ИКТ в профессиональной деятельности,
ОК 0.6- Работать в команде, эффективно общаться с коллегами, руководством, пациентами,
ОК 0.7- Брать ответственность за работу членов команды (подчиненных), за результат выполнения задач,
ОК 0.8 Самостоятельно определять задачи профессионального и личностного развития, заниматься самообразованием, осознанно планировать и осуществлять повышение своей квалификации,
ОК 0.9- Ориентироваться в условиях частой смены технологий в профессиональной деятельности,
ОК 0.11- Быть готовым брать на себя нравственные обязательства по отношению к природе, обществу, человеку,
ОК 0.12- Организовывать рабочее место с соблюдением требований охраны труда, производственной санитарии, инфекционной и противопожарной безопасности,
ОК 0.13- Вести здоровый образ жизни, заниматься физической культурой и спортом для укрепления здоровья, достижения жизненных и профессиональных идей,
ОК 0.14- Исполнять воинскую обязанность, в том числе с применением полученных профессиональных знаний ( для юношей).
Учебные материалы изучаемые на практических занятиях по пропедевтике клинических дисциплин направлены на повторение и закрепление теоретических знаний по смежным дисциплинам: анатомии, биологии, ПМ «Решение проблем пациента посредством сестринского ухода » и др. Многие задания имеют цель формировать практические навыки по обследованию
пациента.
По каждой теме в соответствии с программой разработаны и указаны:
· цели обучения
· предполагаемый уровень требований знаний и умений
· задания для самоподготовки и способы их выполнения
· учебная и дополнительная литература для выполнения заданий
· критерии оценок.
Настоящее руководство позволит успешно подготовится к занятию, сформировать систему знаний, более полно оценить объем дисциплины и уровень собственных знаний и умений.
Комплекс алгоритмов на основе специально разработанного дидактического материала реализует единство формирований профессиональных компетенций у студентов.
В контексте новой методики, дидактическое обеспечение процесса обучения предполагает внедрение учебно-методического пособия для студентов медицинского колледжа на основе алгоритмизации манипуляций, которые обеспечивают управление самостоятельной работой студентов и служит инструментом самоконтроля.
Данное учебно-методическое пособие может быть использовано
для студентов медицинских колледжей, изучающих пропедевтику клинических дисциплин.
Установочная инструкция
Уважаемые студенты!
Данное пособие поможет вам в изучении пропедевтике и внутренних болезней, в лучшем овладении практическими навыками, контролю своих теоретических знаний по этому предмету.
Рекомендуется использовать данное пособие для подготовки к практическим занятиям.
В сборнике вы найдёте алгоритмы выполнения практических манипуляций по пропедевтике клинических дисциплин по специальности 31.02.01 "Лечебное дело".
Овладеть практическими навыками по предмету вам помогут алгоритмы и фотографии.
Успешного вам изучения пропедевтики внутренних болезней!
РАЗДЕЛ I
Объективное исследование.
Запомните!
Объективное исследование проводится по системам в определённом последовательности с исследованием физических методов (осмотр, пальпация, перкуссия, аускультация) и начинается с общего осмотра больного.
Общий осмотр.
Подготовка кпроцедуре :
1 Объяснить пациенту ход предстоящей процедуры.
2. Вымыть и осушить руки.
3. Надеть перчатки.
Выполнение процедуры:
1. Оцените общее состояние больного на основании состояния сознания, положения в постели, выражения лица и выраженности симптомов заболевания:
а) Удовлетворительное состояние:
сознание больного ясное, положение в постели активное, выражение липа без особенностей. Могут выявляться многие симптомы болезни, но их наличие не метает больному проявлять свою активность.
б) Состояние средней тяжести:
как правило, ясное сознание, болезненное выражение лица, больной большую часть времени находится в постели, часто принимая вынужденное положение, симптомы болезни выражены значительно.
в) Тяжелое состояние:
больной практически постоянно находится в постели, жало бы и симптомы болезни ярко выражены. Сознание можем быть спутанным, однако, нередко остается ясным. Выражение лица страдальческое. Активные действия больной совершает с трудом.
2. Определите телосложение пациента (конституция, рост и m человека):
а) Нормостенический тип - надчревный угол составляет 90
б) Астенический тип - угол меньше 90°;
в) Гиперстепический тип - угол более 90°.
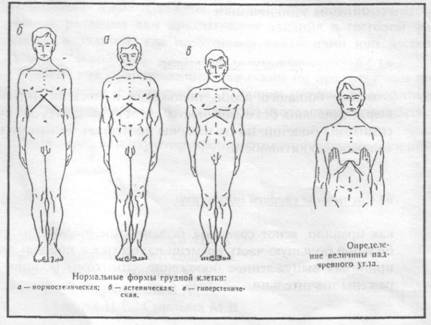 |
Нормальные формы грудной клетки: а — нормостелическая; б — астеническая: в — гиперстеническая.
Степень упитанности пациента:
определите толщину кожной складки в области живота, на передней поверхности бедер:
а) Более 2 см- развитие подкожно-жирового слоя считается повышенным;
б) Менее 2 см - пониженным;
в) 2 см - нормальным .
 |
3. Обследуйте кожу пациента: окраску, наличие сыпей, рубцов, расчесов, язв, на эластичность, тургор, влажность, характер волосяного покрова и ногтей.
У здоровых людей кожа телесного, бледно-розового цвета, чистая.
Патологическая окраска:
•бледная,
•гиперемия,
•желтушная,
 |
•синюшная (цианоз) и др.
5. Обследуйте мышцы больного методами осмотра, пальпации.
а) Выявление односторонней атрофии мышц.
Измерить в сантиметрах толщину здоровой и больной конечности па одном уровне.
б) Обратите внимание на наличие или отсутствие судорог (клонических или тонических).
6. Обследуйте костную систему:
а). Осмотрите и пропальпируйте позвоночник (болезненность, деформации).
б). Осмотрите, пропальпируйте и проперкутируйте кости
(поверхность, их форма - искривление, деформация, болезненность).
в). Исследуйте суставы, осматривая и пальпируя и\
(форма, объем движений, как активных, так и пассивных, наличие в них выпота, изменение над ними цвета кожи и температуры).
Окончание процедуры :
1. Спросить пациента о самочувствии,
2. снять перчатки,
3. вымыть руки,
4.записать данные в историю болезни.
РАЗДЕЛ II.
Б. Пальпация грудной клетки
Подготовка к процедуре:
1.Объясните пациенту ход предстоящей процедуры.
2.Вымойте руки, наденьте перчатки.
3.Разденьте пациента до пояса.
4.Положение пациента вертикальное (стоя пли сидя).
Выполнение процедуры:
1. Уточить локализацию и выявить боль в области грудной клетки:
I. Пальцами одной или обеих рук провести ощупывание симметричных участков грудной клетки.
II. Определить голосовое дрожание:
1. Приложить свои ладони на грудную клетку в следующей последовательности:
над ключицами, под ключицами,
по подмышечным линиям вверху и внизу, над лопатками, в межлопаточной области вверху и внизу,
под лопатками.
2. Одновременно с перемещением ладоней попросить пациента произнести громко слова, содержащие букву "Р" ("тридцать три").
У здоровых людей голосовое дрожание более выражено в верхних участках грудной клетки, менее - в нижних.
 |
Окончание процедуры
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в температурный лист (или план сестринского ухода).
В. Перкуссия грудной клетки
Подготовка к процедуре:
1.Объясните пациенту ход предстоящей процедуры.
2.Вымойте руки,наденьте перчатки.
3.Разденьте пациента до пояса.
4.Положение пациента вертикальное (стоя пли сидя
Выполнение процедуры:
I. Сравнительная перкуссия грудной клетки - для выявления патологических изменений в каком-либо участке легкого.
3. Сравнить перкуторный звук над верхушками легких справа и слева, положив палеп-плессиметр параллельно ключице.
1. Пальцем - молоточком нанести равномерные удары по ключице справа и слева (непосредственная перкуссия).
2. Сравнить перкуторный звук справа и слева по окологрудинным линиям до уровня III ребра, перкутируя по межреберьям, а затем по срединно-ключичным линиям также.
3. Предложить пациенту заложить руки за голову.
4. Провести сравнительную перкуссию по подмышечным линиям справа и слева.
5. Предложить пациенту скрестить руки на груди.
6. Провести сравнительную перкуссию надлопаточных областей, положив палец-плессиметр параллельно ребрам, то есть горизонтально.
7. Провести сравнительную перкуссию межлопаточной области, положив палец-плессиметр вертикально.
8. Провести сравнительную перкуссию подлопаточной области, положив палец-плессиметр горизонтально.
У здорового человека на симметричных участках при сравнительной перкуссии перкуторный звук почти одинаковый.
 |
II. Топографическая перкуссия.
Цели: определение:
1. Нижних границ легких. Верхних границ легких (высота стояния верхушек) и их ширины (поля Кренига).
2. Подвижности нижнего края легких.
Определение нижних границ легких.
1. Перкутируем справа по окологрудинной линии, начиная со II межреберья сверху вниз до тех пор, пока ясный легочный звук не сменится абсолютно тупым.
2. То же провести по всем остальным вертикальным топографическим линиям справа. По лопаточной и околопозвоночной линиям перкуссию начинать от угла лопатки ( VII ребро).
3. Так же определить нижнюю границу легкого слева, однако перкуссию начинать с левой передне-подмышечной линии и далее по всем линиям.
Расположение нижних границ легких в норме.
| Место перкуссии (линии) | Правое легкое | Левое легкое |
| Окологрудинная | V межреберье | - |
| Среднеключичная | VI ребро | - |
| Передняя подмышечная | VII ребро | VII ребро |
| Средняя подмышечная | VIII ребро | VIII ребро |
| Задняя подмышечная | IX ребро | IX ребро |
| Лопаточная | X ребро | X ребро |
| Околопозвоночная | остистый отросток XI грудного позвонка |
 |
Определение верхних границ легких.
1. Установить палец-плессиметр параллельно ключице в надключичной ямке для определения высоты стояния верхушки спереди.
2. Перкутировать от середины ключицы вверх по лестничным мышцам до смены ясного легочного звука тупым.
3. Для определения верхней границы легких сзади положить палец-плессиметр в надостную ямку параллельно ости лопатки.
4. Перкутировать от ее середины к точке, расположенной на 3-4 см латеральнее остистого отростка VII шейного позвонка до появления тупого звука.
У здоровых людей высота стояния верхушки легких спереди на 3- 4 см выше ключицы, сзади соответствует уровню остистого отростка VII шейного позвонка.
 |
Определение ширины верхушки легкого.
(перкуссия должна быть тихой)
1. Положить палец-плессиметр на середину трапециевидной мышцы перпендикулярно к ее переднему краю.
2. Перкутировать сначала медиально к шее, место перехода ясного легочного звука в тупой отметить точкой.
3. Перкутировать от первоначального положения (см. п.1) латерально к плечу, отметить , место смены ясного легочного звука тупым.
4. Измерить расстояние между полученными точками - это ширина поля Кренига.
У здорового человека в норме ширина полей Кренига от 4 до 7 см. Слева эта зона на 1-1,5 см больше, чем справа.
 |
Определение подвижности нижнею края легких.
1. Определить перкуторно нижнюю границу легких по правой среднеключичной линии, отметить ее маркером ( точка I).
2. Предложить пациенту сделать максимальный вдох и задержать дыхание.
3. Перкутировать вниз от точки I до появления тупого звука, отметить эту точку маркером (точка 2).
4. Предложить пациенту сделать максимальный выдох и задержать дыхание.
5. Перкутировать вверх от точки 1 до появления ясного легочного звука, отметить эту точку маркером (точка 3).
6. Измерить расстояние от точки 2 до точки 3.
7. Так же определить расстояние по правой среднеподмышечной и лопаточной линиям.
8. Слева определить подвижность легочных краев только по среднеподмышечной и лопаточной линиям.
Подвижность нижних краев легких в норме.
| Подвижность нижнего края легког | 0, см. | |||||
| То п о граф и ч еская | правого | левого | ||||
| Линия | на | на | сумм ар | на | на | суммар |
| вдохе | выдохе | -ная | вдохе | выдохе | -ная | |
| Среднеключичная | 2-3 | 2-3 | 4-6 | - | - | - |
| Среднеподмышечная | 3-4 | 3-4 | 6-8 | 3-4 | 3-4 | 6-8 |
| Лопаточная | 2-3 | 2-3 | 4-6 | 2-3 | 2-3 | 4-6 |
 |
Окончание процедуры
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в температурный лист.
Г. Аускультации легких.
Подготовка к процедуре:
1.Объясните пациенту ход предстоящей процедуры.
2.Вымойте руки,наденьте перчатки.
3.Разденьте пациента до пояса.
4.Положение пациента вертикальное (стоя пли сидя).
Выполнение процедуры:
Вашей задачей является проанализировать основные дыхательные шумы во время вдоха и выдоха
•характер,
•продолжительность,
•силу,
•громкость,
Определить наличие добавочных дыхательных шумов
•хрипы,
•крепитация,
•шум трения плевры.
Сравнительная аускультация легких.
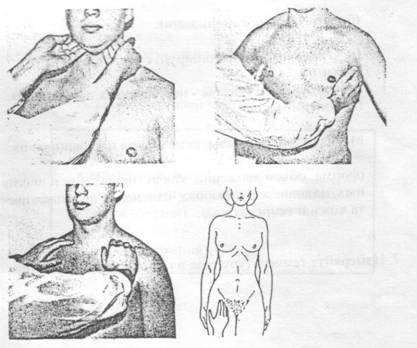
1. Фонендоскоп плотно приложить к строго симметричным точкам правой и левой половин грудной клетки в определенной последовательности: верхушки, переднюю, боковые, задние поверхности.
2. При выслушивании легких по подмышечным линиям пациент должен поднять руки за голову, по лопаточным и околопозвоночным - слегка наклонить голову вперед и скрестить руки на груди.
 |
Окончание процедуры:
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в температурный лист.
РАЗДЕЛ III.
Г. Аускультацня сердца.
Подготовка к процедуре:
1.Объясните пациенту ход предстоящей процедуры.
2.Вымойте руки,наденьте перчатки.
3.Разденьте пациента до пояса.
4.Положение пациента вертикальное (стоя пли сидя).
Выполнение процедуры:
1 .Станьте справа от пациента.
2. Попросите больного задержать дыхание, чтобы устранить звуковое явление со стороны легких (процедуру повторяйте, так как пациент не может долго задерживать дыхание).
3. Выслушайте митральный клапан: поставьте фонендоскоп на область верхушечного толчка (в норме - в V межреберье на 1-1,5 см кнутри от левой срединно-ключичной линии.
4. Поставьте фонендоскоп во II межреберье справа от грудины и выслушайте аортальный клапан.
5. Поставьте фонендоскоп во И межреберье слева от грудины и выслушайте клапан легочной артерии.
6. Поставьте фонендоскоп в V межреберье слева oт места прикрепления V ребра к грудине и выслушайте трехстворчатый клапан.
7. Поставьте фонендоскоп в точку Боткина-Эрба (место прикрепления III - IV ребра к левому краю грудины) и дополнительно выслушайте аортальный клапан.
Примечание:
 |
Выслушивая клапаны сердца необходимо дифференцировать первый и второй тоны, обратить внимание на их звучность, ритм, наличие шумов сердца (систолических и диастолических).
Окончание процедуры
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в историю болезни
Д. Исследование пульса.
Последовательность действии.
1. Подготовки к процедуре:
• предупредите пациента. что будете исследовать его пульс,
• подготовьте часы или секундомер, бумагу и карандаш,
• вымойте руки.
2. Выполнение процедуры:
• скажите пациенту, чтобы он расслабился, лег или сел,
• правой рукой охватите кисть пациента в области лучезапястного сустава так, чтобы I палец находился со стороны тыла кисти, а II - IV пальцы - на области лучевой артерии,
• слегка прижмите артерию и почувствуйте се пульсацию,
• обратите внимание на ритм (в норме пульс ритмичный, то есть пульсовые удары следуют через равные промежутки времени);
• возьмите часы или секундомер и подсчитайте количество ударов за 30 секунд и умножьте на 2 (если пульс аритмичный - считайте в течение I минуты), запишите результат,
• прижмите артерию сильнее, чем прежде, и определите напряжение пульса,
• обратите внимание на наполнение пульса,
• сообщите пациенту результат,
• запишите результат.
Помимо лучевой артерии пульс исследуют и на других сосудах:
• на сонных артериях: пульс исследуют поочередно с каждой стороны без сильного давления на артерию, так как при сильном давлении возможно резкое замедление сердечной деятельности и падение артериального давления, обморок, судороги:
• па бедренной артерии: пульс исследуют в паховой области при выпрямленном бедре с небольшим его поворотом кнаружи;
• на подколенной артерии. пульс определяют в подколем ной ямке в положении больного лежа на животе;
• по задней большеберцовой артерии, пульс исследуют за внутренней лодыжкой, прижимая к ней артерию:
• на артерии тыла стопы: пульс исследуют на тыльной поверхности стоны, в проксимальной части I межплюсневого пространства.
 |
Окончание процедуры
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в температурный лист (или план сестринского ухода).
Е. Измерение артериального давления.
Последовательность действий.
I Подготовка к процедуре:
• предупредите пациента о предстоящем измерении артериального давления;
• подготовьте тонометр, фонендоскоп, ручку, бумагу;
2. Выполнение процедуры:
• наложите манжету на обнаженное плечо на 2-3 см выше локтевого сгиба; одежда не должна сдавливать плечо выше манжеты; закрепите манжету так, чтобы между ней и плечом проходил один палец,
• положите руку пациента в разогнутом положении ладонью вверх; для лучшего разгибания попросите пациента подложить под локоть сжатый кулак кисти свободной руки;
• соедините манометр с манжетой, стрелка манометра должна находиться на нулевой отметке шкалы;
• нащупайте пульс на плечевой артерии в области локтевой ямки и поставьте на это место фонендоскоп;
• закройте вентиль на груше и накачивайте в манжетку воздух, пока давление в манжете по показаниям манометра не превысит на 20 мм.рт.ст. уровень, при котором исчезнут гоны Короткова;
• откройте вентиль и медленно выпускайте воздух из манжеты, одновременно фонендоскопом выслушивайте топы на плечевой артерии и следите за показаниями шкалы манометра;
• при появлении над плечевой артерией первых звуков (тоны Короткова) отметьте уровень систолического давления;
• отметьте величину диастолического давления в момент резкого ослабления или исчезновения тонов на плечевой артерии.
3. Окончание процедуры:
• данные измерения артериального давления, округленные до нуля или пяти запишите в виде дроби (в числителе - систолическое давление, в знаменателе - диастолическое давление);
• помогите пациенту лечь или сесть удобно;
• вымойте руки;
• зарегистрируйте полученные данные в температурном листе.
Запомните!
Измеряют артериальное давление обычно 2-3 раза с интервалом 1-2 минуты, при этом воздух из манжеты надо каждый раз вытеснять полностью.
РАЗДЕЛ IV.
ОБЪЕКТИВНОЕ ИССЛЕДОВАНИЕ ЖЕЛУДОЧНО - КИШЕЧНОГО ТРАКТА, ПЕЧЕНИ, ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ,СЕЛЕЗЕНКИ.
А. Осмотр.
Подготовка к процедуре:
1.Объясните пациенту ход предстоящей процедуры.
2.Вымойте руки, наденьте перчатки.
3.Разденьте пациента до пояса.
4. Положение пациента - лежа на спине, ноги и руки вытянуты,
5. живот обнажен.
6. Садитесь справа от пациента, лицом к нему.
Выполнение процедуры:
I Осмотр полости рта
1. Язык:
• окраска,
• влажность,
• состояние сосочкового слоя,
• наличие налетов, трещин, язв.
2. Состояние зубов, десен. Мягкое и твердое небо.
3. Зев:
• окраска,
• краснота.
• припухлость.
• налеты.
Миндалины.
• величина,
• краснота.
• припухлость.
• налеты.
II. Осмотр живота:
• Форма
• цвет кожи
• наличие общего или местного выпячивания
• метеоризм
• состояние пупка
• наличие венозных коллатералей
Обратите внимание на участие живота в акте дыхания; видимую перистальтику.
Окончание процедуры:
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в историю болезни.
В. Пальпация живота.
Подготовка к процедуре:
Объясните пациенту ход предстоящей процедуры.
Вымойте руки, наденьте перчатки.
Разденьте пациента до пояса.
Положение пациента - лежа на спине, ноги и руки вытянуты,
живот обнажен.
Садитесь справа от пациента, лицом к нему.
Выполнение процедуры:
Оцените:
• наличие болезненных областей.
• напряжение мышц брюшной стенки (мышечная защита),
• расхождение прямых мышц живота и наличие грыж,
• перитонеальные симптомы (симптом Щеткина - Блюмберга).
Пальпация желчного пузыря.
В норме не пальпируется, пальпацию проводите в области по проекции (точка пересечения наружного края прямой мышцы живота и реберной дуги).
Болевые точки и симптомы, характерные для воспалительного процесса в нем самом или желчных ходах:
1. с. Ортнера - появление боли при легком постукивании ребром ладони по реберной дуге в области его локализации.
2. с. Захарьина - резкая боль при поколачивании в области желчного пузыря.
3. с. Василенко - резкая боль при поколачивании в области желчного пузыря на высоте вдоха.
4. с. Образцова - Мерфи - после медленного и глубокого погружения кисти руки в область правого подреберья на выдохе больному предложите сделать глубокий вдох - в этот момент возникает или резко усиливается боль.
5. Френикус - симптом - болезненность при надавливании между ножками правой грудино-ключично-сосковой мышцы.
Пальпация селезенки.
1. Пациент должен лежать на правом боку или на спине. Руки -вдоль туловища, ноги вытянуты. Сядьте справа от него.
2. Левую руку положите на нижнюю часть левой половины его грудной клетки (но подмышечным линиям).
3. Правую руку со слегка согнутыми пальцами установите на передней брюшной стенке, напротив X ребра, параллельно реберной дуге, на 3-5 см ниже ее.
4. На выдохе движением этой руки оттяните кожу по направлению к пупку и кончики пальцев погрузите вглубь брюшной полости, перемещая их в сторону левого подреберья.
5. Не опуская руки, попросите пациента сделать глубокий вдох. Край селезенки при этом, входит в карман и при дальнейшем движении диафрагмы вниз выходит из него, огибая пальцы. Если не удается пропальпировагь селезенку, повторите пальпацию, смещая пальцы правой руки вверх от их первоначального положения.
 |
Окончание процедуры:
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в историю болезни.
Перкуссия селезенки.
Подготовка к процедуре:
Объясните пациенту ход предстоящей процедуры.
Вымойте руки, наденьте перчатки.
Разденьте пациента до пояса.
Положение пациента - лежа на спине, ноги и руки вытянуты,
живот обнажен.
Садитесь справа от пациента, лицом к нему.
Выполнение процедуры:
Используется тихая перкуссия:
Пациент может находиться в вертикальном положении с вытянутыми руками или в горизонтальном, лежа на правом боку; правая рука согнута в локтевом суставе и лежит на передней поверхности груди; левая рука - над головой, правая нога вытянут, левая нога согнута в коленном и тазобедренном суставах.
1. Верхняя граница: палец-плессиметр расположите но средней подмышечной линии в VI - VII межреберье и пальпируйте вниз по межреберьям от ясного звука к тупому (отметка проводится со стороны ясного звука).
2. Нижняя граница: палец-плессиметр расположите по средней подмышечной линии, параллельно предполагаемой границе, ниже реберной дуги. Перкутируйте снизу вверх от тимпанического звука до притупления. Отметку границы проводят со стороны тимпанического звука.
 |
Окончание процедуры:
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в историю болезни.
РАЗДЕЛ V.
А. Осмотр.
Подготовка к процедуре:
Объясните пациенту ход предстоящей процедуры.
Вымойте руки, наденьте перчатки.
Разденьте пациента до пояса.
Положение пациента - лежа на спине, ноги и руки вытянуты,
живот обнажен.
Садитесь справа от пациента, лицом к нему.
Выполнение процедуры:
1. Бледность кожных покровов, сухость, расчесы.
2.Отеки на лице, веках, пастозность тела.
3. Осмотр области почек: припухлость с больной стороны (при паранефрите), воспалении околопочечной клетчатки.
Окончание процедуры:
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в историю болезни.
Б. Пальпация почек.
Подготовка к процедуре:
Объясните пациенту ход предстоящей процедуры.
Вымойте руки, наденьте перчатки.
Разденьте пациента до пояса.
Положение пациента - лежа на спине, ноги и руки вытянуты,
живот обнажен.
Садитесь справа от пациента, лицом к нему.
Выполнение процедуры:
Доступна, если они увеличены или опущены.
I Бимануальная пальпация (в горизонтальном или вертикальном положениях, можно в положении на боку).
2. Положите больного на спину с вытянутыми ногами, руки на груди, голова на низком изголовье.
3. Сядьте справа от больного.
4. Для пальпации правой почки левую руку ладонной поверхностью подложите под правую половину поясницы, перпендикулярно позвоночнику, ниже XII ребра.
5. Для пальпации левой почки продвиньте руку под туловище больного за позвоночник, чтобы ее ладонная поверхность была под левой половиной поясницы, ниже последнего ребра.
6. Правую руку со слегка согнутыми пальцами поставьте снаружи прямой мышцы живота пациента (ниже соответственно к реберной дуги, правой или левой, в зависимости от того, какую точку пальпируете).
6. Попросите пациента расслабить мышцы брюшного пресса и дышать животом.
7. При каждом вдохе погружайте пальцы правой руки все глубже, одновременно приближая к ним левой ладонью поясничную область, пока не появится ощущение соприкосновения обеих рук через брюшную стенку и слой поясничных мышц.
8. Предложите больному сделать глубокий вдох. Если почка пальпируется, она в этот момент подходит под пальцы правой руки. Они скользят вниз по ее передней поверхности, обходя нижний полюс.
Оцените:
форму,
величину почки, консистенцию, болезненность, подвижность,
неровности и бугристости на ней.

II. Пальпация в вертикальном положении проводится также, служит для выявления опущенной и подвижной почки.
III. Метод баллотирования (для выявления опущенной и подвижной почки).
1. Левой рукой нанесите короткие быстрые толчки по поясничной области сзади.
2. Толчки передаются почке, и она приближается к ладони правой руки, ударяясь о пальцы, и вновь отходит кзади.
Окончание процедуры:
Сообщить пациенту результат исследования.
Помочь пациенту занять удобное положение или встать.
Вымыть и осушить руки.
Записать результаты исследования в историю болезни.
В. Перкуссия почки.
Подготовка к процедуре:
Объясните пациенту ход предстоящей процедуры.
Вымойте руки, наденьте перчатки.
Разденьте пациента до пояса.
Положение пациента - лежа на спине, ноги и руки вытянуты,
живот обнажен.
Садитесь справа от пациента, лицом к нему.
Выполнение процедуры:
Перкуссией почки у здоровых людей не выявляются. При значительном увеличении можно получить тупой звук (между XI - II I грудными и II - III поясничными позвонками по обе стороны от позвоночника).
Выявление болезненностн в области почек:
I. Метод поколачиванпя (симптом Пастернацкого).
Нанесите мелкие удары пальцами или ребром ладони правой руки по левой, расположенной в зоне проекции почек.  |
РАЗДЕЛ VI.
А. Осмотр.
1. Осмотр лица:
1.Обращайте внимание на гармоничность черт (при заболевании гипофиза определяется неравномерный рост костей - увеличение нижней челюсти, носа, надбровных дуг скуловых костей и т.д.).
2. Цвет кожи лица:
а). Розовая окраска при сахарном диабете, возможно наличие ксантом и ксантелазм;
б) Исхудавшее лицо с тонкой бархатистой кожей, экзофтальмом и пигментацией век при тиреотоксикозе;
в). Маскообразное, невыразительное лицо с замедленной мимикой, сонным выражением восковидного цвета, отечными веками и сужением глазных щелей. Кожа сухая, шелушится - микседема - тяжелая форма гипотиреоза.
г) Лунообразное, багрово-красного цвета с наличием гнойничков, полос растяжения (стрии), лицо - избыточное продуцирование адренокортикотропного гормона (АКТГ).
II Состояние волос:
а). Тонкие, ломкие, легко выпадающие волосы при гипертиреозе;
б) Толстые, тусклые (без блеска), ломкие, легко выпадающие волосы при гипотиреозе;
в). Уменьшение или исчезновение волос у мужчин на груди, животе, лобке (вторичные половые признаки) и рост волос по мужскому типу у женщин (появление усов, бороды).
III. Осмотр кожи:
1. Отмечайте цвет, наличие расчесов (сахарный диабет), гнойничковый сыпи, фурункулов (сахарный диабет, болезнь Иценко-Кушинга).
2. Пигментация (меланодермия) - хроническая недостаточность надпочечников. Особенно выражена пигментация на открытых частях тела, в кожных складках, в области сосков и половых органов, слизистой оболочки рта.
3. Определение сухости и влажности кожи проводится визуально (при сухости кожи отмечается ее огрубление, утолщение; при повышенной влажности отмечаются капельки пота) и обязательно с помощью пальпации.
IV. Определение роста больного:
1. Поставить больного таким образом, чтобы он прикасался к вертикальной доске ростомера пятками, ягодицами и лопатками.
2. Голову держать так, чтобы верхний край наружного слухового прохода и наружный угол глаза лежали на одной горизонтали.
3. На голову опустить горизонтальную планку и отсчитать деления.
V. Взвешивание больного:
1. Производите утром, натощак, после опорожнения мочевого пузыря и кишечника, в нижнем белье (с последующим сбрасыванием веса белья).
Взвешивание производится регулярно, через определенные промежутки времени.
VI. Толщина подкожно-жирового слоя:
1 .Собрать в складку кожу на животе на уровне пупка.
2. У женщин в норме она не должна превышать 4 см, у мужчин - 2 см.
