Гормоны паращитовидных желёз

 В данных образованияхсинтезируетсяпаратгормон полипептидной природы; вырабатывается в неактивной форме по обычной схеме: препропаратгормон (115 а/к) пропаратгормон паратгормон (84 а/к).
В данных образованияхсинтезируетсяпаратгормон полипептидной природы; вырабатывается в неактивной форме по обычной схеме: препропаратгормон (115 а/к) пропаратгормон паратгормон (84 а/к).
пептид пептид
Механизм действия
Органы-мишени и вид рецепции те же, что и у кальцитонина. Его секреция возбуждается при гипокальциемии, то есть при уровне ионизированного кальция в крови менее 1,1 ммоль/л.
В кишечнике паратгормон или непосредственно, или опосредованно через кальцитриол способствует всасыванию кальция. В костной ткани активирует образование остеокластов. Стимулирует окислительные процессы, воздействуя через ферменты ЦТК, способствует накоплению цитрата. Последний вытесняет ионы кальция из гидроксиапатита; образующаяся соль хорошо растворима в воде и вымывается из костей, усиливая их резорбцию (деминерализацию). В почках повышает реабсорбцию кальция, но выведение фосфатов (фосфатурия). Активирует 1α-гидроксилазу, которая заканчивает преобразование витамина Д в гормон кальцитриол. Паратгормон и кальцитриол по своим конечным эффектам в обмене Са++- синергисты.
Патология
Гипопаратироз– паратириопривная тетания; различают несколько вариантов. В дошкольном возрасте вследствие усиленного роста костей, требующего перемещения плазменного кальция в эту ткань, развивается относительная гипокальциемия, что провоцирует склонность к судорогам (спазмофилию).У подростков (период усиленного роста) также вероятен относительный дефицит паратгормона, проявляющийся парастезиями и спазмофилией. Чаще всего гипопаратироз может возникать при травмах, опухолях, инфекциях (туберкулёзе), при аутоиммунных процессах, после операций на щитовидной железе. При этом развиваются гипокальциемия и гипофосфатемия, повышается нервно-мышечная возбудимость, что приводит к появлению судорог. В острых случаях характерны спазмы мышц гортани и других дыхательных органов, что может спровоцировать летальный исход.
Гиперпаратироз –паратиреопривный остеоз (болезнь Реклингаузена). Причины: опухоль паращитовидных желёз или возраст старше 45 лет (у женщин). В крови: гиперкальциемия, но гипофосфатемия. Выделяют три формы заболевания. Почечная (нефрокальциноз) - повышенный уровень кальция в плазме крови способствует при фильтрации в почках образованию камней. Для висцеральной характерны язвенные процессы вдоль всего ЖКТ, кальцификация сосудов печени и миокарда. Костная развивается вследствие деминерализации костной ткани. Интенсивно работают остеокласты. В клинике: патологические переломы (часто шейки бедра), страдают зубы.
7.3. Эндокринные функции поджелудочной железы
Поджелудочная железа выполняет в организме две функции. С одной стороны, она секретирует в просвет двенадцатиперстной кишки ферменты и ионы, необходимые для переваривания пищи (экзокринная функция); с другой — является эндокринным образованием — в её островковом аппарате синтезируются гормоны, участвующие в регуляции многих процессов в организме.
На долю островков Лангерганса приходится всего 1-2% массы поджелудочной железы. Они состоят из четырёх типов клеток: клетки А (или α) продуцируют глюкагон, клетки В (или β) — инсулин, клетки D (или δ) — соматостатин и клетки F, находящиеся в железе в следовых количествах, — панкреатический полипептид.
Все гормоны имеют пептидную природу и образуются в форме молекул-предшественников с большой молекулярной массой. Дальнейший процессинг осуществляется ферментативным путём с помощью специфических пептидаз по механизму частичного протеолиза.
Инсулин
Этополипептид, состоящий из двух цепей. Цепь А содержит 21, а цепь В — 30 аминокислотных остатков. Молекула инсулина имеет три дисульфидных мостика: между радикалами цистеина А7 и В7, А20 и В19, а также между А6 и А11, сближенными в пространстве. Локализация дисульфидных связей постоянна. В молекуле имеется активный центр, в образовании которого участвуют оба конца цепи А и остатки фенилаланина В24 и В25.
Инсулины некоторых животных и человека имеют большое сходство по первичной структуре: бычий отличается от человеческого тремя аминокислотами, а свиной - лишь одной. Эти замены практически не отражаются на его биологической активности и очень слабо влияют на антигенные свойства. До тех пор, пока человеческий инсулин не научились получать с помощью методов генной инженерии, для терапевтичесих целей использовали его бычий и свиной аналоги.
Главным регулятором секреции инсулина является глюкоза, которая стимулирует экспрессию его гена. Синтезируется он на рибосомах, связанных с эндоплазматическим ретикуломом (ЭПР), в виде препрогормона — белка с молекулярной массой 11 500 Да. Процесс начинается с построения префрагмента — сигнального пептида из 24 аминокислотных остатков, который направляет новую молекулу в цистерну ЭПР и там отделяется после завершения трансляции. В результате получается проинсулин, имеющий молекулярную массу 9 000 Да и содержащий 86 остатков аминокислот. Схематично его строение можно представить в виде нити, начинающейся с N-конца: В-цепь—С-пептид(связывающий пептид) —А-цепь.
Белок принимает конформацию, необходимую для формирования дисульфидных мостиков и поступает в аппарат Гольджи, где под действием специфических протеаз расщепляется в нескольких участках на зрелый инсулин и С-пептид, не обладающий биологической активностью. Оба вещества включаются в секреторные гранулы, созревание которых происходит по мере их продвижения по цитозолю в направлении плазматической мембраны. За это время молекулы инсулина комплексируются с помощью ионов цинка в димеры и гексамеры.
При соответствующей стимуляции зрелые гранулы сливаются с цитолеммой, выбрасывая своё содержимое во внеклеточную жидкость. Этот процесс является энергозависимым. Он происходит с участием метаболитов инозитолтрифосфатов (И3Ф) и цАМФ, которые стимулируют высвобождение ионов кальция из внутриклеточных органелл и активируют киназы микротрубочек и микрофиламентов В-клеток. Это повышает их чувствительность к Са2+ и способность к сокращению. Таким образом, синтез и высвобождение инсулина не являются строго сопряжёнными процессами: первый активируется глюкозой, а второй — ионами кальция и при их дефиците замедляется даже в условиях гипергликемии.
Секреция гормона, вызванная повышением концентрации глюкозы в крови, усиливается аргинином, лизином, кетоновыми телами и жирными кислотами, а угнетается гипогликемией и соматостатином. Инсулин не имеет белка–переносчика в плазме, поэтому период его полужизни составляет от 3 до 10 минут. Его катаболизм происходит в печени, почках и плаценте. Здесь содержатся две ферментных системы, разрушающих его. Одна из них является инсулин-специфической протеинкиназой, она фосфорилирует гормон, вторая — глутатионинсулинтрансдегидрогеназа — восстанавливает дисульфидные связи. Цепи А и В отделяются друг от друга и быстро распадаются. За один проход крови через печень из плазмы исчезает около 50% инсулина.
Механизм действия
Органы-мишени— жировая ткань, скелетная мускулатура, печень.
Вид рецепции— трансмембранный. Рецепторы инсулина, обладающие протеинкиназной активностью, обнаружены почти во всех типах клеток, но больше всего их находится на мембранах гепатоцитов и адипоцитов.
Они представляют собой димеры, состоящие из двух гликопротеиновых протомеров (α и β), соединённых между собой в конфигурации α2 β2 дисульфидными мостиками. α–Субъединицы, расположенные снаружи плазмолеммы, осуществляют узнавание инсулина. Цитоплазматическая часть β-субъединицы обладает тирозинкиназной активностью. Присоединение инсулина к центру связывания на α–субъединицах включает процесс аутофосфорилирования остатков тирозина β-субъединиц. Это сопровождается изменением их субстратной специфичности, и они приобретают способность активировать некоторые внутриклеточные ферменты по гидроксигруппам тирозина. Последние запускают каскад реакций активации других протеинкиназ и в их числе — белков, участвующих в процессах транскрипции.
Инсулин, активируя соответствующие фосфатазы, может влиять и на скорость реакций, протекающих в цитозоле. Так, тирозиновая фосфопротеинфосфатаза дефосфорилирует рецептор и возвращает его в неактивное состояние.
Физиологические эффекты инсулина могут проявляться как в течение нескольких секунд или минут (транспорт веществ, фосфорилирование и дефосфорилирование протеинов, активация и ингибирование ферментов), так и длиться часами (синтез ДНК, РНК, рост клеток).
Инсулин повышает проницаемость мембран для аминокислот, ионов К+, Са2+, нуклезидов и органических фосфатов. Проникновение глюкозы через плазмолемму мышечных и жировых клеток осуществляется путём облегчённой диффузии с участием переносчика — ГЛЮТ-4. В отсутствие инсулина глюкотранспортёры находятся в цитозольных везикулах. Гормон ускоряет их мобилизацию к активному участку плазматической мембраны. От скорости транспорта глюкозы в клетку зависит интенсивность её фосфорилирования и дальнейшего метаболизма. При снижении концентрации инсулина глюкотранспортёры возвращаются в цитозоль, и поступление энергетического субстрата в клетку замедляется.
В гепатоцитахинсулин не облегчает переноса глюкозы, но активирует глюкокиназу. В результате концентрация свободной глюкозы в клетках остаётся очень низкой, что способствует поступлению её новых количеств путём простой диффузии. Гормон стимулирует утилизацию моносахарида в печени разными путями: около 50% используется в процессах гликолиза и пентозофосфатного пути, 30-40% превращается в жиры, примерно 10% накапливается в форме гликогена.
В печени инсулин, воздействуя на глюкокиназу (в мышцах – гексокиназу) и угнетая глюкозо-6-фосфатазу, удерживает эфиры глюкозы в клетке и включает в гликолиз. Ускорению последнего способствует активация гормоном его ключевых ферментов – фосфофруктокиназы и пируваткиназы. Кроме того, инсулин, стимулируя фосфодиэстеразу, гидролизующую цАМФ, замедляет фосфорилирование фосфорилазы гликогена, и в то же время ускоряет дефосфорилирование гликогенсинтазы, что возвращает её активность. Гипогликемический эффект гормона обусловлен не только ускорением использования глюкозо-6-фосфата в гликолизе, ПФП, синтезе гликогена, но и ингибированием ГНГ, так как инсулин репрессирует транскриптоны, кодирующие синтез его ферментов.
В печени и жировой ткани инсулин замедляет распад триацилглицеролови ускоряет их образование. Он обеспечивает клетки субстратами для липогенеза: активирует процессы превращения глюкозы в ацетил-КоА и реакции её окисления по пентозофосфатному пути с выделением НАДФН (субстраты генеза ВЖК), поддерживает нормальный уровень ацетил-КоА-карбоксилазы, необходимый для получения малонил-КоА и далее — жирных кислот, повышает интенсивность восстановления ДГАФ в глицеролфосфат (с помощью глицерофосфатдегидрогеназы), стимулирует глицеролфосфатацилтрансферазу, которая завершает сборку молекул ТАГ.
Кроме того, в адипоцитах инсулин индуцирует транскрипцию генов липопротеинлипазы и синтазы ВЖК, но тормозит мобилизацию жиров. Он инактивируетгормончувствительную ТАГ-липазу, благодаря чему снижается концентрация свободных жирных кислот, циркулирующих в крови. Таким образом, суммарный эффект гормона на жировой обмен заключается в активации липогенеза.
Инсулин облегчает поступление в клетки нейтральных аминокислот и их последующее включение в белки жировой ткани, печени, скелетных мышц и миокарда, но замедляет тканевой протеолиз, угнетая активность протеиназ, оказывая общее анаболическое действие. Считают, что его эффект в миоцитах проявляется на уровне трансляции. Однако в последние годы установлено, что он регулирует и скорость транскрипции мРНК, участвующих в образовании различных ферментов, а также альбуминов, гормона роста и других белков. Влиянием инсулина на индукцию генов, вероятно, объясняется его роль в эмбриогенезе, дифференцировке, росте и делении клеток.
Патология
Гипосекреция. Среди эндокринной патологии одно из первых мест занимает сахарный диабет (СД). Согласно определению ВОЗ, — это группа метаболичесих заболеваний, в основе которых лежит хроническая гипергликемия, обусловленная относительным или абсолютным дефицитом инсулина, вызванным действием генетических и/или экзогенных факторов. Выделяют две его формы.
Причиной развития СД 1 типа является деструкция В-клеток, которая может быть результатом генетических повреждений, аутоиммунных реакций, действия на плод вирусных инфекций (оспы, краснухи, кори, эндемического паротита, некоторых аденовирусов), а также токсических веществ, содержащих нитрозо-, нитро- и аминогруппы. Как правило, вначале заболевание протекает незаметно, но когда из-за усиления СРО гибнет около 90% В-клеток, возникает абсолютный дефицит инсулина, сопровождающийся тяжёлыми метаболическими нарушениями. Болезнь поражает чаще всего детей и подростков, но может проявиться в любом возрасте.
СД 2 типа обусловлен относительным дефицитом инсулина, возникающим вследствие замедления преобразования проинсулина в активную форму, генетического дефекта рецепторов или белков, являющихся внутриклеточными посредниками инсулинового сигнала. К провоцирующим факторам относятся ожирение, неправильный режим питания, малоподвижный образ жизни, частые стрессы, стимулирующие повышение секреции контринсулярных гормонов.
Механизм инсулиновой недостаточности представлен на схеме 1.
Основной признак сахарного диабета — гипергликемия - является следствием пониженного проникновения глюкозы в клетки-мишени, замедленного использования её инсулинзависимыми тканями, активации процессов глюконеогенеза в печени. Когда содержание гексозы в плазме крови превышает почечный порог (8-9 ммоль/л), возникает глюкозурия. Чтобы предотвратить рост осмотического давления из-за присутствия гексозы в моче, увеличивается выделение воды почками (полиурия), что сопровождается обезвоживанием организма, затем — повышенной жаждой и чрезмерным потреблением воды (полидипсией). Выделение глюкозы с мочой приводит к значительной потере калорий, что в сочетании с уменьшением клеточной проницаемости для энергосубстратов стимулирует аппетит (полифагия).
Недостаточность инсулина
 | 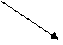 | ||||
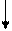 | |||||
Обмен углеводов Обмен азотсодержащих соединений Обмен липидов
Сниженное поглощение Повышенный катаболизм Усиленный
глюкозы клетками, белков липолиз

 угнетение гликогеногенеза,
угнетение гликогеногенеза,
гликолиза, ПФП
 |
Гипергликемия, Гипераминацидемия, Высокое содержание
гиперлактацидемия, гиперкарбамидемия, в плазме СЖК,
глюкозурия, потеря низкомолекулярных гиперлипидемия,
осмотический диурез, азотсодержащих веществ дислипопротеинемия,
уменьшение с мочой активация СРО,
 количества электролитов гиперкетонемия,
количества электролитов гиперкетонемия,
 кетонурия
кетонурия
 |
Обезвоживание,
ацидоз
Схема 1. Механизм инсулиновой недостаточности.
При хронической гипергликемии активируются процессы гликозилирования многих биополимеров, что нарушает их функции (иммунные у γ-глобулинов, транспортные у плазменных белков, дыхательную у гемоглобина, структурную у коллагена, зрительную у кристаллина хрусталика и др.). Подобная реакция провоцирует развитие ангиопатий, артритов, артрозов, катаракты, нейропатий, снижает иммунитет, повышает скорость свёртывания крови, усиливает СРО.
При недостаточности инсулина снижается способность аминокислот диффундировать из крови в клетки, подавляется скорость синтеза белков и возникает отрицательный азотистый баланс, который провоцирует гиперазотемию. Увеличивается содержание аминокислот в плазме крови (гипераминацидемия), параллельно в печени усиливается использование их углеродного скелета в ГНГ, а Н2N-группы отправляются на синтез мочевины, провоцируя гиперкарбамидемию. Развитию этого симптома способствует включение аминокислот в биоэнергетические процессы (из-за подавления распада глюкозы).
Характерное для данной ситуации отсутствие антилиполитического действия инсулина, равно как и его липогенного эффекта, приводит к увеличению содержания жирных кислот в плазме крови. Когда оно достигает уровня, превышающего способность гепатоцитов окислять их до конечных продуктов, в крови начинают накапливаться кетоновые тела (кетоз). Вначале организм пытается компенсировать эти сдвиги через кетонурию, декарбоксилирование ацетоуксусной кислоты и повышение выделения летучих продуктов (ацетона) через лёгкие. Если генез кетоновых тел не сдерживается введением инсулина, он может осложниться возникновением тяжёлого метаболического ацидоза и гибелью больного от кетоацидотической комы.
Гиперсекреция. При некоторых видах гормонпродуцирующих опухолей поджелудочной железы, затрагивающих островковый аппарат и систему В-клеток (инсулиномах), развивается гиперинсулинизм, характеризующийся тяжёлой гипогликемией. У больных наблюдаются слабость, утомляемость, дрожь, постоянное чувство голода, иногда — потеря сознания. Если болезнь затягивается, может происходить нарушение мозговой деятельности.
Глюкагон
Основное место синтеза гормона — А-клетки, однако довольно большое количество глюкагона может вырабатываться в нейроэндокринных образованиях кишечника и в некоторых отделах ЦНС. Глюкоза и инсулин подавляют, а аминокислоты, особенно аланин, стимулируют его секрецию.
Неактивным предшественником гормона является препроглюкагон с молекулярной массой 9 000 Да, в результате частичного протеолиза он превращается в несколько пептидов, главным из которых является глюкагон. В клетках кишечника образуются глюкагоноподобные пептиды, регулирующие эндокринную функцию поджелудочной железы как в период переваривания пищи, так и между её приёмами.
Глюкагон — одноцепочечный полипептид из 29 аминокислотных остатков, имеющий молекулярную массу 3 485 Да. Готовый гормон депонируется в особых гранулах. Сигналом к его выбросу является снижение концентрации глюкозы в крови до 3 ммоль/л. Находится в плазме в свободной форме, поэтому период его полужизни мал — 3-5 минут. Инактивация гормона происходит в печени под действием специфических протеаз.
Механизм действия
Органы мишени — печень и жировая ткань. Вид передачи сигнала — трансмембранный. Он реализуется через специфические рецепторы, располагающиеся на плазматических мембранах гепатоцитов и адипоцитов. Гормон, соединяясь с рецепторной субъединицей аденилатциклазы, стимулирует образование цАМФ, который активирует протеинкиназу А (ПК А), действующую в данных органах по-разному.
В адипоцитах субстратом для ПК А служит гормончувствительная ТАГ-липаза. Фосфорилирование этого фермента повышает его активность, облегчает мобилизацию жиров и благоприятствует использованию глицерола и жирных кислот другими тканями, что способствует уменьшению в них распада углеводов.
В гепатоцитах ПК А реципрокно меняет скорость реакций, катализируемых ключевыми ферментами обмена гликогена: угнетаетгликогенсинтазу и снижает её чувствительность к глюкозо-6-фосфату, но активирует фосфорилазу, действуя через дополнительную ступеньку усилительного каскада передачи сигнала — киназу фосфорилазы. Распад печёночного гликогена начинает преобладать над его синтезом. Образующийся при этом глюкозо-1-фосфат легко изомеризуется в глюкозо-6-фосфат и гидролизуется с помощью глюкозо-6-фосфатазы до свободной глюкозы, беспрепятственно покидающей гепатоцит. Для этого эффекта глюкагона характерна тканевая специфичность: он не влияет на скорость гликогенолиза в мышцах, где процесс регулируется адреналином.
Кроме того, глюкагон индуцирует в клетках печени продукцию ряда ферментов глюконеогенеза, главная роль среди которых принадлежит фосфоенолпируваткарбоксикиназе. Гормон через цАМФ усиливает экспрессию гена, кодирующего этот энзим, стимулируя его синтез, что ускоряет образование глюкозы из аминокислот. Одновременно он угнетаетфосфофруктокиназу, что снижает интенсивность гликолиза.
Все эти эффекты вызывают рост концентрации глюкозы в крови и облегчают её утилизацию различными тканями. В клинической практике глюкагон применяют для лечения тяжёлых гипогликемических состояний.
Патология
Его недостаточное поступление в кровь, как правило, сочетается с дефицитом инсулина, поэтому клинически не проявляется. Избыточная секреция глюкагона характерна для гормонпродуцирующих опухолей из α-клеток — глюкагоном. Симптомы сходны с проявлениями сахарного диабета (раздел II, гл. 7.3).
Соматостатин
Гормон впервые выделен из гипоталамуса как фактор, подавляющий секрецию соматотропина. Позднее установлено, что гораздо большее количество соматостатина образуется в D-клетках поджелудочной железы. Он синтезируется в виде прогормона с молекулярной массой 11 500 Да.
Скорость транскрипции гена предшественника значительно повышается под действием цАМФ. Посттрансляционная модификация приводит вначале к формированию пептида, состоящего из 28, затем — из 14 аминокислот. Молекула содержит цикл, образованный за счёт дисульфидной связи между остатками цистеина в положениях 3 и 14. Молекулярная масса составляет 1 640 Да. Биологической активностью обладают оба соединения, но в разной степени.
Помимо гипоталамуса и островков поджелудочной железы соматостатин синтезируется в тканях желудка и кишечника, а также в различных участках нервной системы, в плаценте, надпочечниках и сетчатке глаза. Предполагают, что там он играет роль гормона и нейромедиатора, вызывая торможение секреторных процессов, снижение активности гладкой мускулатуры и нейронов. Причём соматостатин-14 регистрируется в основном в нервной ткани, а соматостатин-28 — преимущественно в кишечнике.
Механизм действия
Вид рецепции: трансмембранный. Известно пять типов рецепторов для него, ассоциированных с G-белками. Они обладают неодинаковой степенью сродства к разным структурным формам гормона. Результат трансдукции сигнала — снижение концентрации цАМФ и Са2+ в цитозоле клеток.
Этот механизм лежит в основе угнетения секреции соматотропина, глюкагона, инсулина, гастрина, секретина, холецистокинина, кальцитонина, паратгормона, ренина, иммуноглобулинов. Поэтому соматостатин замедляет поступление питательных веществ из желудочно-кишечного тракта в кровь, образование соляной кислоты и опорожнение желудка, подавляет экзокринную функцию поджелудочной железы, снижает секрецию жёлчи, уменьшает кровоток на всём протяжении ЖКТ, затрудняет всасывание сахаров.
В последние годы установлено, что рецепторы к соматостатину присутствуют во многих опухолевых клетках, синтезирующих гормоны. Это обстоятельство используется для разработки методов ранней диагностики рака молочной, щитовидной и поджелудочной желёз, почек, феохромоцитомы.
В клинической практике соматостатин используют при заболеваниях ЖКТ и при острых кровопотерях. Для этих целей применяют гормон, полученный методом химического синтеза.
Патология
Его недостаточность может возникнуть в результате морфологического поражения поджелудочной железы. Обычно она сочетается с гипоинсулинизмом, поэтому себя клинически не проявляет.
Избыточный эффект соматостатина как следствие опухоли соответствующих клеток встречается крайне редко.
Панкреатический полипептид
Это сравнительно недавно обнаруженный продукт F-клеток поджелудочной железы. Для него ещё нет общепринятого названия. Молекула состоит из 36 аминокислот, Мм 4 200 Да. У человека его секрецию стимулируют богатая белками пища, голод, физические нагрузки и острая гипогликемия. Соматостатин и внутривенно введённая глюкоза снижают его выделение. Предполагают, что он влияет на содержание гликогена в печени и на желудочно-кишечную секрецию.
Патологияобразования гормонавстречается крайне редко, поэтому специфические клинические проявления недостаточно хорошо описаны.
Надпочечники
Данные эндокринные железы состоят из 2-х слоёв: мозгового и коркового, в которых синтезируются различные по природе и свойствам гормоны.
БАВ мозгового слоя
Мозговое вещество надпочечников – производное нервной ткани (специализированный симпатический ганглий). В его составе преобладают хромаффинные клетки, которые регистрируются и в других органах (почках, печени, миокарде, постганглионарных нейронах симпатической нервной системы, ЦНС, лимфатических узлах, аортальных, каротидных тельцах, параганглиях, половых железах). В них из фенилаланина синтезируются биогенные амины – катехоламины (КА): дофамин, норадреналин, адреналин. Основной гормональный эффект приписывают последнему. На рис. 2 представлена общая схема их образования.
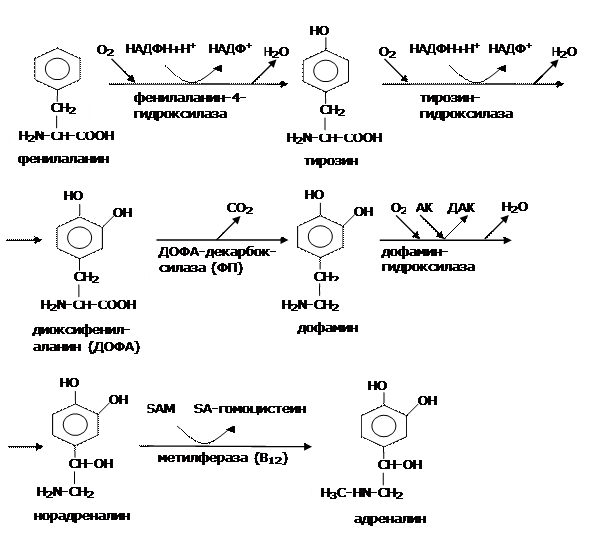 Рис. 2. Схема синтеза катехоламинов.
Рис. 2. Схема синтеза катехоламинов.
Примечание: АК – аскорбиновая кислота; ДАК – дегидроаскорбиновая кислота; SА-гомоцистеин – S-аденозилгомоцистеин; SАМ – S-аденозилметионин.
В ходе процесса трижды происходит гидроксилирование, а также декарбоксилирование, метилирование с участием активной формы метионина. В гранулах осуществляется их запасание в составе катехоламин-связывающего белка. Секретируются гормоны путем экзоцитоза в кровь, где транспортируются в комплексе с альбуминами. Их деятельность может усиливаться под действием инсулина, ГКС, при гипогликемии. Избыток катехоламинов подавляет собственный синтез и секрецию. Адреналин – мощный ингибитор метилферазы, катализирующей переход норадреналина в адреналин. Период полужизни составляет 10-30 с.
Механизм действия
Для адреналина все органы – мишени, но в основном – печень и скелетные мышцы. Гормон обладает трансмембранным видом рецепции. В плазмолеммах клеток-мишеней 3 вида рецепторов к адреналину – α1, α2, β. Если адреналин взаимодействует с α1-рецепторами, образующийся комплекс активирует фосфолипазу С, чем обеспечивает продукцию ДАГ-активаторов протеинкиназы С и стимулирует инозитолфосфатный путь передачи сигнала. Воздействуя же на α2-рецепторы, ингибирует аденилатциклазу; при реакции с β-рецепторами – активирует её.
Адреналин повышает проницаемость митохондриальной мембраны и способствует поступлению субстратов в эти органеллы. Кроме того активирует ферменты ЦТК, окислительного декарбоксилирования ПВК, ЭТЦ, но скорость окислительного фосфорилирования остается неизменной, и большая часть энергии высвобождается в виде тепла (калорический эффект).
Действуя через аденилатциклазу, адреналин стимулирует ферменты гликогенолиза, но фосфорилирование, подобным способом осуществленное, тормозит энзимы гликогеногенеза и гликолиза, проявляя гипергликемический эффект. В стрессовой ситуации, при голодании избыточная секреция адреналина возбуждает ГНГ. Адреналин активирует ферменты липолиза, β-окисления жирных кислот, усиливает протеолиз.
Чем активнее идёт продукция и секреция КА в количественном отношении, тем выше настроение, общий уровень активности, сексуальность, скорость мышления, работоспособность. Самая высокая концентрация катехоламинов (на единицу массы тела) у подростков. С возрастом образование этих биогенных аминов как в ЦНС, так и на периферии замедляется вследствие ряда причин: старения клеточных мембран, исчерпания генетических ресурсов, общего снижения синтеза белка в организме. В результате снижаются скорость мыслительных процессов, эмоциональность, настроение.
Стрессовые ситуации увеличивают высвобождение норадреналина, провоцирующего агрессивность, гнев, ярость, а страх, уныние, депрессия развиваются при избыточной секреции адреналина. В.И. Кулинский предлагает первый назвать «гормоном волка», а второй – «гормоном зайца». Люди «норадреналинового» типа становятся пилотами, хирургами, боксёрами, хоккеистами, а – «адреналинового» - служащими, физиотерапевтами. Хронический стресс вызывает болезни цивилизации, обычно сердечно-сосудистые.
Инактивация катехоламинов происходит в тканях-мишенях, особенно в почках, печени. Решающее значение в этом процессе имеют два фермента – моноаминооксидаза (МАО) и катехол-О-метилтрансфераза.
МАО вызывает окислительное дезаминирование КА с образованием соответствующих кислот (ванилилминдальной, диоксифенилуксусной, гомованилиновой), которые выводятся почками. Катехол-О-метилтрансфераза катализирует реакцию метилирования гидроксигруппы в орто-положении катехольного кольца, после чего гормоны утрачивают свою биологическую активность и экскретируются.
Гормоны коркового слоя
В коре надпочечников из холестерина образуется около 50 БАВ, немалую роль в этом процессе играет восстановленный НАДФ из пентозофосфатного пути (Рис. 3). Эфиры холестерина, доставляемые кровью в составе ЛПОНП и ЛПНП, гидролизуются, свободная форма липида попадает в митохондрии, превращается в прегненалон, который выходя в цитозоль, преобразуется в различные БАВ. По своему влиянию кортикостероиды делят на:
1) гликокортикостероиды (ГКС),
2) минералокортикостероиды (МКС),
3) андрокортикостероиды,
4) эстрокортикостероиды,
5) гестагены.
Функциональная активность ГКС зависит от стимулирующего действия гипофизарного гормона АКТГ, синтез минералокортикоидов определяется в значительной степени уровнем ангиотензина II, простагландинов класса Е, концентрацией в плазме крови катионов натрия, калия.
Гликокортикостероиды
В пучковой зоне коры осуществляется генезГКС,который стимулируется АКТГ; последний активирует транспорт эфиров ХС и расщепление эфирной связи, ускоряет гидроксилирование ациклической части молекулы ХС и её последующее отщепление с образованием прегненолона (Рис. 3). Кроме того, кортикотропин усиливает окисление глюкозо-6-фосфата, ацетилКоА и ВЖК, что обеспечивает процессы стероидогенеза энергией и пластическим материалом. Под действием АКТГ повышается активность фосфорилазы гликогена, глюкозо-6-фосфатдегидрогеназы, изоцитрат-ДГ, малат-ДГ. При этом в коре надпочечников образуется НАДФН, необходимый для гидроксилирования стероидов. Благодаря своей липофильности, ГКС не накапливаются в эндокринных клетках, а проходят через мембрану и поступают в кровь, лимфу, транспортируются в составе белка транскортина.
Механизм действия
Практически все органы для них эффекторны, но особенно чувствительны миокард, скелетная мускулатура, печень, почки, лимфоидная и соединительная ткани.

Рис. 3. Схема синтеза кортикостероидных гормонов
Данные гормоны обладают внутриклеточной рецепцией. Рецепторы обычно образуют в цитозоле комплекс с шапероном, препятствующим их связи с ДНК. Когда же гормон взаимодействует с рецептором, последний освобождается от шаперона и узнаёт гормончувствительный элемент (ГЧЭ) на промоторе, происходит или ускорение, или замедление образования мРНК, результатом чего являются сдвиги в количестве синтезируемых молекул различных белков (часто - ферментов), что сказывается на скорости метаболических процессов.
В углеводном обмене ГКС стимулируют синтез энзимов ГНГ; активируют глюкозо-6-фосфатазу; тормозят образование ферментов гликолиза, в том числе гексокиназы, которая используется и для активации глюкозы, обеспечивая её реабсорбцию в почках. Поэтому при избыточном уровне ГКС развивается глюкозурия при гипергликемии, не достигшей почечного порога (8 – 10 ммоль/л) (стероидный диабет).
Воздействие ГКС на метаболизм липидов определяется локализацией липоцитов. В верхней части туловища, шее, голове данные гормоны обладают пермиссивным действием для инсулина, то есть усиливают с его помощью липогенез; в нижнем отделе туловища, на ягодицах и бёдрах активируют липолиз.
Что касается азотистого обмена, гликокортикостероиды угнетают проницаемость мембран клеток-мишеней для аминокислот; во всех органах, кроме печени, стимулируют катаболизм белков и полинуклеотидов; высвободившиеся при протеолизе аминокислоты используются в гепатоцитах для гликонеогенеза.
Основной представитель ГКС – кортизол – является одним из главных гормонов стресса (Рис. 3, 4). Связываясь со своими рецепторами в ЦНС, ГКС вызывают изменения настроения: эйфорию, депрессию.
В высоких дозах ГКС выступают как иммунодепрессанты, подавляют пролиферацию В- и Т- лимфоцитов, вызванную антигенами, что приводит к снижению уровня антител при инфекциях, аллергических реакциях. Поэтому их применяют для предупреждения отторжения трансплантированных органов. Глюкокортикоиды имеют выраженный противовоспалительный эффект. Они способны увеличивать синтез липокортина, подавлять синтез коллагена (за счет уменьшения активности фибробластов), «провоспалительных» цитокинов, стабилизировать лизосомальные мембраны, тормозить хемотаксическую и фагоцитарную деятельность нейтрофилов, моноцитов. Поэтому в клинике часто используют их антиаллергический, антитоксический, противовоспалительный, противошоковый, иммунодепрессантный эффекты.
Минералокортикостероиды
Клубочковая зона коры надпочечников служит местом синтеза минералокортикостероидов, в первую очередь, альдостерона (Рис. 3). Секреция МКС определяется концентрацией ионов натрия в печеночной ткани, на сдвиги в которой реагируют клетки юкстагломерулярной системы, передавая сигнал в виде изменения продукции ренина. Данный энзим преобразует ангиотензиноген путем частичного протеолиза в ангиотензин-1, который под действием карбоксидипептидилпептидазы трансформируется в ангиотензин-2. Последний через инозитолфосфатную систему стимулирует синтез и секрецию альдостерона в коре надпочечников, в то время как натрийуретический предсердный пептид и высокий уровень Na+ в крови вызывают противоположный эффект.
Механизм действия
МКС доставляются к органам-мишеням (почкам, мочевому пузырю, слюнным, потовым железам, кишечнику) в составе транскортина.
Взаимодействуя в цит
