Использование холестерина в тканях
Холестерин необходим для всех клеток и тканей.
1. В печени примерно половина синтезирующегося холестерина превращается в жёлчные кислоты при участии ключевого фермента 7-α-гидроксилазы. Применение веществ, адсорбирующих жёлчные кислоты в кишечнике, повышает переход холестерина в жёлчные кислоты и снижает его уровень в крови.
2. Холестерин используется для построения клеточных мембран, где он составляет примерно треть всех липидов мембран и определяет физико-химические свойства липидной фазы мембран.
3. В надпочечниках, половых железах холестерин используется на синтез стероидных гормонов
4. В коже из производного холестерина происходит образование витамина Д3 (холекальциферола).
Выведение холестерина из организма
Избыток холестерина удаляется из тканей при участии ЛПВП, которые адсорбируют холестерин из клеток и переносят его в печень. Основная часть холестерина выводится из организма через кишечник в виде жёлчных кислот, продуктов их обмена и образующихся из холестерина под действием микрофлоры холестанола и копростанола. Выведение холестерина из организма в небольших количествах происходит со слущивающимся эпителием, с мочой в виде соединений стероидных гормонов с глюкуроновой кислотой.
Нарушение обмена холестерина
В норме концентрация холестерина в крови взрослых людей составляет 3,5 – 5,2 ммоль/л. У детей концентрация холестерина в крови ниже, чем у взрослых. У новорожденных уровень холестерина равен 2,67 ммоль/л, у детей в возрасте одного года - 4,03 ммоль/л.
Симптом повышения уровня холестерина в крови называется гиперхолестеринемией. Врождённые гиперхолестеринемии встречаются редко, чаще развиваются приобретённые (вторичные) гиперхолестеринемии. На фоне гиперхолестеринемии возможно развитие таких заболеваний как атеросклероз и жёлчекаменная болезнь.
При атеросклерозе избыток холестерина откладывается в эндотелии сосудов, что ведёт к развитию асептического воспаления, отложению кальция, вследствие чего нарушается кровоснабжение тканей. Для диагностики атеросклероза рекомендуется определение коэффициента атерогенности, который показывают соотношение между ЛПНП и ЛПВП.
К атерогенности = (Хобщ. - ХЛПВП)/ХЛПВП ≤ 3.
Для лечения атеросклероза применяют ингибиторы ГМГ-редуктазы, которые блокируют синтез холестерина.
Жёлчекаменная болезнь связана с нарушением соотношения между водонерастворимым холестерином и гидрофильными фосфолипидами и жёлчными кислотами в составе жёлчи. Холестерин является основой формирования камней в жёлчных путях.
При циррозах печени, гепатитах возможно развитие гипохолестеринемии.
Взаимосвязь липидного и углеводного обменов
Обмен углеводов и липидов тесно взаимосвязан как в физиологических условиях, так и при патологии. Эта взаимосвязь возможна благодаря наличию общих метаболитов в обмене углеводов и липидов.
Углеводы могут использоваться для синтеза различных классов липидов.
Некоторые возможные пути перехода углеводов в липиды:
1. Глюкоза→фосфодигидроксиацетон→глицерофосфат→ТАГ, ФЛ
2. Глюкоза→ацетил-КоА→жирные кислоты, холестерин→липиды
3. Глюкоза→ ацетил-КоА→ холестерин→ стероиды
4. Глюкоза→НАДФН2 (пентозофосфатный путь)→синтез жирных кислот, синтез сфингозина, синтез холестерина.
У детей углеводы очень активно используются для синтеза липидов.
Схема взаимодействия углеводного и липидного обмена.
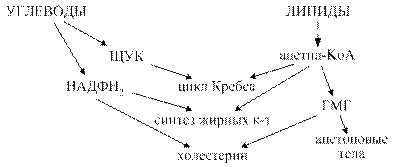
У детей углеводы очень активно используются для синтеза липидов.
Ацетоновые тела
Распад липидов ведёт к образованию веществ, называемых ацетоновыми телами. К ацетоновым телам относятся:
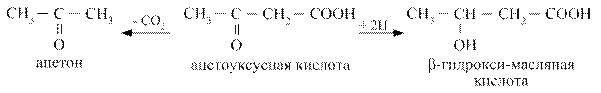
Основная масса ацетоновых тел синтезируются в печени из ацетил - КоА через стадию гидроксиметилглютарил - КоА (ГМГ) по схеме:
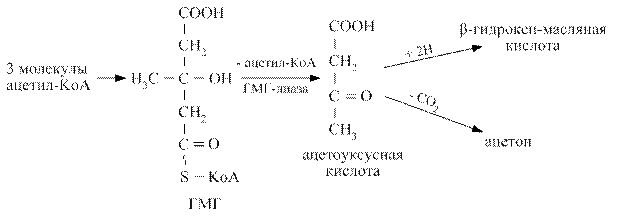
В норме концентрация ацетоновых тел очень мала, составляя не более 0,6 ммоль/л. В физиологических условиях ацетоновые тела являются важным водорастворимым энергетическим материалом для различных тканей. Из печени они транспортируются в ткани, где активируются под действием НS-КоА или сукцинил–КоА (ацетоуксусная кислота + HS-КоА→ацетоацетил - КоА). Активная форма ацетоновых тел окисляется в цикле Кребса с образованием энергии (ацетоацетил - КоА→24 АТФ).
В патологических условиях при высокой концентрации ацетоновых тел развивается кетоацидоз. Основными причинами кетоацидоза являются длительное углеводное голодание и сахарный диабет. У детей выражена склонность к кетоацидозу, поскольку у них ограничены запасы гликогена как энергетического материала. В детском возрасте выше скорость распада ТАГ, так как очень лябильна ТАГ-липаза. У детей активно протекает распад кетогенных аминокислот. В то же время усвоение ацетоновых тел в детском возрасте снижено.
Регуляция липидного обмена
На состояние липидного обмена влияют многие физиологические факторы, в том числе калорийность рациона, интенсивность физической нагрузки.
Нервная регуляция липидного обмена подтверждается тем, что жировая ткань богато иннервирована.
Эндокринная регуляция осуществляется гормонами гипофиза (липотропин, соматотропин), щитовидной железы (тироксин), надпочечников (адреналин, глюкокортикоиды), поджелудочной железы (инсулин, глюкагон), половых желез (андрогены и эстрогены).
Инсулин активирует синтез ТАГ из глюкозы (липогенез) за счёт активации фермента ацетил - КоА – карбоксилазы. Одновременно инсулин обладает антилиполитическим действием (тормозит липолиз) за счёт активирующего влияния на ключевой фермент – ТАГ - липазу.
Большинство других гормонов, участвующих в регуляции липидного обмена, угнетают липогенез, и в большей степени активирует липолиз. Так, гормоны адреналин и глюкагон активируют ТАГ – липазу, а глюкокортикоиды индуцируют синтез ТАГ - липазы.
В регуляции обмена холестерина участвует гормоны тироксин и эстрогены, которые снижают уровень холестерина в крови.
Существует авторегуляция отдельных звеньев липидного обмена. Например, синтез холестерина регулируется по принципу обратной связи (высокая концентрация холестерина в клетках угнетает фермент ГМГ - редуктазу и, тем самым, уменьшает его образование)
Патология липидного обмена
Нарушения обмена липидов возможны на этапе их переваривания, транспорта, тканевого обмена.
Переваривание липидов нарушается при заболеваниях поджелудочной железы (недостаток ферментов), печени и жёлчевыводящих путей (отсутствуют жёлчные кислоты, страдает эмульгирование, всасывание). При нарушении переваривания и всасывания липидов развиваются авитаминозы жирорастворимых витаминов, истощаются жировые депо, возникает дефицит липидов в организме как основного резервного энергетического материала. Наблюдается потеря липидов через кишечник – стеаторея.
Нарушение транспорта липидов связано с нарушением обмена липопротеидов крови. Примерами врождённых нарушений являются β-алипопротеинемия (болезнь Танжера), α-алипопротеинемия, семейная гиперхолестеринемия. Гораздо чаще встречается приобретённые дислипопротеинемии, при которых изменено соотношение между липидами в различных липопротеидах, в частности, гиперлипопротеинемии – повышение уровня каких либо видов липидов крови.
Нарушение тканевого обмена липидов часто сочетается с нарушением углеводного обмена (голодание, ожирение, сахарный диабет), что может вести к накоплению в тканях, крови ацетоновых тел.
При голодании снижается выработка инсулина, активируется образование глюкагона и адреналина. В результате усиливается распад липидов в тканях и их окисление в качестве основного энергетического материала. Распад липидов приводит к образованию большого количества ацетил - КоА, который при голодании не может быть использован на синтез жирных кислот, холестерина, не может окисляться в цикле Кребса (в силу дефицита щавелевоуксусной кислоты и НАДФН2). Избыток ацетил - КоА используется на синтез ацетоновых тел, поэтому длительное голодание сопровождается выделением ацетоновых тел с мочой.
При сахарном диабете дефицит инсулина сопровождается нарушением усвоения глюкозы тканями, активацией липолиза, образования ацетил - КоА и, как следствие, повышенным образованием ацетоновых тел.
Ожирение может возникать в силу нарушения характера питания (алиментарное ожирение), при эндокринных заболеваниях, длительном применении некоторых лекарственных препаратов. Возможен генетический вариант ожирения, связанный со сбоями в работе гена ожирения, который регулирует синтез гормонов лептинов, активирующих липолиз. При алиментарном ожирении выражена стадийность изменений обмена веществ в организме. В начале патологического состояния активируется выработка инсулина, а в последующем инсулярный аппарат истощается, и возникает относительное преобладание контринсулярных гормонов глюкокортикоидов, развивается своеобразное состояние стероидного диабета, проявляющегося ожирением и повышенным синтезом ацетоновых тел.
Жировая дистрофия миокарда, печени может развиваться после миокардита, гепатита в силу увеличения отложения ТАГ в миокардиоцитах и гепатоцитах. Для профилактики жирового перерождения тканей показано применение различных липотропных веществ, способствующих синтезу структурных глицерофосфолипидов.
В последние годы накапливаются данные о митохондриальных болезнях, при которых страдает β-окисление жирных кислот и нарушается энергетический обмен в тканях.
