Флегмона забрюшинного пространства
Флегмона забрюшинного пространства (phlegmone retroperitoneal) - острый гнойный процесс в ретроперитонеальной клетчатке поясничной и подвздошной областей.
Гнойные процессы в забрюшинной клетчатке, как правило, вторичного характера. Источником инфекции являются такие заболевания, как острый аппендицит, остеомиелит костей таза, позвоночника, воспалительные заболевания почки (карбункул почки, пионефроз), перфорация восходящей или нисходящей кишки при опухолевом процессе, их разрыве при травматических повреждениях и т.д. Очень редко возникает гематогенное инфицирование клетчатки забрюшинного пространства. В зависимости от локализации воспалительного процесса в забрюшинной клетчатке различают паранефрит, параколит, флегмоны и абсцессы подвздошной ямки. Чаще воспалительный процесс начинается с аденофлегмоны, возникающей в связи с лимфогенным распространением инфекции.
Распространение воспалительных очагов определяется особенностями анатомического строения забрюшинного пространства. Через естественные щели в фасциях, а также при их разрушении воспалительный процесс может распространяться из одного пространства в другое, а по передней поверхности пояснично-подвздошной мышцы гной может проникать в подвздошную ямку и через мышечную лакуну - под паховую связку и на бедро с развитием абсцесса, флегмоны передневнутренней поверхности бедра. В запущенных случаях возможен прорыв гнойников в плевральную полость, прямую кишку, брюшную полость.
Клинические проявления
Клинические проявления острых гнойных процессов в забрюшинной клетчатке в начальном периоде выражены нечётко. При этом сначала возникают общие признаки воспаления (повышение температуры тела, озноб, общая слабость, недомогание, головная боль), а местные (боль, припухлость, болезненность при пальпации) появляются позже. В связи с этим в самом начале заболевание протекает под видом гриппа, иногда тифа, паратифа.
Важным симптомом является боль. Боли могут быть локализованы в соответствующей половине живота, подвздошной, реже - в поясничной области. Локализация болей определяется соответственно патологическому процессу (параколит, абсцесс подвздошной ямки, паранефрит).
Чаще боли бывают разлитого характера, иногда выходят за пределы соответствующей локализации. Из-за болей больные с трудом передвигаются. Боли усиливаются при попытке встать, при ходьбе больные сгибаются вперёд и в больную сторону. Иррадиация, усиление болей наблюдают при попытке сесть, встать, повернуться на бок, ротировать, поднять или разогнуть бедро, а также при пальпации по ходу поясничной мышцы, в области гребня подвздошной кости, позвоночника, крестца.
Близкое анатомическое соседство околопочечной и собственно ретроперитонеальной клетчатки поясничной области являются причиной того, что клиническая картина острых гнойных процессов в этих отделах (особенно в ранних стадиях) имеет много сходных общих и местных симптомов.
Из клинических симптомов имеет значение появление болезненности при поколачивании области поясницы. Можно определить контрактуру бедра - нахождение его в положении сгибания с некоторой ротацией кнутри и небольшим приведением. Данный симптом обусловлен рефлекторным сокращением пояснично-подвздошной мышцы вследствие давления на неё гнойника, влияния лимфангиита, лимфаденита. Попытка выпрямить ногу приводит к усилению болей. Этот симптом известен под названием «псоас-симптом», он патогномоничен для воспалительных процессов, локализованных в собственно ретроперитонеальном пространстве.
При пальпации болезненность определяется в соответствующей половине живота кнаружи от прямой мышцы, в подвздошной ямке, поясничной области. Через переднюю брюшную стенку можно пропальпировать воспалительный инфильтрат. При паранефритах инфильтрат может пальпироваться через брюшную стенку в области подреберья, по краю прямой мышцы живота, иногда он может распространяться от подреберья сверху до пупка по направлению к средней линии живота.
Напряжение мышц поясницы больше свидетельствует о воспалительном процессе в собственно ретроперитонеальной клетчатке. Симптом флюктуации даже при обширных забрюшинных гнойниках не определяется. При поясничной локализации гнойника в ряде случаев отмечается сглаженность контуров соответствующей половины поясницы.
При рентгенологическом исследовании можно обнаружить сколиоз позвоночника или исчезновение контуров поясничной мышцы на стороне поражения. Наличие воспалительного инфильтрата в забрюшинном пространстве, полости гнойника помогает выявить УЗИ.
Лечение
В начальных стадиях воспалительного процесса проводят антибактериальную терапию антибиотиками широкого спектра действия, дезинтоксикационную терапию. При безуспешности консервативной терапии, абсцедировании воспалительного инфильтрата применяют хирургическое лечение - вскрытие гнойников внебрюшинным доступом. Показанием к оперативному вмешательству считают отсутствие эффективности консервативного лечения: ухудшение самочувствия, значительное повышение температуры тела по вечерам, озноб, нарастание болезненности, увеличение припухлости, усиление контрактуры бедра. Операцию выполняют при первых признаках абсцедирования, её цель - удаление гноя и дренирование забрюшинного пространства (рис. 110).
При установлении диагноза гнойного паранефрита используют люмботомический вертикальный разрез по наружному краю длинных мышц спины от XII ребра до гребня подвздошной кости. При забрюшинной флегмоне, когда не установлена точная её локализация, показано вскрытие забрюшинного пространства косым поясничным разрезом по Пирогову, Шевкуненко (рис. 111).
Дренирование забрюшинного пространства выполняют, подводя дренажную трубку к нижней точке гнойника в положении больного на спине. Трубку выводят через рану или через дополнительный разрез (контрапертуру).
Парапроктит
Острый парапроктит (paraproctitis) - гнойное воспаление околопрямокишечной клетчатки.
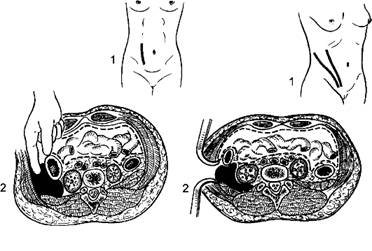
Рис. 110. Вскрытие гнойника (при параколите) и абсцесса в области подвздошной мышцы. а - вскрытие гнойника при параколите: 1 - линии разреза, 2 - вскрытие гнойника; б - вскрытие гнойника в области подвздошной мышцы: 1 - используемые разрезы, 2 - вскрытие гнойника.
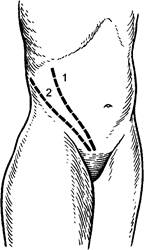
Рис. 111. Разрезы для вскрытия забрюшинных флегмон: 1 - разрез по Пирогову; 2 - разрез по Шевкуненко.
Этиология и патогенез
Возбудителями парапроктита чаще являются кишечная палочка, золотистый и белый стафилококки, анаэробы и др. Как правило, определяется смешанная микрофлора.
Внедрению микроорганизмов в параректальную клетчатку способствуют трещины заднего прохода, воспаление геморроидальных узлов, повреждение слизистой оболочки прямой кишки и заднепроходного канала, воспаление крипт, промежностные гематомы, расчёсы покровов заднего прохода и др. Флегмоны околокишечной клетчатки возможны как осложнение огнестрельных ранений, а также распадающейся опухоли. Воспалительный процесс отличается выраженным отёком и гнойной инфильтрацией рыхлой соединительной ткани. Гнилостная инфекция, распространяясь по околопрямокишечной клетчатке либо по лимфатическим путям на клетчатку таза, часто вызывает некроз - распад тканей без формирования гнойников (гнилостно-некротический парапроктит). Различают пять форм ограниченных параректальных гнойников: подкожный, ишиоректальный, подслизистый, пельвиоректальный и ретроректальный (рис. 112).
Подкожный парапроктитлокализуется под кожей около заднепроходного отверстия. Больные ощущают резкую боль в области заднепроходного канала, особенно при дефекации. Повышается температура тела. Отчётливо определяется болезненная припухлость, кожа над ней гиперемирована. При абсцедировании можно определить симптом флюктуации.
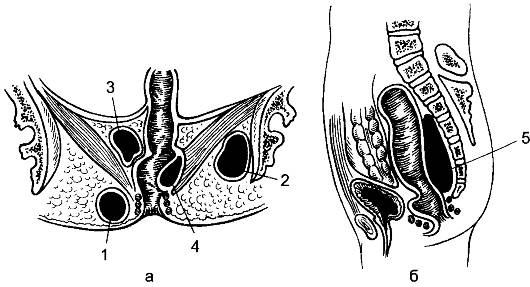
Рис. 112. Расположение гнойников при остром парапроктите. Поперечный (а) и сагиттальный (б) срезы. 1 - подкожный; 2 - ишиоректальный; 3 - пельвиоректальный; 4 - подслизистый; 5 - ретроректальный.
Ишиоректальный парапроктитпротекает с тяжёлыми общими явлениями. Процесс, захватывая глубокие слои клетчатки седалищно-прямокишечных впадин, распространяется позади прямой кишки на другую сторону до предстательной железы и, идя кверху, захватывает тазовую клетчатку. Больные отмечают пульсирующую боль в области прямой кишки, высокую температуру тела, иногда озноб.
Отёк, гиперемия кожных покровов при общей интоксикации облегчают диагностику у больных с этой формой парапроктита. Однако в начальной стадии заболевания, когда отсутствуют внешние его признаки, необходимо произвести бимануальное исследование, вводя палец одной руки в прямую кишку и помещая палец другой руки на припухлость снаружи. При этом можно определить болезненный инфильтрат.
Подслизистый парапроктитлокализуется в подслизистом слое прямой кишки выше заднепроходных столбов. При пальцевом исследовании можно определить отёчность и болезненность в области заднепроходного отверстия. В отличие от подкожных абсцессов боль при подслизистой форме парапроктита менее интенсивная.
Пельвиоректальный парапроктит- редкая, но самая тяжёлая форма околопрямокишечных гнойников. Абсцесс формируется выше тазового дна, но может быть расположен также низко, спереди, сзади, по бокам прямой кишки. Заболевание в начальной стадии характеризуется отсутствием каких-либо наружных признаков воспаления в области заднего прохода, ишиоректальных впадин. В дальнейшем воспалительный процесс, перфорируя мышцу, поднимающую задний проход, спускается книзу между сухожильной дугой и запирательной фасцией в клетчатку седалищно-прямокишечной впадины, при этом здесь возникает гнойник с характерными клиническими признаками ишиоректального абсцесса.
Если пельвиоректальные абсцессы располагаются низко над мышцей, поднимающей задний проход, то при пальцевом исследовании прямой кишки сравнительно рано можно определить выбухание.
Ретроректальный парапроктитобразуется в результате занесения инфекции в лимфатические узлы и отличается от пельвиоректального только тем, что сначала гнойник располагается в клетчатке позади прямой кишки, а затем может также спуститься в ишиоректальную клетчатку и вызвать её флегмонозное воспаление.
Лечение
В самой начальной стадии заболевания при наличии небольшого инфильтрата в перианальной области применяют консервативные методы лечения: сидячие тёплые ванны с раствором перманганата калия, поясничную прокаиновую блокаду, грелки, УВЧ-терапию и др. Все тепловые процедуры сочетают с антибиотикотерапией.
Оперативное лечение острого парапроктита включает раннее экстренное хирургическое вмешательство путём вскрытия гнойника с удалением гноя и некротизированных тканей, обследование полости гнойника пальцем, разделение перемычек и дренирование полости.
Применяют радиальный, полулунный, крестообразный разрезы, наиболее удобные из них - полулунный и радиальный (рис. 113, 114). Они обеспечивают зияние раны и отток гнойного экссудата, а также менее травматичны. Необходим строгий постельный режим. При рефлекторной задержке мочи больным кладут грелку на область мочевого пузыря или внутривенно вводят 5-10 мл 40% раствора метенамина.
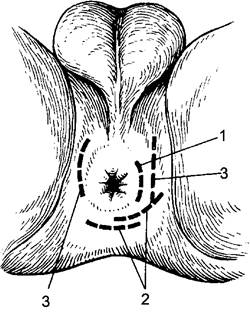
Рис. 113. Разрезы, применяемые при остром парапроктите: 1 - пе- рианальный абсцесс; 2 - позадипрямокишечный; 3 - ишиоректальный.
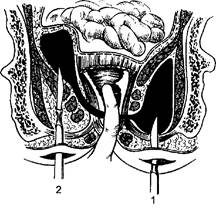
Рис. 114. Хирургические доступы, применяемые при ишиоректальном (1) и пельвиоректальном (2) абсцессах.
При гнилостно-некротическом парапроктите во время операции производят полное иссечение омертвевшей клетчатки в пределах здоровых тканей, а также выполняют два-три дополнительных разреза кожи и подкожной клетчатки для дренирования.
