Кафедра хирургических болезней № 3
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
УЧРЕЖДЕНИЕ ОБРАЗОВАНИЯ
«ГОМЕЛЬСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ»
Кафедра хирургических болезней № 3
С курсом сердечно-сосудистой хирургии
В. В. БЕРЕЩЕНКО
ОСТРЫЙ
АППЕНДИЦИТ
И ЕГО ОСЛОЖНЕНИЯ
Учебно-методическое пособие
для студентов 4–6 курсов медицинских вузов
Гомель
ГомГМУ
УДК 616.346.2-002.1(072)
ББК 54.574.653я7
Б48
Рецензент:
доктор медицинских наук, профессор,
заведующий кафедрой хирургических болезней № 2 с курсом детской хирургии
Гомельского государственного медицинского университета
З. А. Дундаров
Берещенко, В. В.
Б 48 Острый аппендицит и его осложнения: учеб.-метод. пособие для сту-
дентов 4–6 курсов медицинских вузов / В. В. Берещенко. — Гомель: учреждение образования «Гомельский государственный медицинский университет», 2012. — 48 с.
ISBN 978-985-506-425-2
В учебно-методическом пособии описаны основные исторические факты в лечении острого аппендицита. Изложены вопросы классификации, патогенеза, клинические проявления острого аппендицита. Освещены основные лечебно-диагностические мероприятия. Отражены особенности течения заболевания при различных вариантах расположения отростка, а также у детей, беременных и людей старшей возрастной группы. Дана классификация осложнений острого аппендицита.
Соответствует требованиям типовой учебной программы для вузов по хирургическим болезням по специальности 1-79 0101 «Лечебное дело».
Утверждено и рекомендовано к изданию Центральным учебным научно-методическим советом учреждения образования «Гомельский государственный медицинский университет» 5 марта 2012 г., протокол № 2.
УДК 616.346.2-002.1(072)
ББК 54.574.653я7
ISBN 978-985-506-425-2© Учреждение образования
«Гомельский государственный
медицинский университет», 2012
СОДЕРЖАНИЕ
Введение............................................................................................... 4
История лечения острого аппендицита.............................................. 4
Анатомия и физиология червеобразного отростка............................ 5
Определение и классификация острого аппендицита......................... 6
Этиология и патогенез острого аппендицита..................................... 6
Патологическая анатомия.................................................................... 8
Клиническая картина........................................................................... 9
Диагностика........................................................................................ 10
Особенности клиники острого аппендицита при атипичном
расположении червеобразного отростка................................................. 14
Острый аппендицит у детей............................................................... 15
Острый аппендицит у лиц пожилого и старческого возраста.......... 16
Острый аппендицит у беременных.................................................... 16
Лечение................................................................................................ 18
Осложнения острого аппендицита..................................................... 22
Хронический аппендицит................................................................... 29
Ситуационные задачи........................................................................ 31
Тестовые задания по теме «Острый аппендицит»............................ 34
Ответы на тестовые задания.............................................................. 45
Литература......................................................................................... 46
ВВЕДЕНИЕ
Острый аппендицит является самым распространенным хирургическим заболеванием брюшной полости. Частота заболевания составляет 1 случай на 200–250 чел. ежегодно. На долю воспаления червеобразного отростка приходится 75–85 % всех случаев острой хирургической патологии брюшной полости. Послеоперационная летальность при остром аппендиците достигает 0,1–0,3 % и связана с атипичным расположением отростка и развитием осложнений. Несмотря на огромные достижения современной хирургии, диагностика данной патологии порой ставит практикующих врачей в трудные положения особенно при атипичном течении заболевания.
ОПРЕДЕЛЕНИЕ И КЛАССИФИКАЦИЯ
ОСТРОГО АППЕНДИЦИТА
Острый аппендицит — это острое неспецифическое воспаление червеобразного отростка.
Классификация. (В. И. Колесов, 1972 г.):
1. Аппендикулярная колика.
2. Простой (поверхностный, катаральный) аппендицит.
3. Деструктивный аппендицит: флегмонозный, гангренозный, перфоративный.
4. Осложненный аппендицит: аппендикулярный инфильтрат, абсцессы брюшной полости (периаппендикулярный, межкишечный, тазовый, поддиафрагмальный), забрюшинная флегмона, перитонит, пилефлебит, сепсис.
ПАТАЛОГИЧЕСКАЯ АНАТОМИЯ
Морфологические изменения при остром аппендиците разнообразны, они отражают степень выраженности сосудистых, аллергических реакций и нейротрофических нарушений.
При простом (поверхностном, катаральном) аппендиците отросток отечный, несколько увеличен в объеме, напряжен. На разрезе — слизистая отечна, серо-красного цвета, видны пятна кровоизлияний. В просвете сукровичного вида — жидкость. Микроскопически в слизистой оболочке находят зоны деструкции эпителия с лейкоцитарной инфильтрацией. В брюшной полости прозрачный реактивный экссудат.
Флегмонозный аппендицит характеризуется более выраженными изменениями на париетальной брюшине и в червеобразном отростке. Париетальная брюшина в правой подвздошной области отечна, гиперемирована, с кровоизлияниями и наложениями фибрина. В брюшной полости определяется разное количество серозно-гнойного мутного экссудата. Отросток обычно утолщен, напряжен. Серозный покров его гиперемирован, с фибринозным налетом. Стенка его значительно утолщена, ее слои плохо дифференцируются. В просвете — гнойное содержимое. Микроскопически отмечается, лейкоцитарная инфильтрация его стенки, микроабсцессы в центре лимфатических фолликулов, расширение и тромбоз сосудов, очаги некроза слизистой оболочки.
Гангренозный аппендицит характеризуется некрозом всей стенки, лейкоцитарной инфильтрацией. Макроскопически он дряблый, легко рвется, грязно-зеленого, черного цвета, с налетом фибрина, в просвете — гной. В брюшной полости мутный выпот с неприятным запахом. Париетальная брюшина вокруг отростка и на прилежащих петлях кишечника, большого сальника гиперемирована, отечна, покрыта фибрином. Гангренозный аппендицит развивается чаще как результат прогрессирования воспалительных изменений при флегмонозной форме воспаления отростка (вторичная гангрена), но может быть и следствием первичного спазма или тромбоза питающих его сосудов (первичная гангрена).
Перфоративный аппендицит сопровождается появлением в стенке флегмонозно или гангренозно измененного отростка перфоративного отверстия с развитием местного, а затем распространенного перитонита.
КЛИНИЧЕСКАЯ КАРТИНА
Острый аппендицит характеризуется чрезвычайным разнообразием клинических проявлений. Он является «хамелеоном» практически всех хирургических заболеваний брюшной полости и забрюшинного пространства, а также ряда терапевтических заболеваний. Это объясняется существованием различных вариантов его расположения, форм воспалительных изменений отростка, частым развитием осложнений, неодинаковым состоянием реактивности организма больных. В подавляющем числе наблюдений отмечаются боль, диспепсические и дизурические явления, нарушение функций кишечника и изменение общего состоянии больных.
Больявляется основным и наиболее ранним симптомом острого аппендицита. Она возникает на фоне общего благополучии без видимой причины. Ее характер во многом зависит от формы воспаления и локализации червеобразного отростка. Чаще боль появляется в эпигастрии (симптом Кохера) или около пупка (симптом Кюммеля), а через 4–8 ч смещается в правую подвздошную область (симптом Кохера-Волковича). В ряде случаев, болевой симптом сразу возникает в правой подвздошной области.
Боль постоянная. Сначала она умеренная, но по мере нарастания деструктивных процессов в отростке становится крайне интенсивной. Вместе с тем, иногда острый аппендицит со слабо выраженными морфологическими изменениями в отростке сопровождается сильной болью, а при гангрене болевой симптом, наоборот уменьшается (связано с гибелью нервного аппарата отростка).
В начале заболевания боль, как правило, четко локализована в одной области. Однако, в случае прогрессирования воспаления и, особенно, при перфорации аппендикса она становится разлитой.
Боль усиливается при кашле (симптом Черемских-Кушнеренко), что объясняется толчкообразными движениями внутренних органов вследствие повышения внутрибрюшного давлении на воспаленную брюшину червеобразного отростка. У лиц с ретроцекальным или забрюшинным расположением аппендикса боль определяется в поясничной области, по правому боковому каналу; с подпеченочным — в правом подреберье; с тазовым — над лоном, в глубине таза. Для острого аппендицита не типична иррадиация боли. Только при ретроцекальной локализации отростка отмечается распространение боли в правое бедро, а при тазовом расположении — в промежность.
Диспепсические явления (рвота, тошнота, сухость во рту) наблюдаются у 30–40 % больных острым аппендицитом. Характерна однократная рвота в начале заболевания. Появление сухости во рту связывается с интоксикацией организма. Тошнота возникает непосредственно за болью, но чаще бывает без рвоты. Рвота характерна для деструктивной формы воспаления червеобразного отростка. В редких случаях она предшествует боли. Тошнота и рвота возникают рефлекторно вследствие раздражения брюшины.
Дизурические расстройства проявляются частым болезненным мочеиспусканием или, наоборот, его задержкой, микро- и макрогематурией. Они возникают в случае расположения воспалительно измененного червеобразного отростка в непосредственной близости от мочевого пузыря, мочеточника, почки и при вовлечении их в воспалительный процесс. Дизурические расстройства чаще встречаются при тазовой или ретроперитонеальной локализации отростка.
Нарушение функции кишечника обычно проявляется поносом, реже — задержкой стула. Диарея связана с раздражением стенки прямой или сигмовидной кишки прилегающим к ним воспалительно измененным червеобразным отростком. Задержка стула носит кратковременный характер, отмечается в начале приступа острого аппендицита или при развитии перитонита.
Общее состояние больных в начале заболевания остается удовлетворительным. При прогрессировании воспаления появляются общая слабость, недомогание, снижается аппетит, повышается температура тела (до 37–38,5 °С). Характерен симптом «токсических ножниц», когда температура отстает от пульса. Иногда температура остается нормальной. Разница между ректальной и кожной температурой составляет более чем 1 °С (симптом Леннандера). Развитие гнойного перитонита или осумкование абсцесса сопровождается большими размахами температуры или ее высокими постоянными значениями. В соответствии с повышением температуры учащается пульс, но при перитоните это соответствие исчезает.
Выраженность клинических проявлений острого аппендицита усиливается при нарастании степени воспалительных изменений в отростке!
ДИАГНОСТИКА
Больные с острым аппендицитом из-за боли в животе стараются не ходить. Они лежат на спине или на правом боку с согнутыми ногами, а находясь на спине, не могут сесть без помощи рук (проба Билла). Боль усиливается при надувании живота — симптом Розанова или «активного надувания живота». При повышенной температуре тела кожные покровы гиперемированы, а в случае развития перитонита приобретают бледную землистую окраску. Отмечается анизокория — правый зрачок шире левого (симптом Лавена). Язык обложен налетом, в начале приступа влажный, а с появлением перитонита становится сухим. Живот участвует в акте дыхания, но в правой подвздошной области они менее подвижны. При поверхностной пальпации живота находят болезненность и напряжение в правой подвздошной области «defense musculaire».
Наибольшая болезненность определяется в точках Мак-Бернея, Ланца, Кюммеля. Точка Мак-Бернея расположена на границе между средней и наружной третями линии, соединяющей пупок и правую верхнюю ось подвздошной кости. Точка Ланца находится между средней и наружной третями линии, соединяющей верхние передние ости подвздошных костей. Точка Кюммеля лежит на 2/3 см вправо и вниз от пупка.
Локальное мышечное напряжение — «defense musculaire» — обусловлено рефлекторной реакцией мышц в ответ на воспаление брюшины с целью ограничения их движения и, тем самым, уменьшения боли. Напряжение мышц часто приводит к появлению асимметрии живота, смещению пупка вправо. Иногда defense musculaire создает своеобразный видимый на глаз рельеф в правой подвздошной области. Однако мышечное напряжение может быть незначительным у лиц с атоничными мышцами передней брюшной стенки, страдающих ожирением, у беременных. Кроме того, defense musculaire нередко отсутствует в случае ретроцекальной, ретроперитонеальной локализации червеобразного отростка. Более распространенным напряжение мышц становится при разлитом перитоните.
Одновременно при поверхностной пальпации определяется положительный симптом Воскресенского (симптом скольжения рубашки): появление боли в правой подвздошной области при скользящем быстром движении кончиков II, III и IV пальцев правой руки (без отрыва от брюшной стенки), установленных в эпигастрии, косо сверху вниз к области слепой кишки во время вдоха больного (момент наибольшего расслабления мышц передней брюшной стенки) по его натянутой рубашке или животу.
Во время проведения глубокой пальпации выявляют следующие симптомы:
Симптом Щеткина-Блюмберга — появление боли при внезапном отдергивании руки после предварительного постепенного нажатия на любой участок передней брюшной стенки. У больных острым аппендицитом, не осложненным разлитым перитонитом, он определяется только в правой подвздошной области.
Симптом Раздольского — болезненность при перкуссии над правой подвздошной областью. Появление симптома связано с сотрясением воспаленной брюшины.
Симптом Ровзинга — возникновение или усиление боли в правой подвздошной области при совершении толчкообразных движений в левой подвздошной области правой рукой. Во время проведения пробы сигмовидная кишка прижимается кистью левой руки к задней стенке живота. Симптом объясняется перемещением газов по ободочной кишке с растяжением слепой кишки.
Симптом «триада Делафуа»(G. Dieulafoy) — при пальпации в правой подвздошной области определяется триада признаков: боль, мышечное напряжение, гиперестезия.
Симптом Ситковского — усиление боли в правой подвздошной ямке при повороте больного со спины на левый бок, что приводит к натяжению в области слепой кишки воспаленной брюшины и брыжейки червеобразного отростка.
Симптом Бартомье-Михельсона — появление или усиление боли при пальпации правой подвздошной области в точке Мак-Бернея в положении больного на левом боку. При этом симптоме кишечник смещается книзу и червеобразный отросток лучше доступен для пальпации.
Симптом Образцова — появление или усиление боли при пальпации подвздошной области в момент поднимания выпрямленной правой ноги.
Симптом Островского — появление или усиление боли при незаметном для больного разгибании до горизонтальной плоскости поднятой кверху под углом 130–140° выпрямленной в коленном суставе правой ноги.
Симптом Варламова — появление или усиление боли в правой подвздошной области при легком ударе по XII ребру справа по задней подмышечной линии в сидячем, несколько согнутом положении больного. В основе симптома лежит передача колебательных движений мышц спины на заднюю париетальную брюшину, слепую кишку и воспаленный червеобразный отросток.
Симптом Чугаева — появление в апоневрозе правой наружной косой мышцы параллельно расположенных тонких тяжей (так называемых струн аппендицита).
Симптом Коупа — появление или усиление боли в правой подвздошной области при отведении назад правой ноги, выпрямленной в коленном суставе, в положении больного на левом боку (симптом Коупа-1) или при ротационных движениях в правом тазобедренном суставе при согнутой в коленном суставе ноге (симптом Коупа-2). Свидетельствует о вовлечении в воспалительный процесс подвздошно-поясничной мышцы (псоас-симптом).
Симптом Крымова-Думбадзе — болезненность в правой подвздошной области при введении кончика пальца в пупок и давлении в сторону подвздошной кости.
Симптом Гуревича — появление боли в правой подвздошной области при введении пальца в правый паховый канал и покашливании больного. Чаще наблюдается у лиц с медиальным расположением червеобразного отростка.
Симптом Крымова — появление или усиление боли при введении указательного пальца в правый паховый канал и надавливании на его заднюю стенку. Свидетельствует о вовлечении в воспалительный процесс брюшины.
Симптом Ларока — подтягивается правое или оба яичка к наружному отверстию пахового канала вследствие сокращения кремастера.
Симптом Горна — появление боли в правой подвздошной области при потягивании за правый семенной канатик.
Симптом Яуре-Розанова — появление болезненности при надавливании в области правого поясничного треугольника Пти. Связан с раздражением задней париетальной брюшины. Характерен для ретроцекального расположения отростка.
Симптом Габая — появление боли при быстром отнимании пальцев, вдавленных в глубь в правом треугольнике Пти. Характерен для ретроцекального расположения отростка.
Аускультаторно выявляют ослабление перистальтических шумов, а у больных перитонитом — их отсутствие.
При влагалищном исследовании выявляется положительный симптом Промптова — резкая боль при поднятии шейки матки кверху.
При ректальном исследовании возникает боль при пальпации передней стенки прямой кишки и тазовой брюшины справа. Часто в случае скопления в малом тазу экссудата определяется её нависание.
ОСТРЫЙ АППЕНДИЦИТ У ДЕТЕЙ
Острый аппендицит у детей протекает тяжелее, чем у взрослых. Характеризуется преобладанием симптомов общей интоксикации над местными проявлениями. Он характеризуется быстрым (в течение 6-12 ч) прогрессированием деструктивных изменений в отростке и возникновением разлитого перитонита. Это обусловлено низкими пластическими свойствами брюшины, плохим развитием сальника, пониженной реактивностью организма, что в совокупности не позволяет ограничить воспалительный процесс в брюшной полости. Наиболее атипично заболевание протекает в грудном и в раннем детском возрасте. По клиническим проявлениям оно напоминает дизентерию или гастроэнтерит. Ведущими симптомами являются боль схваткообразного характера в области пупка или в нижнем отделе живота справа; многократная рвота вначале пищей, а затем желчью; понос; высокая температура тела, достигающая 39–40 °С; несоответствие частоты пульса и температуры: пульс учащен в большей степени, чем повышена температура. Нарастание тахикардии при одновременном снижении температуры тела может рассматриваться как признак перитонита у детей.
Напряжение мышц брюшной стенки при гангрене отростка и разлитом перитоните часто отсутствует. Однако всегда сохраняется брюшной тип дыхания.
И СТАРЧЕСКОГО ВОЗРАСТА
В данной возрастной группе, острый аппендицит встречается у 8–12 % оперированных по поводу данной патологии, т. е. в 2–3 раза реже, чем у молодых. Такая низкая его распространенность в этой группе больных объясняется возрастными атрофическими изменениями в отростке, нередко полностью просвет замещается рубцовой тканью. В 30–50 % случаев наряду с типичными вариантами течения наблюдается стертая клиническая симптоматика даже при развитии тяжелых деструктивных изменений в отростке. Это проявляется слабой выраженностью болевого симптома, диспепсических и дизурических расстройств, нормальной или незначительно повышенной температурой тела, отсутствием тахикардии и лейкоцитоза и увеличения СОЭ. Изменения со стороны белой крови обычно появляются поздно, спустя 2–3 дня и более от начала заболевания. При физикальном обследовании не находят свойственного острому аппендициту защитного напряжения мышц живота. Часто брюшная стенка дряблая.
Атипичность симптомов острого аппендицита является причиной позднего обращения больных за медицинской помощью. Практически они поступают в больницы при развитии осложнений заболевания: перитонита — аппендикулярного инфильтрата и абсцесса. Образование последних часто осложняется острой кишечной непроходимостью. Кроме того, наличие тяжелой сопутствующей патологии — хронических заболеваний легких, ишемической болезни сердца, сахарного диабета и др. — отягощает течение послеоперационного периода, нередко приводя к летальному исходу.
ЛЕЧЕНИЕ
Лечебная тактика при остром аппендиците впервые определена в нашей стране в 1933 г. на Всероссийской конференции по острому аппендициту — при остром аппендиците показана ранняя операция. В 1967 г. на Всероссийской конференции хирургов определено, что острый аппендицит является показанием для экстренного оперативного лечения, независимо от сроков заболевания.
В настоящее время выставленный диагноз острого аппендицита является показанием к экстренному оперативному лечению. Пациенты наблюдаются при подозрении на данное заболевание не более 6 часов. В течение этого времени подтверждается или исключается диагноз острого аппендицита.
Предоперационная подготовка больных состоит из следующих этапов:
— получение информированного согласия больного на операцию;
— санитарно-гигиеническая обработка, в т. ч. и подготовка операционного поля;
— промывание желудка (при наличии показаний);
— освобождение мочевого пузыря;
— профилактика тромбоэмболии легочной артерии;
— премедикация.
Предоперационная подготовка у больных с перитонитом дополнительно включает в себя дезинтаксикационную, антибактериальную терапию, коррекцию сопутствующей патологии.
На современном этапе развития медицины аппендэктомия производится под общим обезболиванием. В исключительных случаях под местной анестезией.
Классификация аппендэктомий:
1. Аппендэктомия из лапаротомного доступа:
— антеградная;
— ретроградная.
2. Лапароскопическая аппендэктомия.
3. Аппендэктомия из внебрюшинного доступа при забрюшинном расположении отростка.
4. Транслюминальная аппендэктомия (NOTES-технолигия):
— трансгастральная аппендэктомия (инструменты вводят через крошечное отверстие в стенке желудка);
— трансвагинальная аппенэктомия (инструменты вводят через небольшой разрез во влагалище).
Предложено большое количество различных доступов при типичной (открытой) аппендэктомии. Все они делятся на прямые, поперечные, косопоперечные доступы.
Открытая аппендэктомия может осуществляться из косо-переменного («кулисного») доступа по Волковичу-Дьяконову через точку Мак-Бернея, из доступа по Ленандеру (продольного, по наружному краю правой прямой мышцы живота), трансректальному, из доступа по Шпренгелю (поперечного), по Колесову (поперечный с пересечением правой прямой мышцы живота), нижней срединной лапаротомии, по Богуславскому (рассечение раны вниз по наружному краю влагалища правой прямой мышцы живота), но Богоявленскому (рассечение переднего и заднего листков влагалища правой прямой мышцы живота в медиальную сторону перпендикулярно к средней линии тела, прямая мышца живота также отводится медиально) и других доступов.
У больных разлитым перитонитом при возникновении трудностей в ходе выполнения аппендэктомии производится нижняя срединная лапаротомия.
Червеобразный отросток удаляется антеградно или ретроградно. Его культя обычно обрабатывается погружным («кисетным») способом (перевязывается рассасывающим шовным материалом и погружается кисетным и Z-образным или узловыми швами). В отдельных случаях (у детей, при лапароскопической аппендэктомии) культя обрабатывается лигатурным способом — культя отростка перевязывается нерассасывающимся шовным материалом и не погружается в купол слепой кишки.
Типичная аппендэктомия
Косым переменным доступом Волковича-Дьяконова в правой подвздошной области вскрывают брюшную полость путем рассечения кожи, подкожно-жировой клетчатки, рассечением поверхностной фасции (Томсона), апоневроза наружной косой мышцы живота. Внутреннюю косую и поперечные мышцы тупым путем разводят по ходу мышечных волокон без их рассечения, вскрывают брюшину. Выпот в брюшной полости необходимо взять для бактериального исследования. Разрез на коже обычно должен составлять 10–12 см.
В рану выводят купол слепой кишки с измененным червеобразным отростком (рисунок 1). После этого на зажимах пересекают брыжеечку отростка и перевязывают ее не рассасывающим шовным материалом. Отросток выделяют до основания (рисунок 2). Затем червеобразный отросток отводят к верху и, отступая от основания 1–1,5 см, накладывают вокруг него кисетный серозно-мышечный шов из нерассасывающего шовного материала на атравматической игле (рисунок 3). Пережимают зажимом основание отростка и перевязывают его тонким кетгутом или другой быстро рассасывающийся нитью (рисунок 4). Чуть выше кетгутовой лигатуры накладывают зажим и отсекают отросток (рисунок 5). Культю отростка обрабатывают 5 %-ным спиртовым раствором йода и погружают в кисетный шов (рисунок 6). Поверх кисетного шва на атравматической игле накладывают Z-образный серозно-мышечный шов (рисунок 7). После этого купол слепой кишки погружают в брюшную полость. Брюшную полость осушивают от выпота. Проводят контроль гемостаза. Послойно ушивают рану передней брюшной стенки.
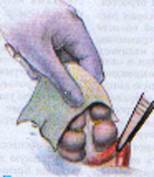
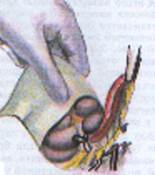
Рисунок 1 — Извлечение купола Рисунок 2 — Отсечение и перевязка
Рисунок 3 — Наложение кисетного шва Рисунок 4 — Перевязка отростка
Червеобразного отростка


Рисунок 5 — Отсечение Рисунок 6 — Погружение культи
Рисунок 7 — Наложение Z-образного шва
В случае выраженных воспалительных изменений купола слепой кишки, крайне затрудняющих наложение швов, культю отростка укрывают отдельными узловыми швами или осуществляют ее перитонизацию париетальной брюшиной. Затем из брюшной полости удаляют экссудат и проводят тщательную ревизию брюшной полости.
При деструктивном аппендиците в брюшную полость ставится микроирригатор для последующего введения антибиотиков. Брюшная полость после аппендэктомии ушивается наглухо и дренируется полихлорвиниловыми трубками, в т. ч. в сочетании с тампонами. Показанием к дренированию служит наличие в брюшной полости выпота. Тампоны применяются: 1) для остановки паренхиматозного кровотечения; 2) при ненадежном укрытии культи отростка; 3) при не устраненном очаге инфекции (неполное удаление червеобразного отростка и некротически измененных тканей, флегмона забрюшинного пространства и т. д.).
Тампоны для гемостаза ставятся в брюшную полость плотно, а тампоны, используемые для дренирования, подводятся к ложу и культе отростка рыхло. Как тампоны, так и дренажные трубки не должны плотно прилегать к органам брюшной полости, поскольку они способны вызывать образование кишечных свищей. На поверхность брюшной стенки тампоны и дренажные трубки целесообразно выводить через контрапертуры.
Если у лиц, оперированных в связи с подозрением на наличие острого аппендицита, видимые воспалительные изменения в червеобразном отростке отсутствуют, то показано выполнение тщательной ревизии тонкой и толстой кишок, их брыжеек, гениталий, желчного пузыря и двенадцатиперстной кишки на предмет обнаружения источника воспалительного процесса.
В настоящее время широкое распространение получила лапароскопическая аппендэктомия, которая позволяет значительно сократить послеоперационный период и добиться отличных косметических результатов. Внедряется аппендэктомия через единый лапароскопический доступ (SILS — Single incision laparoscopic surgery).
Кроме того развивается транслюминальная аппендэктомия с использованием NOTES-технолигий (Natural orifice transluminal endoscopic surgery — транслюминальная эндохирургия естественных отверстий человека), когда удаление отростка производят трансгастрально (через крошечное отверстие в стенке желудка) или трансвагинально (через небольшой разрез во влагалище).
После аппендэктомии при отсутствии осложнений больным разрешается вставать на 2-е сут. В эти же сроки им назначается 1-А хирургический стол по Певзнеру, на 3–5-е сут — № 1, с 6-х — № 15. Критерием расширения питания является нормализация функции желудочно-кишечного тракта — появление перистальтики и отхождения газов. По показаниям проводится антибактериальная, противовоспалительная, дезинтоксикационная терапия. Назначаются наркотические и ненаркотические аналгетики, физиотерапевтическое лечение (поле УВЧ, магнитотерапия и т. д.). Дренажи и микроирригаторы из брюшной полости удаляются на 3–4-е сут, тампоны — на 7–10 сут, швы снимаются через 6–8 дней.
Аппендикулярный инфильтрат
Аппендикулярный инфильтрат — это конгломерат спаянных между собой вокруг деструктивно измененного червеобразного отростка и петель тонкого и толстого кишечника, большого сальника, париетальной брюшины, матки с придатками, мочевого пузыря, надежно отграничивающих проникновение инфекции в свободную брюшную полость. Он встречается у 0,2–3 % больных острым аппендицитом.
Клиническая картина. Аппендикулярный инфильтрат появляется на 3–4-е сутки после начала острого аппендицита. В его развитии выделяют 2 стадии — раннюю (прогрессирования, формирования рыхлого инфильтрата) и позднюю (ограниченную, плотного инфильтрата).
В ранней стадии происходит формирование воспалительной опухоли. У больных отмечается симптоматика, близкая к таковой при остром деструктивном аппендиците, в т. ч. с признаками раздражения брюшины, лейкоцитозом, сдвигом лейкоцитарной формулы влево.
В поздней стадии аппендикулярного инфильтрата явления острого воспаления стихают. Общее состояние пациентов улучшается.
Диагностика. При постановке диагноза аппендикулярного инфильтрата решающую роль играет наличие клинической картины острого аппендицита в анамнезе или в момент осмотра больного в сочетании с болезненным опухолевидным образованием в правой подвздошной области. В стадии формирования пальпируемый инфильтрат мягкий, болезненный, не имеет четких границ, легко разрушается при разъединении сращений во время операции. В стадии отграничения он становится плотным, незначительно болезненным, четким.
Инфильтрат легко пальпируется при больших его размерах и типичной локализации червеобразного отростка. В таких случаях он определяется вне проекции слепой кишки. У больных с тазовым расположением аппендикса инфильтрат находится в тазу, а при ретроперитонеальном и ретроцекальном аппендицитах — по задней стенке полости живота. Из-за глубины залегания внебрюшинные и ретроцекальные инфильтраты, а также инфильтраты у лиц с ожирением часто обнаруживаются только на операции.
При диагностике аппендикулярного инфильтрата используют пальцевое исследование через прямую кишку, вагинальное исследование, УЗИ брюшной полости, лапароскопию, компьютерную томографию, ирригографию (скопию), колоноскопию.
Дифференциальная диагностика. Аппендикулярный инфильтрат дифференцируют со злокачественными опухолями слепой и восходящей ободочной кишок, придатков матки, гидро- и пиосальпинксом, т. е. с заболеваниями, при которых в правой подвздошно-паховой области или в малом тазу определяется опухолевидное образование.
При проведении дифференциальной диагностики между аппендикулярным инфильтратом и вышеперечисленными заболеваниями важное значение придается изменению размеров опухоли на фоне консервативного лечения, назначаемого при аппендикулярном инфильтрате. У больных, страдающих раком ободочной кишки, яичника, они не уменьшаются.
Лечение. При аппендикулярном инфильтрате показано комплексное консервативное лечение. Назначаются постельный режим, щадящая диета в ранней фазе — холод на область инфильтрата, а после нормализации температуры тела (чаще на 3–4-й день) — физиотерапевтическое лечение (магнитотерапия и т. д.). Проводится антибактериальная терапия, выполняются двусторонняя паранефральная блокада 0,25–0,5 %-ным раствором новокаина по А. В. Вишневскому, новокаиновая блокада по Школьникову. Используется УФО крови.
В случае благоприятного течения аппендикулярный инфильтрат рассасывается в сроки от 2 до 4-х недель. По истечении последующего 2-3-х-месячного периода, в ходе которого полностью исчезают признаки воспалительного процесса в брюшной полости, выполняется плановая аппендэктомия. Это связано с опасностью возникновения рецидива заболевания. Отсутствие признаков уменьшения инфильтрата на фоне проводимого лечения является показанием к обследованию толстой кишки и органов малого таза. Возможно замещение инфильтрата соединительной тканью с образованием в брюшной полости плотной, болезненной воспалительной опухоли, нередко осложняющейся частичной кишечной непроходимостью (фибропластический инфильтрат). Таким больным иногда производится правосторонняя гемиколэктомия, а диагноз заболевания уточняется только после гистологического исследования опухоли.
При обнаружении во время операции рыхлого инфильтрата он разъединяется. Плотный, малоподвижный инфильтрат без признаков абсцедирования не разрушается, т. к. это сопряжено с угрозой повреждения образующих его органов. К инфильтрату подводят ограничивающие тампоны и микроирригаторы для введения антибиотиков. В послеоперационном периоде назначается медикаментозное лечение по изложенным выше принципам. При неэффективности консервативных мероприятий инфильтрат нагнаивается с образованием аппендикулярного абсцесса.
Аппендикулярный абсцесс
Аппендикулярный абсцесс встречается в 0,1–2 % случаев острого аппендицита. Он может формироваться в ранние сроки (до 1–3 сут) с момента развития воспаления червеобразного отростка или осложняет течение существовавшего несколько дней или недель аппендикулярного инфильтрата.
Клиническая картина и диагностика. Признаками абсцесса являются симптомы интоксикации, гипертермия, нарастание лейкоцитоза со сдвигом формулы белой крови влево, повышенная СОЭ, напряжение мышц брюшной стенки, усиление боли в проекции определяемой ранее воспалительной опухоли. Иногда развивается кишечная непроходимость.
Сонографически абсцесс определяется как анэхогенное образование неправильной формы, в просвете которого нередко виден детрит. Абсцессы небольших размеров трудно отличимы от кишечных петель, что требует проведения УЗИ в динамике в целях выявления конфигурации кишечника.
Лечение. Абсцесс вскрывается вн
