Аномалии положения половых органов
Аномалии положения половых органов — стойкое отклонение от их нормального положения, как правило, сопровождающееся рядом патологических явлений.
12.1. ВИДЫ АНОМАЛИЙ
12.1.1. ПОЗИЦИЯ И НАКЛОНЕНИЕ МАТКИ
Антепозиция — смещение матки кпереди. Встречается как физиологическое явление при переполненной прямой кишке, а также при опухолях и выпоте, находящихся в прямокишечно-маточном пространстве.
Ретропозиция — смещение матки кзади. Это положение может быть вызвано переполненным мочевым пузырем, воспалительными образованиями, кистами и опухолями, расположенными спереди от матки.
Латеропозиция — боковое смещение матки. Вызывается в основном воспалительными инфильтратами околоматочной клетчатки, опухолями придатков матки.
При патологическом наклонении (верзия) тело матки смещается в одну сторону, а шейка матки — в другую. Наблюдаются антеверзия (тело матки наклонено кпереди, шейка матки — кзади) , ретроверзия (тело матки наклонено кзади, ■ шейка матки — кпереди), декстроверзия (тело матки наклонено вправо, шейка матки — влево), синистроверзия (тело матки наклонено влево, шейка матки—вправо).
Патологические наклонения матки вызываются воспалительными процессами в брюшине, в клетчатке, в связках.
12.1.2. ПЕРЕГИБ МАТКИ
Перегиб тела матки относительно шейки. В норме между телом и шейкой матки имеется тупой угол, открытый кпереди.
Гиперантефлексия матки — патологический перегиб тела матки кпереди. Между телом и шейкой матки имеется острый угол (70°). Часто это врожденное состояние, связанное с общим половым инфантилизмом, реже — результат воспалительного процесса в области крестцово-маточных связок. Наблюдаются болезненные менструации, нередко бесплодие, боли в крестце и внизу живота.
Диагноз устанавливается на основании клинического и гинекологического исследований. Матка маленькая, резко отклонена кпереди, шейка ее конической формы, часто удлинена. Влагалище узкое, своды уплощены.
Лечение заключается в устранении причины, вызвавшей эту патологию.
Ретрофлексия — перегиб тела матки кзади. Угол между телом матки и ее шейкой открыт кзади.
Ретродевиация матки — часто встречающееся сочетание ретрофлексии и ретроверзии. Различают подвижную и фиксированную ретродевиации. Подвижная ретродевиация матки может быть проявлением анатомо-физиологических нарушений в организме. Выявляется у молодых женщин и девушек с астеническим сложением (тонкий костный скелет, удлиненная грудная клетка, энтероптоз, возбудимость, раздражительность и т.д.), при инфантилизме и гипоплазии половых органов. У этих женщин снижен тонус поддерживающего, подвешивающего и закрепляющего аппарата матки. Эти нарушения могут возникнуть после родов, особенно при неправильном ведении послеродового периода, и после ряда патологических процессов (тяжёлые заболевания, резкое похудание и т.д.). Фиксированная ретродевиация обычно-является следствием воспалительного процесса в малом тазе.
У многих 'женщин ретродевиация матки не вызывает никаких симптомов и выявляется случайно. Некоторые жалуются на боли в крестце, альгоменорею, бели, тяжесть внизу живота, дизури-ческие явления, запор.
Диагностика ретродевиации не представляет трудностей. Положение матки определяют при бимануальном, гинекологическом исследовании. В некоторых случаях приходится дифференцировать это состояние от опухолей матки, яичников или от трубной беременности. Дополнительные исследования позволяют уточнить диагноз.
Женщины с ретродевиацией, не предъявляющие жалоб, не нуждаются в лечении. При возникновении беременности матка по мере увеличения принимает правильное положение. При появлении симптомов заболевания показаны витаминотерапия, занятия физической культурой и спортом и т. д.
В некоторых случаях прибегают к исправлению положения матки, которое производят при опорожненном мочевом пузыре и прямой кишке. Тело матки пальпируют глубоко в прямокишечно-маточном углублении. Как при гинекологическом исследовании, два пальца правой руки вводят во влагалище. Указательным пальцем оттесняют шейку матки кзади, а средним надавливают на тело матки, стараясь вытолкнуть ее из полости таза. Левой рукой захватывают дно матки и выводят ее в правильное положение. Поскольку при этом не устраняется причина, вызвавшая ретродевиацию, стойкого терапевтического эффекта достигнуть обычно не удается. В некоторых случаях для удержания матки в правильном положении применяют пессарии.
При фиксированной ретродевиации необходимо проводить терапию воспалительного процесса или его последствий.
12.1.3. ПОВОРОТ И ПЕРЕКРУЧИВАНИЕ МАТКИ
При повороте матка повернута вокруг продольной своей оси. Причинами этого являются воспаление в области крестцово-маточ-ных связок, их укорочение, наличие опухоли, располагающейся кзади и сбоку от матки. Лечение заключается в устранении причин, вызвавших поворот матки.
Перекручиванием матки называется поворот ее при фиксированной шейке. Матка может подвергнуться перекруту при наличии одностороннего овариального образования (киста, кистома) или подбрюшинно расположенного миоматозного узла.
Элевация — смещение матки вверх — возникает при опухолях яичников, заматочной гематоме и других патологических процессах. В физиологических условиях элевация матки может быть вызвана переполненными мочевым пузырем и прямой кишкой.
12.1.4. ОПУЩЕНИЕ И ВЫПАДЕНИЕ ВЛАГАЛИЩА И МАТКИ
Проблема опущений и выпадений влагалища и матки продолжает оставаться в центре внимания хирургов-гинекологов, так как, несмотря на многообразие различных методов при хирургическом лечении этих больных, все еще имеют место рецидивы заболевания, связанные не только с несостоятельностью восстановленных мышц тазового дна, но и с несовершенством проведенного оперативного лечения. Решение этой проблемы особенно важно при лечении больных репродуктивного и трудоспособного возраста. Хирургическое лечение, которое позволяет полностью реабилитировать больных с опущением и выпадением влагалища и матки, имеет не только медицинское, но и социальное значение.
Опущение матки — такое положение этого органа, когда шейка матки располагается ниже интерспинальной линии.
При выпадении матка выходит за пределы половой щели полностью (полное выпадение) или частично, иногда только шейка (неполное выпадение).
Классификация. По классификации М. С. Малиновского, если стенки влагалища доходят до входа во влагалище и наблюдается опущение матки (наружный зев шейки матки находится ниже спинальной плоскости), то имеет место выпадение I степени. При выпадении II степени шейка матки выходит за пределы половой щели, а тело матки располагается выше ее. В случаях выпадения III степени (полное выпадение) вся матка находится ниже половой щели.
Д. О. Отт впервые охарактеризовал выпадение матки как тазовую генитальную грыжу и подчеркнул, что устранение смещений и выпадений органов малого таза достигается прежде всего восстановлением и укреплением мышц тазового дна. В настоящее время эта точка зрения общепризнана.
Этиология. Заболевание обусловлено несостоятельностью мышц тазового дна, которое в большинстве случаев возникает
вследствие повреждения мышц промежности и тазовой диафрагмы в родах, особенно если промежность не ушивают или она заживает вторичным натяжением.
В очень редких случаях эта патология развивается у нерожавших женщин и даже у девственниц, что является следствием конституциональных особенностей организма. У нерожавших женщин это может быть связано с тяжелым физическим трудом, астеническим телосложением и пониженным питанием. Нарушенная девственная плева растягивается на выпавшей матке.
Длительное повышение внутрибрюшного давления вследствие тяжелой физической работы и запора также способствует возникновению этой патологии. Предрасполагающими моментами являются ранний физический труд в послеродовом периоде, частые роды, ретроверзия матки, резкое похудание, инфантилизм, атрофия тканей в пожилом и старческом возрасте.
Растяжение, расслабление и несостоятельность подвешивающего, фиксирующего (удерживающего) аппарата матки (связки матки, параметральные и паравагинальные ткани) в возникновении опущения и выпадения матки имеют второстепенное значение.
Клиническая картина. Больные жалуются на чувство тяжести и боли внизу живота, расстройство мочеиспускания, ощущение «постороннего тела» в половой щели.
Опущение матки, как правило, сопровождается опущением стенок влагалища. При полном выпадении матки происходит выворот влагалищных стенок. Изолированное выпадение стенок влагалища имеет место в отсутствие матки. В редких случаях могут наблюдаться выпадение недоразвитого влагалища в отсутствие матки и выпадение искусственного влагалища, созданного из сигмовидной кишки. Опущение стенок влагалища и матки влечет за собой опущение и выпадение мочевого пузыря (цистоцеле) и прямой кишки (ректоцеле).
На шейке матки и стенках влагалища при выпадении половых органов нередко развиваются пролежни. Стенки влагалища становятся грубыми и неэластичными, отечными; легко возникают трещины. Пролежни приводят к развитию инфекции, которая нередко распространяется на мочевые пути. Выпавшая матка, как правило, отечна, цианотична вследствие нарушения лимфо-оттока и кровообращения. При горизонтальном положении больной она легко вправляется. Выпадение прямой кишки сопровождается запором. Часто имеет место неудержание мочи и газов при кашле и чиханье.
Опущение и выпадение матки развиваются медленно, но носят прогрессивный характер, особенно если женщина выполняет тяжелую физическую работу.
Диагноз устанавливается на основании жалоб больной и данных гинекологического осмотра. У женщин с опущением стенок влагалища и матки при разведенных бедрах половая щель зияет, отмечается расхождение леваторов, задняя стенка
влагалища непосредственно прилежит к стенке прямой кишки. Профилактика опущений и выпадений половых органов заключается в рациональном ведении родов и послеродового периода, анатомически правильном зашивании разрывов промежности, устранении чрезмерной физической нагрузки. При небольшой степени опущения матки показаны лечебная физкультура для укрепления мышц тазового дна, общеукрепляющая терапия, перевод с тяжелой физической работы на более легкую.
12.2. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ОПУЩЕНИЯ И ВЫПАДЕНИЯ ВЛАГАЛИЩА И МАТКИ
Имеются многочисленные методы хирургического лечения. Изложить все их не представляется возможным. В руководстве освещены наиболее часто выполняемые операции. При выборе метода оперативного вмешательства следует исходить из того, что является причиной этой патологии, и в каждом случае подбирать метод индивидуально.
С конца прошлого столетия при опущении матки и влагалища, чтобы исправить это положение, предложено очень много модификаций операции.
Ряд операций, предпринимаемых для хирургического лечения опущения и выпадения матки, в настоящее время имеет лишь историческое значение. К ним относятся такие вмешательства, при которых матку подвешивают к передней брюшной стенке посредством проведения круглых маточных связок через апоневроз, сшивания их над апоневрозом и подшивания матки апонев-ротическим лоскутом или фиксации тела матки к апоневрозу.
Можно привести еще много модификаций операций, при которых матка подвешивается к передней брюшной стенке, промонто-рию или к лонному сочленению.
Д. П. Чухриенко (1960) предложил фиксировать матку при помощи капроновой ленты таким образом, чтобы она могла прочно удерживаться в наиболее физиологичном для нее положении. С этой целью капроновую полоску фиксируют вокруг матки, после чего концы ее выводят через отверстия, проделанные в широких связках на уровне внутреннего зева, и прикрепляют к надкостнице и фиброзным тканям над нижней передней подвздошной остью одноименной стороны.
12.2.1. ПЕРЕДНЯЯ КОЛЬПОРРАФИЯ
Эта операция является вспомогательной. В некоторых случаях она производится-вместе с кольпоперинеоррафией при опущении передней стенки влагалища.
Влагалище обнажают в зеркалах. Шейку матки захватывают пулевыми щипцами и низводят до входа во влагалище. Из передней стенки влагалища выкраивают овальный лоскут, верхний край которого находится на 1 —1,5 см ниже мочеиспускательного
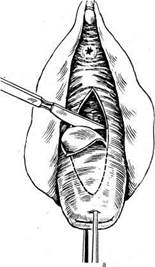 |
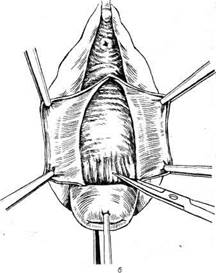
Рис. 12.1. Передняя колыгоррафия.
а — выкраивание и отсепаровка лоскута; б — рассечение соединительнотканных волокон между мочевым пузырем и шейкой матки.
канала, а нижний край — около места перехода шейки матки на влагалищный свод.
Если хирург попадает в слой, то, натягивая верхний край лоскута зажимами Кохера или тюльбарками, его можно легко «собрать» с подлежащих тканей. Затем на стенку влагалища накладывают узловатые кетгутовые швы с захватом фасции мочевого пузыря (рис. 12.1).
Техника операции при опущении мочевого пузыря и передней стенки влагалища. Отсепаро-вывают овальный лоскут слизистой оболочки влагалища. Влагалище можно вскрыть, отступя 1 см от наружного отверстия мочеиспускательного канала, линейным разрезом до перехода стенки влагалища на шейку матки. Влагалище отсепаровывают в стороны, обнажают фасцию мочевого пузыря. Фасцию вскрывают так же, как при операции экстирпации матки (рис. 12.2) (см. также главу 8).
Мочевой пузырь отсепаровывают от шейки матки. Затем ушивают его мышцы несколькими кетгутовыми швами. При необходимости в уретру вводят катетер и ушивают ткани в области сфинктера уретры. Затем фасцию мочевого пузыря ушивают таким образом, чтобы одна часть ее заходила на другую, как полы пальто. Свободные лоскуты влагалища срезают и на влагалище накладывают узловатые кетгутовые швы.Операции, выполняемые с целью фиксации матки к передней брюшной стенке, создают антифизиологичные условия для матки

Рис. 12.2. Операция при опущении передней стенки влагалища и мочевого пузыря.
а - отсепаровка мочевого пузыря; б - наложение кисетного шва на пузырно-влагалищную фасцию; в-начало наложения второго ряда швов на фасцию; г - наложен второй ряд отдельных швов на пузырно-влагалищную фасцию.
и смежных органов. После фиксации органа часто появляются болевые ощущения. Кроме того, эти операции не достигают цели. Часто возникают рецидивы, так как не устраняется основная причина опущения и выпадения органа.
Ряд авторов, пытаясь добиться эффекта при лечении выпадения матки, пытались использовать круглые связки матки, которые продевали петлей через широкие связки и фиксировали на задней стенке матки. Некоторые авторы предлагали подшивать круглые связки к передней стенке матки. Имеются еще и другие модификации.
Учитывая этиологию выпадения матки, основной целью хирургического вмешательства следует считать восстановление анатомических взаимоотношений и физиологической функции тазового дна с обязательным сужением половой щели. Это достигается мышечной пластикой (леваторопластикой) тазового дна. Все остальные вмешательства следует рассматривать как дополнительные.
Для восстановления промежности предложено много модификаций и приемов, которые отличаются друг от друга в основном формой лоскута, выкраиваемого из задней стенки влагалища.
12.2.2. КОЛЬПОПЕРИНЕОПЛАСТИКА
Операцию кольпоперинеопластики можно разделить на несколько этапов. На первом этапе из кожи промежности и слизистой оболочки задней стенки влагалища выкраивают ромбовидный лоскут (рис. 12.3). Для этого зажимом захватывают основание малых половых губ с обеих сторон чуть ниже и кнаружи рт отверстий протоков больших желез преддверия, что соответствует боковым точкам намеченного к удалению лоскута. Сближением концов зажимов можно определить высоту промежности, которая будет создана в ходе операции.
Вход во влагалище должен быть проходим для двух пальцев. Слишком высокая промежность препятствует нормальному половому акту. Третий зажим накладывают по средней линии задней стенки влагалища на опущенной или выпавшей ее части, как правило, на протяжении 5—7 см в глубину от входа во влагалище, что соответствует верхней точке подлежащего иссечению лоскута. Боковые зажимы растягивают в стороны ассистенты. Хирург производит разрез от их концов по коже промежности по направлению вниз. Края разреза соединяют в виде тупого угла примерно на границе' средней и задней третей промежности над анальным отверстием. Точка соединения краев разреза кожи промежности соответствует нижнему, более тупому углу ромбовидного лоскута задней стенки влагалища.
После разреза промежности нижний угол ее захватывают пинцетом и скальпелем отсепаровывают снизу вверх до границы входа во влагалище. Нижний лоскут захватывают зажимами и натягивают. Затем производят рассечение стенки влагалища по прямой линии от зажима, наложенного в глубине влагалища, до входа во влагалище. Слизистую оболочку отсепаровывают от подлежащих тканей и мышц промежности в стороны до линии боковых разрезов намеченного ромбовидного лоскута.
Отсепаровывать слизистую оболочку влагалища следует только острым путем, держа острие скальпеля перпендикулярно к отделяемому лоскуту, чтобы отсечь только слизистую без лишних тканей. Слизистую оболочку отделяют до линии, соединяющей верхний угол лоскута с точками наложения боковых зажимов на половые губы. Для более удобной отсепаровки слизистую оболочку натягивают с помощью зажимов, а указательный и средний пальцы левой руки вводят во влагалище и выпячивают слизистую раневой поверхностью навстречу скальпелю. Затем прямыми ножницами под контролем глаза лоскут отрезают по границе отсепаровки и рана принимает треугольную форму с верхним острым углом в глубине влагалища. На промежности также образуется рана треугольной формы. Вся рана имеет вид неправильного ромба. На дне ее располагается передняя стенка ампулы прямой кишки.
При иссечении слизистой оболочки влагалища следует остерегаться ранения прямой кишки, так как особенно при наличии рубцов стенка ее интимно прилежит к стенке влагалища, слизистая которого очень истончена. Отсепаровку лоскута влагалища можно выполнить различными способами. Некоторые авторы производят ее полностью снизу вверх, не проводя предварительно разрезы, определяющие его границы.
Второй этап — леваторопластика — может осуществляться двумя путями — без выделения и с выделением ножек леватора из фасциального ложа. Большинство авторов полагают, что ле-ваторы можно не выделять из окружающих тканей. При соединении леваторов вместе с фасцией и окружающей клетчаткой образуется достаточно прочный рубец, обеспечивающий нормальную функцию тазового дна.
Для выявления ножек леватора пальцем ощупывают их медиальный край, мышцу приподнимают и захватывают лигатурой. Иглу вкалывают изнутри кнаружи. Стенку кишки при этом предохраняют пальцем или пинцетом. Для выявления ножек леватора можно использовать следующий прием (В. С. Фриновский).
Указательный палец левой руки вводят в нижний угол раны и натягивают ткани книзу по направлению к заднепроходному отверстию, затем палец сгибают и, как крючком, захватывают край сфинктера прямой кишки, оттягивая его вниз на себя. При этом края леваторов резко натягиваются. Ассистент крючком Фарабефа оттягивает над леватором кожные края раны кнаружи и в стороны. Леваторы обнажаются. Хорошо 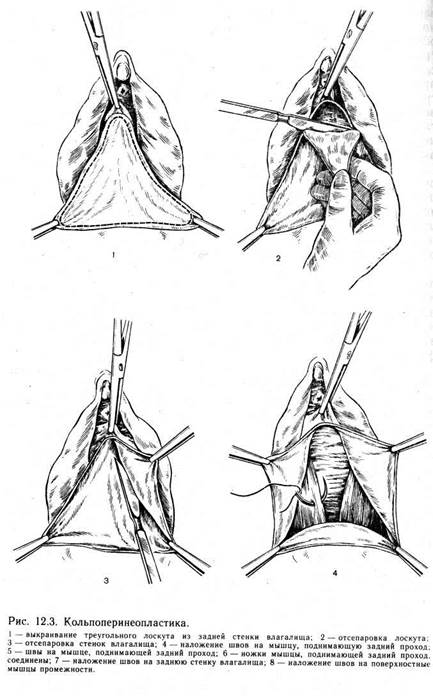 видна значительная часть их краев. Круглой и толстой иглой захватывают края ножек леваторов с обеих сторон в верхней части раны, концы нити берут на зажим и оттягивают вверх, при этом края ножек леваторов сближаются. Шов не завязывают. Отступя 1 —1,5 см от первого шва,.накладывают второй и затем третий швы ближе к анальному отверстию. После этого нити незавязанных швов опускают
видна значительная часть их краев. Круглой и толстой иглой захватывают края ножек леваторов с обеих сторон в верхней части раны, концы нити берут на зажим и оттягивают вверх, при этом края ножек леваторов сближаются. Шов не завязывают. Отступя 1 —1,5 см от первого шва,.накладывают второй и затем третий швы ближе к анальному отверстию. После этого нити незавязанных швов опускают 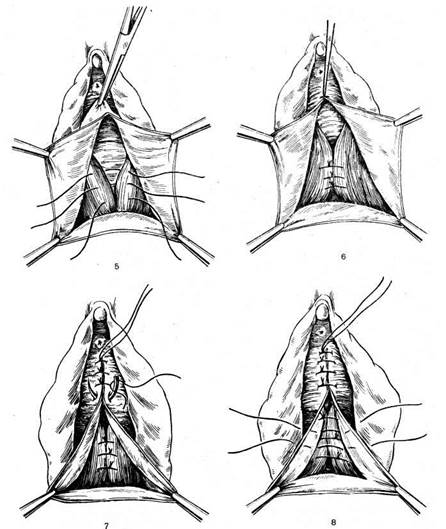 книзу на марлевую салфетку, которой прикрыта нижняя часть раны.
книзу на марлевую салфетку, которой прикрыта нижняя часть раны.
При резко выраженном выпадении влагалища и рекомендуется сшивать леваторы изолированно, так как в этих случаях при наложении швов захватываются лишь поверхностные мышцы промежности и ножки леваторов, хотя и сближаются, но не соединяются. Особенно это имеет место при их истончении и растяжении. Для выделения ножек леватора производят надрез фасции, а затем мышцу выделяют из фасциального ложа и сшивают.
Третий этап заключается в соединении краев слизистой оболочки влагалища с подхватыванием подлежащих тканей путем нанизывания их на иглу. Шов накладывают, начиная с верхнего угла раны. Можно наложить шов по Ревердену до того места, где будет образована задняя спайка промежности.
Четвертый этап операции — соединение краев леваторов посредством завязывания ранее наложенных лигатур. Завязываниелигатур начинают с верхней лигатуры. При необходимости во избежание образований «пустых пространств» на рану промежности накладывают дополнительные швы.
Края раны кожи промежности соединяют непрерывным вну-трикожным кетгутовым швом. Не исключается применение другого шовного материала.
Кольпоперинеопластику можно производить как самостоятельную операцию, но нередко она сочетается с другими вмешательствами: передней или серединной кольпоррафией, экстирпацией матки влагалищным путем и т. д. Все операции, которые выполняют по поводу опущения и выпадения влагалища и матки, исходя из этиологического фактора, следует заканчивать пластикой мышц тазового дна.
После кольпоперинеопластики в первые 4—5 дней рекомендуется жидкая пища, затем легкая диета. В течение 7—8 дней больная должна оставаться в постели. Садиться разрешается на 11 — 12-е сутки после операции. Рекомендуется 4—5 дней принимать вазелиновое масло по 1 столовой ложке 2 раза в сутки, чтобы на 4—5-е сутки был мягкий стул. Подмывать можно только бедра. Область швов надо смазывать раствором перман-ганата калия. Антибактериальные и обезболивающие средства применяют по показаниям.
12.2.3. КРЕСТОВИДНОЕ УКОРОЧЕНИЕ КРУГЛЫХ И КРЕСТЦОВО-МАТОЧНЫХ СВЯЗОК
Для сохранения детородной функции женщины В. С. Фринов-ским при опущении матки была предложена операция крестовидного укорочения круглых и крестцово-маточных связок путем чревосечения с обязательной кольпоперинеоррафией и левато-ропластикой.
Вначале производят заднюю пластику влагалища и промежности с леваторопластикой, как описано выше. Такой порядок операции обусловлен тем, что матка после укорочения ее связочного аппарата при последующем производстве пластики тазового дна неизбежно будет насильственно низводиться и смещаться книзу, растягивать укороченные связки.
На втором этапе участники операции меняют перчатки и стерильные халаты. Операционная медицинская сестра переходит к столу, подготовленному для производства чревосечения.
Поперечным надлобковым разрезом вскрывают брюшную полость. Матку фиксируют левой рукой. Длинным зажимом Ко-хера через широкую связку (под собственной связкой яичника) в наиболее бессосудистой зоне в направлении сзади наперед, оттянув рукой яичник с маточной трубой вверх и вбок, проделывают отверстие. Концом зажима захватывают круглую связку одноименной стороны в средней трети и через сформированное отверстие выводят ее на заднюю поверхность матки. Затем захватывают крестцово-маточную связку на границе верхней и средней трети противоположной стороны. Крепкой синтетической нитью соединяют левую круглую связку с правой крестцово-маточной. Те же манипуляции выполняют с противоположной стороны.
После крестовидного укорочения маточных связок между собой отдельными швами все связки прикрепляют к задней стенке матки в области ее истмической части. Затем накладывают 2—3 отдельных шва на крестцово-маточные связки, соединяя их. Таким образом, создается положение антефлексии с сохранением физиологической подвижности матки. Брюшную стенку зашивают послойно.
12.2.4. ВЛАГАЛИЩНАЯ ЭКСТИРПАЦИЯ МАТКИ
В МОДИФИКАЦИИ МЕЙО С КОЛЬПОПЕРИНЕОРРАФИЕЙ
И ЛЕВАТОРОПЛАСТИКОЙ
Показанием к операции Мейо (рис. 12.4) является выпадение матки и влагалища в сочетании с миомой матки, эрозией шейки матки, длительно незаживающей декубитальной язвой. В детородном возрасте показанием к операции Мейо является сочетание выпадения матки с субмукозной миомой матки, внутренним эндометриозом.
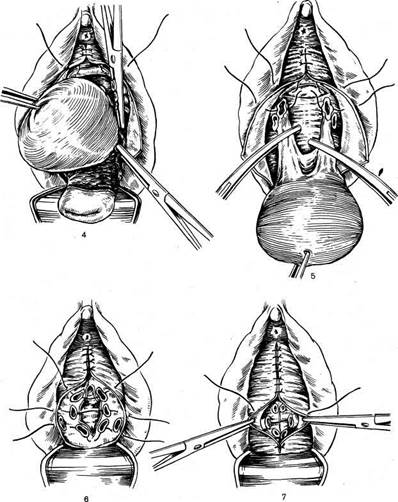
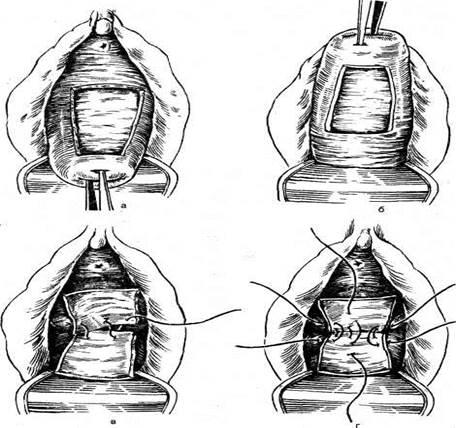
Техника операции. Отступя 1,5—2 см от наружного отверстия мочеиспускательного канала, скальпелем надрезают слизистую оболочку передней стенки влагалища в виде клиновидного лоскута, широкое основание которого обращено к шейке матки. Острие клина располагается под наружным отверстием мочеиспускательного канала. Клиновидный лоскут отсепаровы-вают скальпелем от фасции. Иногда удается захватить верхний угол лоскута и двумя параллельно наложенными артериальными зажимами снять его с подлежащей фасции до шейки матки. Это происходит в тех случаях, когда отсепаровку начинают в клетчатке между шейкой матки и стенкой влагалища.
Пинцетом захватывают обнаженную пузырную фасцию ниже границы выпуклости мочевого пузыря (ближе к шейке) и оттягивают на себя. Купферовскими ножницами рассекают фасцию поперек. Двумя артериальными зажимами с зубчиками захватывают верхний край надрезанной фасции в центре. Сомкнутыми ножницами Купфера, введенными под фасцию, отслаивают мочевой пузырь от покрывающей его фасции, продвигая ножницы до верхнего угла раны. Изогнутыми концами ножницы вводят под фасцию, чтобы не ранить мочевой пузырь. Между зажимами срединным разрезом рассекают фасцию до верхнего угла раны. Мочевой пузырь острым путем окончательно отделяют от фасции до боковых его краев, затем от шейки матки и брюшины по направлению вверх, рассекая предпузырную клетчатку. В результате обнажается брюшина переднего свода, которую вскрывают. В полость живота вводят длинную узкую марлевую салфетку и подъемник.
 |
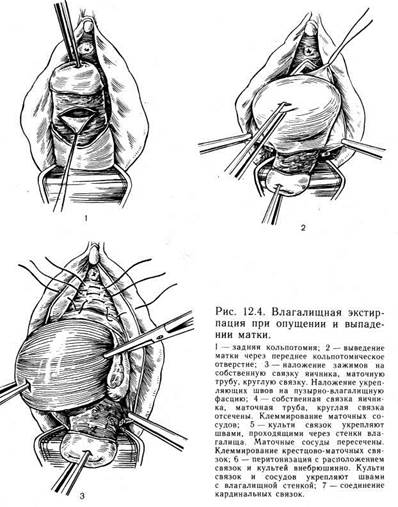 |
Шейку матки оттягивают кверху, к лону. Зажимом Микулича захватывают заднюю стенку свода влагалища и рассекают ее ножницами (задняя кольпотомия). Разрез доводят до места отхождения крестцово-маточных связок от матки. Кровотечение из ветвей влагалищной артерии в центре разреза задней стенки влагалища и по краям останавливают наложением трех изолированных восьмиобразных кетгутовых лигатур на игле, которые в дальнейшем служат держалками. Боковые стенки влагалища рассекают скальпелем прямыми разрезами, соединяющими углы раны вскрытых переднего и заднего сводов влагалища. Стенки влагалища тупфером отслаивают немного вверх и вбок, чтобы слегка обнажить маточные сосуды и ткани кардинальной связки и этим облегчить последующее наложение на них зажимов. Пулевые щипцы накладывают на переднюю стенку матки и выводят ее в отверстие раны переднего свода. Вдоль ребер матки накладывают последовательно крепкие зажимы, начиная с крестцово-маточных и кардинальных связок, так как после рассечения последних матка становится более подвижной. Затем накладывают зажимы вдоль тела матки по 3—4 с каждой стороны, захватывая ткани в нижнюю треть зажима, чтобы избежать выскальзывания из них главным образом маточных артерии.
Матку отсекают. Ткани, взятые в зажимы (связки, сосуды, маточные концы труб), сближают и сшивают встречным скорняжным швом, стараясь не проколоть сосуды. Наложение шва начинают сверху, снимая постепенно зажимы. Скорняжный шов крепкий, хорошо затягивается и не требует отдельной перевязкисосудов. Хирург может перевязать отдельно все пересеченные образования, а потом соединить их.
Для создания прочной поддержки для мочевого пузыря соединяют связки матки, к которым фиксируют стенки влагалища. С этой целью иглу вкалывают сразу у верхнего угла раны через слизистую оболочку влагалища, фасцию и брюшину мочевого пузыря, верхний отрезок соединенных маточных связок за матрацным швом и выкалывают через описанные слои в обратном направлении противоположного края раны. Той же ниткой делают второй шов, захватывая края только слизистой оболочки влагалища, медиальнее предыдущего вкола для более плотного соединения краев слизистой. Таких швов накладывают несколько, отступя 1,5—2 см книзу от первого. Этими швами влагалищную стенку фиксируют к соединенным между собой связкам матки. Последний шов укрепляет влагалищную стенку в области культи крестцово-маточных связок. При таком наложении швов культи связок располагаются эстраперитонеально.
Задний свод влагалища закрывают узловыми швами, накладывая их в поперечном направлении. Культю влагалища вправляют вглубь и подтягивают вверх связочным аппаратом матки. Операцию Мейо обязательно заканчивают задней пластикой влагалища и промежности.
12.2.5. ОПЕРАЦИЯ ИНТЕРОПОЗИЦИИ МАТКИ ПО МЕТОДУ АЛЕКСАНДРОВА
Отступя 1,5—2 см от наружного отверстия мочеиспускательного канала, из передней стенки слизистой оболочки влагалища выкраивают овальный лоскут так же, как при_ операции Мейо. Производят переднюю кольпотомию, как при операции Мейо. Отслоив мочевой пузырь вверх, обнажают брюшину пузырно-маточной складки, которую вскрывают.
Матку выводят через переднее кольпотомное отверстие при помощи пулевых щипцов и помещают экстраперитонеально. На уровне внутреннего зева сзади к матке 2—3 узловыми кетгутовы-ми швами прикрепляют свисающий край брюшины мочевого пузыря. Пулевые щипцы снимают. Переднюю стенку матки фиксируют к фасции мочевого пузыря: левую половину фасции пришивают к правой стороне передней стенки матки (параллельно ее правому ребру) отдельными кетгутовыми швами. После этого правой половиной фасции покрывают левую (в виде лацкана пиджака) и пришивают ее по левой стороне, закрывая и ткань матки. Таким образом, мочевой пузырь ложится на дно матки. Края слизистой оболочки влагалища соединяют непрерывным реверденовским швом.
Операцию интеропозиции матки по методу Александрова заканчивают, выполняя кольпоперинеоррафию с леваторо-пластикой.
12.2.6. СРЕДИННАЯ КОЛЬПОРРАФИЯ ПО МЕТОДУ НЕЙГЕБАУЭРА — ЛЕ ФОРА С КОЛЬПОПЕРИНЕОРРАФИЕЙ И ЛЕВАТОРОПЛАСТИКОЙ
Эта операция показана женщинам пожилого и старческого возраста, не живущим половой жизнью, при полном выпадении и в отсутствие какого-либо заболевания матки и шейки матки.
Операция состоит из следующих этапов (рис. 12.5). Шейку матки захватывают пулевыми щипцами и низводят. Из слизистой оболочки задней стенки влагалища выкраивают трапециевидный лоскут шириной 4—5 см и длиной 6—7 см. Основание его располагается в верхнем углу раны. Если хирург попадает в слой, то после частичного отделения острым путем слизистой оболочки влагалища ее можно отслоить сверху вниз натяжением за зажимы.
Такой же лоскут слизистой влагалища выкраивается из передней стенки влагалища (на расстоянии 1,5—2 см от наружного отверстия мочеиспускательного канала книзу и на 2 см кпереди от наружного зева шейки матки).
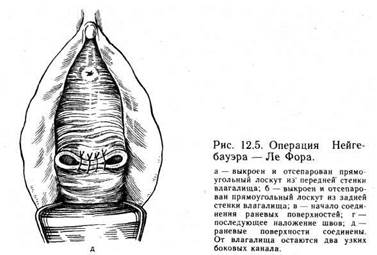
 Затем производят соединение раневых поверхностей передней и задней стенок влагалища. Первоначально соединяют края раны, прилегающие к шейке матки. Для этого вкол иглой делают со стороны слизистой оболочки влагалища задней стенки, а выкол — со стороны раневой поверхности той же стороны, затем иглу вкалывают со стороны раневой поверхности передней стенки влагалища и выкалывают со стороны слизистой оболочки влагалища той же стороны, т. е. передней стенки влагалища. Таким образом, узел завязанного шва обращен в канал, который образуется по мере соединения краев раны. В результате слизистая оболочка влагалища укрывает шейку матки. Последующие швы накладывают поочередно то с одной, то с другой стороны для соединения боковых краев раны. Вкол с нижнего края раны делают со стороны слизистой влагалища, а выкол — на передний край со стороны раневой поверхности на слизистую оболочку влагалища. При необходимости можно наложить дополнительно узловые швы в центре раневой поверхности. После соединения боковых стенок образуются два узких боковых канала, которые сообщаются между собой через сформированный верхний канал, около шейки матки.
Затем производят соединение раневых поверхностей передней и задней стенок влагалища. Первоначально соединяют края раны, прилегающие к шейке матки. Для этого вкол иглой делают со стороны слизистой оболочки влагалища задней стенки, а выкол — со стороны раневой поверхности той же стороны, затем иглу вкалывают со стороны раневой поверхности передней стенки влагалища и выкалывают со стороны слизистой оболочки влагалища той же стороны, т. е. передней стенки влагалища. Таким образом, узел завязанного шва обращен в канал, который образуется по мере соединения краев раны. В результате слизистая оболочка влагалища укрывает шейку матки. Последующие швы накладывают поочередно то с одной, то с другой стороны для соединения боковых краев раны. Вкол с нижнего края раны делают со стороны слизистой влагалища, а выкол — на передний край со стороны раневой поверхности на слизистую оболочку влагалища. При необходимости можно наложить дополнительно узловые швы в центре раневой поверхности. После соединения боковых стенок образуются два узких боковых канала, которые сообщаются между собой через сформированный верхний канал, около шейки матки.
После этого производят кольпоперинеоррафию с леваторо-пластикой.
12.2.7. ОПЕРАЦИЯ ЛА6ГАРТА (НЕПОЛНЫЙ КОЛЬПОПЕРИОНЕОКЛЕЗИС)
Производят почти круговой разрез в области входа во влагалище, который оканчивается с обеих сторон на 1 см от мочеиспускательного канала, но на его уровне. Затем делают два параллельных разреза вдоль мочеиспускательного канала по
передней поверхности влагалища. По боковым поверхностям влагалища производят разрезы, которые соединяют на уровне середины влагалища, и отсепаровывают намеченный лоскут. Накладывают швы в несколько этажей, начиная с задней стенки влагалища, в последнюю очередь — на парауретральные разрезы. Соединяют края кожи входа во влагалище и промежности. Таким образом создают массивную промежность и сохраняют небольшой участок влагалища.
12.2.8. МАНЧЕСТЕРСКАЯ ОПЕРАЦИЯ
Операция практически является сочетанием ампутации шейки матки, передней кольпоррафии и кольпоперинеоррафии. Она рекомендуется при опущении матки с одновременной элонгацией ее шейки. Производить операцию женщинам, которые хотят сохранить детородную функцию, не рекомендуется, так как нарушается форма канала шейки матки.
Влагалище обнажают в зеркалах, шейка матки захватывается пулевыми щипцами и низводится. Делают круговой разрез на уровне влагалищных сводов после предварительного расширения канала шейки матки с использованием расширителей Гегара до №11 —12. Отступя 1 —1,5 см от наружного отверстия уретры, производят линейный разрез слизистой оболочки влагалища до кругового разреза. Отсепаровывают мочевой пузырь, но не обязательно до пузырно-влагалищной складки. Как только шейка матки достаточно освободится, выполняют клиновидную ампутацию шейки матки. Величина ампутированной части зависит от степени удлинения шейки матки.
Основание кардинальных связок пересекают у самой шейки матки, перевязывают их и подшивают к передней части шейки матки. Некоторые хирурги (С.Н.Давыдов) рекомендуют не пересекать кардинальные связки, а натягивая, подшивать их к передней стенке шейки матки. Производят переднюю пластику. Стенки влагалища подшивают к каналу шейки матки. Завершением операции является кольпоперинеоррафия с передней коль-гюррафией и кольпоперинеоррафией.
12.2.9. УСТРАНЕНИЕ ВЫПАДЕНИЯ ИСКУССТВЕННОГО ВЛАГАЛИЩА, СФОРМИРОВАННОГО ИЗ СИГМОВИДНОЙ КИШКИ
В нашей практике встретились 3 больных, у которых через 15—20 лет после создания искусственного влагалища из сигмовидной кишки произошло его выпадение. Влагалище было вывернуто, как чулок. Для устранения этой патологии произведена следующая операция.
Поперечным надлобковым разрезом вскрыта брюшная полость. К куполу влагалища подшита аллопластическая лента шириной 2 см. Вскрыта брюшина, покрывающая крестцовую впадину, и конец ленты подшит двумя — тремя швами к надкостнице промонтория. Восстановлены целость брюшины над аллопластической лентой и брюшная стенка. Операция дала стойкий эффект.
Глава 13
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ВОСПАЛИТЕЛЬНЫХ ОБРАЗОВАНИЙ ПРИДАТКОВ МАТКИ
13.1. ОБЩИЕ ПОЛОЖЕНИЯ
В структуре гинекологической заболеваемости воспаление придатков матки по частоте стоит на первом месте. Заболевание, как правило, возникает у женщин детородного возраста.
В настоящее время клинические проявления воспалительного процесса в придатках матки изменились. Гораздо чаще встречаются стертые формы заболевания, в связи с чем лечение начинают поздно. Из стационара нередко выписывают недолеченных больных.
Наличие очага воспаления в организме женщины приводит к ряду изменений, так как он является источником раздражения для
