Акушерские плоскости малого таза
| Название плоскости | Границы | Размеры, см | Форма | ||||
| спереди | сбоку | сзади | прямой | косые | поперечн | ||
| Входа | Верхний край симфиза | Самые удаленные части пограничной линии с боков | Мыс крестца | Овал, вытянутый поперечно | |||
| Широкой части | Середина на внутренней поверхности симфиза | Середина вертлужных впадин | Между II и III кр позвонками | 12,5 | Условно | 12,5 | Круг |
| Узкой части | Низ Симфиза | Седалищные ости | Верхушка крестца | Нет | 10,5 | Овал, вытянутый спереди назад | |
| Выхода | Низ симфиза | Седалищные бугры | Верхушка копчика | 9,5- 11,5* | Нет | 11,0 |
* Увеличение прямого размера выхода на 2 см происходит за счет отодвигания копчика кзади крупными частями плода при рождении
В полости таза различают проводную ось — линию, проходящую через середины всех прямых размеров. Она относительно прямая от входа до широкой части, а ниже резко изгибается кпереди соответственно изгибу крестца (рис. 4).
Полость малого таза женщины имеет особенности симметрии, что влияет на выполнение внутреннего поворота головки при разных предлежаниях. Относительно сагиттальной плоскости правая и левая части таза почти одинаковы. Относительно фронтальной плоскости емкость задней части значительно больше (крестцовая впадина), чем емкость передней, поскольку внутренняя поверхность симфиза ровная.
Именно поэтому в полости малого таза более объемная часть головы (по отношению к оси движения) (рис. 6) может поместиться только сзади. Очевидно, что при затылочных (сгибательных) предлежаниях более объемными от оси продвижения оказываются лицо и передняя часть мозгового черепа, кото  рые заполняют пространство крестцовой впадины, образуя передний вид. При разгибании шеи плода более объемными от оси продвижения становятся затылок и мозговой череп, которые заполняют пространство крестцовой впадины, образуя задний вид.
рые заполняют пространство крестцовой впадины, образуя передний вид. При разгибании шеи плода более объемными от оси продвижения становятся затылок и мозговой череп, которые заполняют пространство крестцовой впадины, образуя задний вид.
Из мягких родовых путей первое сопротивление продвижению предлежащей части плода оказывает нижний сегмент матки.
Матка (uterus) женщины детородного периода — это грушевидное гладкомышечное полостное образование, несколько сплющенное в передне-заднем направлении. Вне беременности имеет массу около 50 г, длину — около 7—8 см, в наиболее широком месте (дно между рогами) — около 5 см, в передне-заднем направлении — около 3 см; толщина стенок — около 1—2 см. В матке различают тело, перешеек и шейку (рис. 7, 8).
Тело матки (corpus uteri) — верхняя наибольшая часть, в которой различают дно — часть, находящуюся выше уровня отхождения маточных труб, рога, где отходят круглые связки матки спереди, несколько выше и кзади — маточные трубы и далее сзади и ниже — собственные связки яичников; переднюю и заднюю стенки; ребра или боковые края тела матки, где сходятся передняя и задняя стенки и тут же, снаружи, проходит сосудистый пучок восходящей ветви маточной артерии. В теле есть полость (cavum uteri), соединенная в области рогов с просветом маточных груб (orifitium internum tubae uterinae), и внизу с цервикальным каналом (canalis cervicalis).
Стенки матки состоят из трех слоев: внутреннего — слизистого (endometrium), среднего — мышечного (myometrium) и наружного — серозного (perimetrium).
Эндометрий, в свою очередь, имеет два слоя: поверхностный функциональный, или компактный, (stratum compactum) и глубокий базальный (stratum basalie). В компактном слое происходят изменения в соответствии с фазами овариально-менструального цикла, пролиферация — восстановление клеточной массы после фазы десквамации (очередных месячных); секреция — образование трубчатых желез, в просвете которых происходит нидация оплодотворенной яйцеклетки в фазе бластоцисты. В случае нидации компактный слой превращается в децидуальную (отпадающую) оболочку (см. рис. 9), которая противостоит протеолитическому действию ворсин трофобласта и обеспечивает имплантацию. Если зачатие не происходит, компактный слой некротизируется, отслаивается и выходит из полости матки во время очередных месячных. Затем цикл повторяется за счет пролиферации клеток из базального слоя эндометрия. Компактный эндометрий покрыт одним слоем реснитчатого эпителия; колебания ресничек обеспечивают движение секрета желез вниз, к цервикальному каналу.
Миометрий складывается из трех слоев, которые весьма четко различимы во время истинных схваток, но достаточно «перепутаны» в небеременной матке и при покое — в беременной. Различают поверхностный подбрюшинный и внутренний подслизистый слои, которые преимущественно расположены косопродольно по отношению к сагиттальной оси матки, и средний циркулярный или сосудистый, расположенный относительно горизонтально. Последний наиболее выражен и массивен в шейке матки; наружный — в дне матки (рис. 8, 10).
Слои переплетены между собой и связками матки.
Во время беременности в матке появляются новые мышцы (неомиометрий), которые вырастают из мышечных слоев артерий и артериол между старыми мышцами (архимиометрий). Вместе они образуют новые морфофункциональные структуры (пласты) с относительно собственной иннервацией и рецепцией клеток, получившие название метронов. Метрон или группа метронов может быть в состоянии, отличном от остальных в одном и том же слое мышц. Например, при сокращении поверхностного слоя мышц тела матки в целом (родовая схватка) группа метронов, соответствующих расположению плаценты, не сокращается, пока не родится ребенок.
Процесс некоторой гипертрофии архимиометрия и появления неомиометрия обеспечивает очень быстрое двадцатикратное увеличение массы матки при доношенной беременности (1000 г) и 5—6-кратное увеличение длины (35—40 см) по сравнению с небеременной маткой.
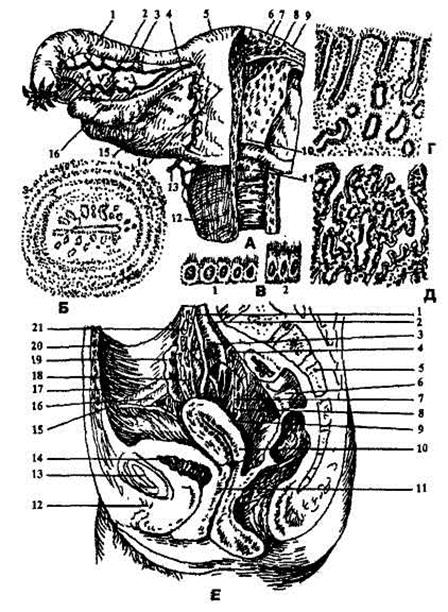
Рис. 8. Внутренние половые органы женщины (схема по Астринскому).
A. Матка с придатками (вид сзади): 1 — маточная труба; 2 — брыжейка трубы; 3 — трубная и яичниковая ветви маточной артерии; 4 — собственная связка яичника; 5 — дно матки; 6 — периметрии; 7 — миометрий; 8 — эндометрий; 9 — полость матки; 10 — надвлагалищная часть шейки матки; 11 — влагалищная часть шейки матки; 12 — влагалише; 13 — маточная артерия; 14 — тело матки; 15 — широкая связка матки; 16 — яичник.
Б. Поперечный разрез матки: 1 — слизистая оболочка; 2 — мышечная оболочка; 3 — серозная оболочка.
B. Эпителий тела (1) и шейки (2) матки.
Г. Слизистая оболочка тела матки.
Д. Слизистая оболочка шейки матки.
Е. Сагиттальный разрез женского таза: 1 — общая подвздошная артерия; 2 — прекрестцовый нерв; 3 — внутренняя подвздошная артерия; 4 — наружная подвздошная артерия; 5 — крестец; 6 — прямая кишка; 7 — тазовое сплетение; 8 — маточная артерия; 9 — ветви тазового сплетения, переходящие в маточно-влагалищное сплетение; 10 — матка; 11 — влагалище; 12 — мочеиспускательный канал; 13 — симфиз лобковых костей; 14 — мочевой пузырь; 15 — круглая связка матки с артериями и венами; 16 и 17 — артерия и вена подвздошные наружные; 18 — яичник; 19 — маточная труба; 20 — мочеточник; 21 — сосуды яичника.
 В работе мышц матки различают сокращение миоцитов — контракция (contractio), вытягивание и перемещение миоцитов, метронов, слоев — ретракция (retractio) и расслабление миоцитов и слоев — дистракция (distractio).
В работе мышц матки различают сокращение миоцитов — контракция (contractio), вытягивание и перемещение миоцитов, метронов, слоев — ретракция (retractio) и расслабление миоцитов и слоев — дистракция (distractio).
Контракция и ретракция наружного и подслизистого мышечных слоев стенки матки при одновременной дистракции сосудистого (среднего, циркулярно-косонаправленного) обеспечивают укорочение, сглаживание и открытие шейки матки в первом периоде родов и изгнание плода — во втором, отделение плаценты и выделение последа — в третьем. Сокращение среднего слоя, при расслаблении наружного и внутреннего — обеспечивает «запирательную» функцию шейки матки во время беременности, когда тело матки является плодовместилищем.
Общепринятой концепции механики «работы» мышц матки, которые в одних участках сокращаются, в других — расслабляются, фактически не имея конкретных точек фиксации, аналогично поперечнополосатым мышцам (кости, сухожилия), до сих пор нет.
Серозный (брюшина) слой покрывает тело матки спереди несколько выше перешейка, дно, всю заднюю стенку тела, надвлагалищную часть шейки матки и частично задний свод влагалища.
Перешеек матки (isthmus uteri) — небольшая (около 1 см) часть матки между телом и шейкой. Во время беременности из этой части образуется так называемый нижний сегмент матки длиной в несколько см, а в родах — доходящий до 10 см. Верхней границей перешейка является место прикрепления пузырно-маточной складки брюшины на матке (plica vesicouterina) спереди и прямокишечно-маточной складки сзади (plica rectouterina) или граница с собственно телом матки; нижней границей принят уровень внутреннего отверстия цервикального канала, в родах — край акушерского зева (рис. 10, 11).
Толщина нижнего сегмента значительно меньше толщины собственно стенок матки, что определяется пальпаторно в виде кольца, параллельного лону. Во время сокращения мышц в родах эта граница определяется более четко и смешается кверху, поэтому и получила название контракционного, или ретракционного, кольца.
В схватках к нижнему сегменту, снизу вверх, перетягиваются морфологические структуры шейки матки, проходящей этапы укорочения, сглаживания и собственно раскрытия.

 Шейка матки (cervix uteri) — это нижняя часть матки в форме цилиндра у рожавших или конуса у нерожавших. Места прикрепления стенок влагалища делят шейку на две части — верхнюю надвлагалищную и нижнюю влагалищную. Переднюю и заднюю стенки шейки матки назвали губами наружного зева канала шейки матки: более распространены названия «передняя и задняя губы шейки матки». Основную массу губ шейки матки представляют три слоя мышц, из которых самый мощный срединный (циркулярный) и два продольно-косых — внутренний (подслизистый) и наружный (подэпителиальный). Все три слоя являются продолжением соответствующих мышц тела матки. Запирательную функцию шейки матки выполняет циркулярный слой мыши, который во время беременности находится в состоянии сокращения, а во время родовых схваток в состоянии расслабления, что и делает возможным раскрытие при сокращении косопродольных слоев мышц.
Шейка матки (cervix uteri) — это нижняя часть матки в форме цилиндра у рожавших или конуса у нерожавших. Места прикрепления стенок влагалища делят шейку на две части — верхнюю надвлагалищную и нижнюю влагалищную. Переднюю и заднюю стенки шейки матки назвали губами наружного зева канала шейки матки: более распространены названия «передняя и задняя губы шейки матки». Основную массу губ шейки матки представляют три слоя мышц, из которых самый мощный срединный (циркулярный) и два продольно-косых — внутренний (подслизистый) и наружный (подэпителиальный). Все три слоя являются продолжением соответствующих мышц тела матки. Запирательную функцию шейки матки выполняет циркулярный слой мыши, который во время беременности находится в состоянии сокращения, а во время родовых схваток в состоянии расслабления, что и делает возможным раскрытие при сокращении косопродольных слоев мышц.
В середине шейки матки находится узкий веретенообразный (суженный вверху и внизу, при некотором расширении посередине) канал (canalis cervicalis), который вверху соединяется с полостью тела матки через внутренний зев (orificium internum) и внизу — с просветом влагалища через наружный зев (orificium externum). Наружный зев у рожавших имеет щелевидную форму, у нерожавших — точечную.
Соотношение длины шейки матки к длине тела в детородном периоде женщины 1:2. При гипоплазии соотношение уменьшается за счет удлинения шейки матки, при беременности — увеличивается за счет удлинения тела матки.
Слизистая оболочка шеечного канала (endocervix) — ярко-красная, имеет складки, состоит из высокого цилиндрического эпителия с железами, секрет которых — прозрачная густая слизь, заполняющая цервикальный канал как пробка.
Секрет цервикального канала меняет физико-химические свойства в зависимости от фазы овариально-менструального цикла: снижается вязкость в период овуляции, что способствует быстрейшему прохождению сперматозоидов, в результате чего повышается способность к оплодотворению.
В области наружного зева эндоцервикс четко ограничен от многослойного плоского эпителия, покрывающего влагалищную часть шейки матки. В последней имеются железы, которые часто закупориваются и превращаются в маленькие кисты, называемые яичками Нобота (ovula Nobothi).
Матка расположена между мочевым пузырем и прямой кишкой. Надвлагалищная часть шейки матки находится на уровне II—III крестцовых позвонков по продольной оси таза. В области перешейка образуется угол между телом и шейкой матки, что носит название сгибания матки. В норме угол открыт кпереди (anteflexio). Кроме того, продольная ось матки имеет отклонение кпереди от оси таза (anteversio). Тело матки весьма подвижно и может изменять положение в зависимости от величины смежных органов или самой матки (беременность, опухоли).
Маточные трубы,яйцеводы, трубы Фаллопия (tubae uterinae, s. salpinges, s. tubae Fallopii) начинаются от рогов матки у дна, выше и чуть позади круглых связок матки и перед собственными связками яичников. Длина труб 10—12 см. Каждую трубу разделяют на 4 части: 1) интрамуральную или интерстициальную — самую узкую, которая проходит через всю стенку матки; 2) перешеек — тонкую среднюю, расположенную почти горизонтально; 3) ампулярную — расширенную латеральную; 4) воронку — концевую самую широкую, обрамленную бахромками, которые подходят непосредственно к яичнику; самая длинная из них называется яичниковой. Воронка имеет отверстие, открывающееся в брюшную полость. Сверху и с боков труба покрыта серозной оболочкой — брюшина широкой связки матки. Снизу к трубе подходят клетчатка с сосудами и нервами через брыжейку.
Средний слой труб состоит из трех пластов гладких мышц: наружного и внутреннего продольных и циркулярного между ними. Каждый в интрамуральной части вплетается в соответствующие мышечные слои стенки матки.
Внутренний слой трубы — ткань, выстилающая ее канал, представляет собой слизистую из однослойного цилиндрического мерцательного эпителия, силовые движения ресничек которого направлены в сторону матки.
Движения трубы (перистальтика) обеспечивают захват яйцеклетки после овуляции воронкой, перемещение в ампулу, где происходит оплодотворение, и дальнейшую транспортировку зиготы в полость матки. Нарушение перистальтики, уменьшение диаметра просвета трубы чаще всего становятся причиной внематочной (трубной) беременности или трубного бесплодия.
Яичник(ovarium, oophoron) — парная эндокринная половая железа женщины, овоидной формы длиной 3,5—4 см, шириной 2 см, толщиной 1—1,5 см, массой 5—8 г.
Яичники размещены в углублениях брюшины на боковых стенках таза около терминальной линии таза, позади широкой связки матки. Собственные связки (lig. ovarii proprium) удерживают яичники около рогов матки; воронко-тазовые, или поддерживающие яичник (lig. infundibulopelvicum s. suspensorium ovarii), удерживают у стенки таза. Меньшая часть яичника (нижняя) находится между листками широкой связки, образующими брыжейку яичника, через клетчатку которой подходят к яичнику сосуды и нервы. Эта часть называется воротами яичника (hyatus ovarii). Большая часть яичника не покрыта брюшиной, которая заканчивается на воротной части в виде белой линии, свободно находится в брюшной полости. На яичнике различают две поверхности: внутреннюю, обращенную в сторону брюшной полости, и внешнюю, обращенную к стенке таза; два конца: маточный и трубный; два края: свободный, выпуклый, и брыжеечный, прямой. Свободную часть яичника укрывает однослойный кубический, или зародышевый, эпителий, отсутствующий на местах, где была овуляция и желтое тело. Плотнее и глубже эта часть покрыта белочной оболочкой (tunica albuginea) толщиной до 0,1 мм, коллагеновые волокна которой постепенно переходят в следующий, корковый слой яичника.
Корковый слой состоит из огромного количества фолликулов разных стадий развития и регрессии — от премордиальных, или первичных, размером около 40 мк в диаметре, всего 400—500 тыс., и до зрелого пузырька Граафа диаметром 6—20 мм. Яйцеклетка во время созревания проходит два редукционных деления. При первом образуются две неодинаковые клетки: маленькая лизируется, а другая делится повторно и опять же неодинаково — большая получает половинный набор хромосом и становится пригодной к оплодотворению, а маленькая гибнет. Этот этап в развитии животных и человека называется прогенезом. В это время кодируется наследственность по материнской линии; в случае патологии возникают гаметопатии эмбриона, генетические (наследственные) болезни (синдромы) плода и новорожденного.
Созревшая яйцеклетка выходит за пределы яичника (овулирует) и сразу втягивается трубой в ампулярную часть. Полость опорожненного фолликула заполняется кровью, а затем клетками с лютеином, образуя желтое тело (corpus luteum). Различают пять фаз развития и регрессии желтого тела: 1) кровоизлияние — образование «геморрагического тела»; 2) пролиферация; 3) васкуляризация — клетки зернистого слоя накапливают лютеин и становятся желтыми; 4) расцвет — тело становится в 3-4 раза больше зрелого фолликула по объему; 5) обратное развитие в белое, или фиброзное, тело, когда клетки дегенерируют и замещаются соединительной тканью.
В корковом слое яичника различают атретические тела — это замещенные соединительной тканью фолликулы разных степеней зрелости деградировавшие после овуляции созревшего.
Мозговой слои яичника состоит из соединительной ткани с сосудами и нервами, а ближе к воротам — с клетками, которые продуцируют андрогены и названы хиллюсными.
Яичники несут две функции генеративную и гормональную ''эндокринную).
Генеративная — это обеспечение роста и созревания первичных яйцеклеток в зрелые и овуляция. В правильном овариально-менструальном цикле это занимает первые 14—15 суток, называемых первой, или эстрогенной, или фолликулиновой фазой.
Гормональная (эндокринная) — это выработка половых гормонов (эстрогенов, гестагенов и андрогенов), которые, закономерно изменяя концентрацию (насыщенность), обеспечивают женщине вторичные половые признаки, изменения эндометрия и функционального состояния систем в соответствии с овариально-менструальным циклом, доминанте беременных, доминанте рожениц родильниц, лактации, климактерию, менопаузе.
На брыжейке яичника имеются редуцированные трубчатые образования, оставшиеся от первичной почки и названные придатками яичника. Из них нередко образуются ретенционные кисты названные параовариальными. Яичник вместе с трубой объединяются названием «придатки матки» (adnexa uteri).
Матка с придатками в малом тазу весьма подвижна за счет легко растяжимых связок, которые вместе объединяются функциональным понятием — подвешивающий аппарат матки. Это две (правая и левая) круглые связки матки (lig teres uteri), состоящие из гладких мышц и соединительной ткани в виде шнуров длиной 10-12 см. Каждая отходит от угла матки спереди и немного ниже маточной трубы, идет в широкой связке матки соответствующей стороны, заходит во внутреннее отверстие паховою канала, пройдя который вплетается в клетчатку лобка и срамных губ по рассыпному типу. Круглые связки ограничивают движение тела матки кзади, в норме обеспечивая anteflexio et anteversio.
Широкие связки матки (lig latum uteri) представляют дубликатуру периметрия, доходящего до стенок таза. Латерально и кверху образуются воронко-тазовые связки, поддерживающие яичники. Сверху широкая связка матки образует брыжейки труб и яичников. Между листками расположена клетчатка с сосудами и нервами. Широкие связки чрезвычайно подвижны и существенного влияния на расположение матки не оказывают, удерживая ее по срединной линии таза.
Закрепляющий (фиксирующий) аппарат матки удерживает надвлагалищную часть шейки матки в центре таза. Он состоит из двух крестцово-маточных связок (lig sacrouterinum), отходящих от матки сзади чуть ниже перешейка, и, обойдя прямую кишку, вплетающихся на внутренней поверхности крестца в тазовую фасцию, многочисленных связок между шейкой матки и мочевым пузырем (lig uterovesicalis), между шейкой матки и лоном (lig uteropubicum), двух основных связок (lig cardinale) от боковых поверхностей надвлагалищной части шейки матки до тазовой фасции боковых стенок таза. Все связки закрепляющего аппарата образуют между собой фиброзно-мышечные сплетения, которые, подобно сети, кольцу, охватывают надвлагалищную часть шейки матки и в целом называются гамаком матки (retinaculum uteri) (рис. 12).


Влагалище (vagina s colpos) — трубчатый орган от входа во влагалище (introitus vaginale), идущий примерно по оси таза спереди снизу кзади и вверх, заканчивающийся прикреплением к шейке матки где образуются своды влагалища (fornici vaginae) — передний, задний и два боковых. Длина задней стенки влагалища 8—10 см, передней на 2—3 см меньше, ширина 2,5—3 см. Задний свод несколько больше переднего, боковые — одинаковы. В заднем своде во время эякуляции накапливается сперма, за что он получил дополнительное название — приемник спермы (receptaculum seminis). Передняя и задняя стенки соприкасаются своими складчатыми слизистыми оболочками, что на разрезе имеет форму буквы «Н». Сверху, в просвет влагалища, свисает влагалищная часть шейки матки, направленная в задний свод.
Стенка влагалища — около 3-4 мм толщиною, состоит из трех слоев. Поверхностный, обращенный в просвет влагалища, слизистый по названию, но по существу это, скорее, несколько видоизмененная кожа, покрытая плоским многослойным эпителием, без собственных желез. Иногда в верхней трети влагалища обнаруживаются эмбриональные остатки в виде трубчатых образований (гартнеровы ходы), из которых нередко возникают ретенционные кисты.
У женщин в генеративном периоде слизистая влагалища имеет поперечные складки (rugae vaginalis), которые, к срединной линии передней и задней стенок, образуют продольные валики (columnae rugarum). У девочек и у женщин преклонного возраста складчатость влагалища отсутствует. Передний валик образует под уретрой выступ (carina urethrales), более четко выраженный во время беременности. Складки обеспечивают возможность значительного растяжения стенок влагалища без травм при половом сношении и в родах.
Выделения во влагалище (влагалищные бели) образуются в результате пропотевания жидкости из кровеносных и лимфатических сосудов, слущившегося эпителия, лейкоцитов и жизнедеятельности микроорганизмов. Здоровая женщина влагалищные бели практически не ощущает.
Влагалищные бели имеют большое значение как барьер для восходящей инфекции, главным образом за счет молочной кислоты, которую продуцируют бациллы Додерлейна, что создает кислую среду (рН 4,0—4,2), при которой погибает почти вся гноеродная флора. Кроме этого, кислая среда влагалища стимулирует движение сперматозоидов (отрицательный хемотаксис) в направлении цервикального канала, в котором выделения имеют слабощелочную среду.
Практически состояние этого барьера уточняется бактериоскопически и в зависимости от полученной флоры и рН определяют «чистоту влагалища», что предложил М. Гойрлин (М. Heurlin) (см. приложение 1).
Наружные половые органы женщины, вульва(vulva) — это половые органы, доступные наружному осмотру без применения дополнительных манипуляций или инструментов (см. рис. 13, 14).
Лобок, лобковый бугорок, холм Венеры (mons pubis, mons veneris) — это треугольный участок впереди лобкового сращения с верхней границей по надлобковой складке передней брюшной стенки, боковыми по паховым складкам, кзади постепенно переходящий в ткани больших половых губ. В периоде половой зрелости женщины лобок покрыт вьющимися волосами; у девочек и у женщин после климактерия волосистость отсутствует. Оволосение имеет треугольную форму с почти четкой горизонтальной линией по надлобковой складке и распространяется на большие срамные губы — такая фигура оволосения носит название оволосение наружных половых органов по женскому типу. Оволосение, распространяющееся к пупку по белой линии живота и на внутреннюю поверхность бедер, характерно для мужчин и называется оволосение по мужскому типу. Последнее, имея место у женщин, свидетельствует о нарушении нормального баланса половых гормонов в сторону повышения мужских.
В области лобка много подкожной клетчатки (5—6 см, после климакса — до 8—10 см), которая предохраняет от травм при половых сношениях. В глубокой старости слой клетчатки постепенно исчезает.
Большие половые губы(labia pudenda majora) — это продольные кожные складки, идущие от лобка к промежности, по одной с каждой стороны. Спереди и сзади они сращены, образуя так называемые переднюю и заднюю спайки губ (camissura labiorum). За задней спайкой есть небольшое углубление, названное ладьевидной ямкой (fossa navicularis). В норме обе губы плотно сомкнуты, закрывая половую щель (rima pudendi). Губы имеют достаточно мощную соединительно-тканную основу и выраженную жировую клетчатку, которая срастается с надкостницей лобковых костей и содержит сосудистые сплетения. Именно тут крепятся окончания круглых связок матки вместе с концевым выступом брюшины (diverticulum Nuckii).
Большие срамные губы покрыты пигментированной кожей с сальными и потовыми железами, волосами. Внутрь кожа губ истончается и становится похожей на слизистую оболочку.
Малые срамные губы(labia pudenda minora) — это вторая пара продольных кожных складок от лобка до средней трети больших срамных губ, где в них переходят. Чаще малые губы расположены под большими и без разведения последних осмотру не доступны. У некоторых женщин малые губы могут, в меньшей или большей степени, выступать в передней трети половой щели из-под больших губ, что не является какой-либо патологией. Впереди каждая малая губа разделяется на две ножки, которые образуют, вместе с ножками губы противоположной стороны, крайнюю плоть клитора (praeputium clitoridis) и под ним уздечку (frenulum clitondis).
Малые губы снаружи покрыты нежным, сочным, многослойным эпителием с сальными железами — волосы и потовые железы отсутствуют. Секрет сальных желез малых губ (smegma) скапливается в борозде между большими и малыми губами. В толще малых губ много соединительной ткани, гладкомышечных и нервных элементов. Во время сексуального возбуждения малые губы напрягаются, что дает основание считать их органами полового чувства и для женщины и для мужчины при совокуплении. Вместе с наружным жомом влагалища (contrictor cunni) малые половые губы образуют так называемую оргастическую манжетку.

Рис. 13. Наружные половые органы женщины.
А. Рожавшей с разведенными половыми губами
Б. То же без разведения губ — половая щель полностью не смыкается из-за растяжения малых губ и мышц промежности в периоде изгнания
В. Нерожавшей — большие половые губы прикрывают малые, половая щель плотно сомкнута (Williams Obstetrix, XX Ed)
1 — анус, 2 — промежность, 3 — вход во влагалище, 4 — остатки плевы, 5 — наружное отверстие уретры, 6 — уздечка клитора, 7 — клитор, 8 — крайняя плоть, 9 — большая половая губа, 10 — малая половая губа, 11 — передняя стенка влагалища, 12 — ладьевидная ямка, 13 — задняя спайка, 14 — большие половые губы, 15 — закрытая половая щель
Клитор(clitor) — образование из двух пещеристых тел, которые ножками срослись с надкостницей нисходящих ветвей лобковых костей. Расположен около нижнего края симфиза в переднем углу половой щели между ножками малых срамных губ в виде небольшого конуса. Клитор у женщины — это аналог мужского полового органа. В клиторе различают тело, которое заканчивается головкой. Клитор покрыт тонкой кожей, продолжающейся с малых половых губ, и включает огромное количество сосудов и нервов. Клитор способен к эрекции при сексуальном возбуждении. Функционально клитор рассматривается как наиболее возбудимая зона сексуального центра женщины.
 Преддверие влагалища (vestibulum vaginae) — пространство, которое становится доступным осмотру после оттягивания латерально обеих половых губ, ограниченное с боков внутренней поверхностью малых и больших губ, сверху девственной плевой или ее остатками, сзади — ладьевидной ямкой (рис. 13).
Преддверие влагалища (vestibulum vaginae) — пространство, которое становится доступным осмотру после оттягивания латерально обеих половых губ, ограниченное с боков внутренней поверхностью малых и больших губ, сверху девственной плевой или ее остатками, сзади — ладьевидной ямкой (рис. 13).
В преддверие открывается наружное отверстие мочеиспускательного канала (orificium urethrae externum) на 2—3 см кзади от клитора в виде круга, щели. Длина мочеиспускательного канала у женщин — около 3-4 см, ширина при растяжении — около 1 см. Канал расположен почти прямо несколько кпереди и на всем протяжении сращен с передней стенкой влагалища.
Вокруг наружного отверстия мочеиспускательного канала расположены пазухи парауретральных желез Скине, малых желез преддверия (рис. 14). Это ветвистые образования длиной 1—2 см, расположены в мышечных слоях мочеиспускательного канала. Некоторые из них открываются на слизистую уретры возле наружного жома, другие — на слизистую преддверия влагалища. В этих железах достаточно долго может задерживаться инфекция, особенно гонококки. Секрет этих желез увлажняет слизистую оболочку передней части уретры и ее наружною отверстия.
В преддверии влагалища расположено много виноградоподобных желез и углублений, заканчивающихся слепо и покрытых многослойным эпителием.
В небольшой бороздке, между девственной плевой или ее остатками, на уровне перехода малых срамных губ в большие, с обеих сторон есть отверстия каналов больших желез преддверия, Бартолина. Железы по одной находятся в задних отделах больших срамных губ под луковицами преддверия. Это весьма большие пещеристые тела, которые, в виде подковы, заложены сзади входа во влагалище под большими и малыми срамными губами и нижней третью влагалища. Луковицы включают соединительную ткань, мышечные элементы и множественные венозные сплетения. Впереди луковицы сходятся над уретрой с обеих сторон (см. рис. 14).
Большие железы преддверияразмерами около 1,0x1,0x1,0 см представляют довольно сложные трубчатые образования с выводными протоками длиной 1,5—2,0 см. Эти железы — аналоги желез луковичной части уретры мужчины. Секрет бартолиниевых желез щелочной реакции выделяется при сексуальном возбуждении и непосредственно при совокуплении, увлажняя слизистую преддверия и входа во влагалище, разжижая эякулят, способствуя повышению подвижности сперматозоидов. В случаях инфицирования воспалительный процесс чаще локализуется в пределах самой железы.
Девственная плева(hymen) — дубликатура слизистой оболочки влагалища, между которой есть соединительно-тканные и мышечные элементы. Она перекрывает вход во влагалище, имея одно или несколько отверстий различной формы для оттока белей и менструальных выделений у девушек. Различают некоторые варианты девственной плевы: кольцевидная, полумесяцеподобная, с двумя отверстиями, решетчатая, сосочковая, целостная (ненарушенная). Последняя может быть следствием аномалий развития гениталий (aplasia hymeni) или после воспалительных слипчивых процессов (atresia hymeni). Отсутствие отверстия в девственной плеве в генеративном периоде приводит к скоплению месячных выделений во влагалище (haematocolpos).
При первом половом акте девственная плева разрывается в большей или меньшей степени, но редко до основы. Эти остатки называют гименальными сосочками (carunculae hymenales). Во время родов эти сосочки дорываются до основы и получают название миртовидных (carunculae myrtiformes) (см. рис. 14). Это имеет некоторое значение в судебно-медицинской практике. Нередко девственная плева бывает настолько растяжима, что сохраняется до самых родов, когда ее приходится рассекать до прорезывания предлежащей части плода.
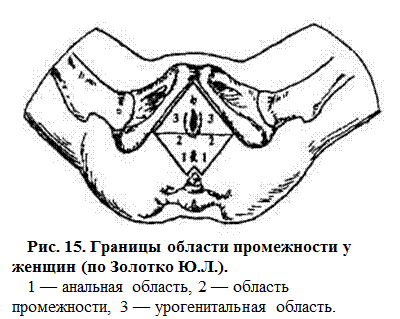
Наружные половые органы в области промежности — это ромб с углами: спереди — у нижнего края симфиза, с боков — у седалищных бугров и сзади — у верхушки копчика (рис. 15). Линией, соединяющей седалищные бугры, эта область делится на передне-верхнюю — мочеполовую (regio urogenitale) — и задне-нижнюю — анальную (regio analis).
Промежность— это комплекс кожи, мышц, фасций, расположенных в вышеназванной области. Функционально область промежности принято называть: мочеполовая диафрагма (спереди) и диафрагма таза (сзади).
Нередко вместо термина «промежность» применяется термин «тазовое дно» как функциональное образование, которое поддерживает уровень внутрибрюшинного давления и противостоит опущению и выпадению внутренних гениталий. Тазовое дно в целом еще называют поддерживающим аппаратом матки.
Промежность (perineum), по существу, не является половым органом, но имеет очень большое значение в периоде изгнания плода, оказывая существенное сопротивление, что смещает предлежащую часть вперед к урогенитальной диафрагме. Мышцы промежности имеют большое значение для обеспечения оптимальных сексуальных ощущений во время совокупления и для женщины, и для мужчины (эротическое плато). Кроме этого, мышцы обеспечивают достаточно плотное смыкание половой щели после коитуса, не давая сперме вытекать из влагалища.
Промежность (задне-нижняя) — это кожная фасциально-мышечная пластина между задней спайкой больших половых губ спереди, верхушкой копчика сзади и между обоими седалищными буграми с боков. Эту область разделяют на переднюю промежность — от задней спайки до ануса и заднюю промежность — от ануса до верхушки копчика.
Промежность покрыта тонкой, без волос, кожей, постепенно утолщающейся по мере перехода на области тела и ног. Высокая промежность (более 5 см) существенно тормозит рождение предлежащей части, чем приводит к травмам шейного отдела позвоночника плода. Поэтому высокая промежность в родах подлежит рассечению.
Мочеполовая диафрагма, мочеполовой треугольник — это фасциально-мышечная пластина, натянутая поперечно по лобковой дуге, которая пропускает мочеиспускательный канал и влагалище до преддверия. Треугольник занимает всю переднюю часть выхода из малого таза. Непосредственно под нижним краем симфиза мышц нет. Здесь срастаются оба листка фасции, что образует треугольную связку уретры (lig. triangularae urethrae), она же — поперечная связка таза, или связка перед мочеиспускательным каналом (lig. transversum pelvis s. lig. praeurethrale).
 Треугольник имеет мышцы, расположенные в два слоя (рис. 16, 17). В поверхностном слое расположены 2 мышцы, идущие от сухожильного центра промежности и луковицы преддверия с обеих сторон входа во влагалище до пещеристых тел клитора, — луковично-пещеристые (lig. m. bulbocavernosum). В паре эти мышцы называют жомом влагалища (contrictorcunni). В этом же слое расположены еще 2 мышцы, идущие от седалищных бугров каждой стороны до пещеристых тел клитора, — седалищно-пещеристые (m.m. ishiocavernosus), а между седалищными буграми — поверхностная поперечная мышца (m. transversus perinei superfitialis).
Треугольник имеет мышцы, расположенные в два слоя (рис. 16, 17). В поверхностном слое расположены 2 мышцы, идущие от сухожильного центра промежности и луковицы преддверия с обеих сторон входа во влагалище до пещеристых тел клитора, — луковично-пещеристые (lig. m. bulbocavernosum). В паре эти мышцы называют жомом влагалища (contrictorcunni). В этом же слое расположены еще 2 мышцы, идущие от седалищных бугров каждой стороны до пещеристых тел клитора, — седалищно-пещеристые (m.m. ishiocavernosus), а между седалищными буграми — поверхностная поперечная мышца (m. transversus perinei superfitialis).
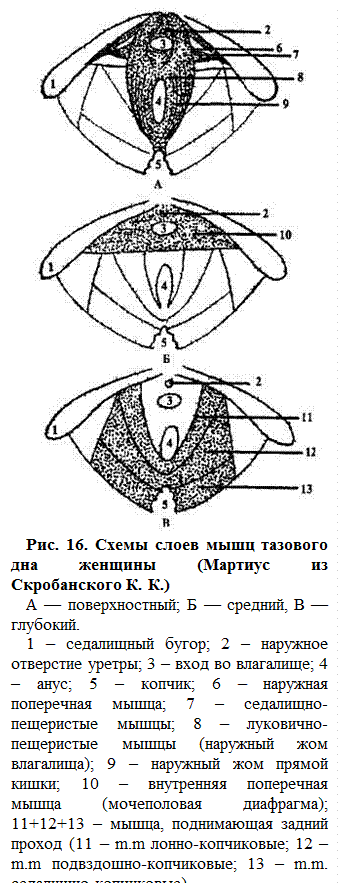 В следующем по глубине слое (под фасцией предыдущих мышц) расположена глубокая поперечная мышца (m. transversus perinei profundus), которая, вместе с фасциями, обеспечивает форму урогенитальной диафрагмы. Эта мышца имеет определенную связь с мышцами поверхностного слоя и наружным жомом заднего прохода (m. sphincter ani externum), который окружает конец прямой кишки, начинаясь от верхушки копчика и фиксируясь в сухожильном центре промежности. Это самый глубокий слой промежности, который в целом носит название мышцы, поднимающей задний проход (m. levator ani). Представляют собой образование, состоящее из трех пар симметричных мощных мышц, которые спереди крепятся к внутренней поверхности симфиза и горизонтальных ветвей лобковых костей, с боков — к сухожильной дуге (arcus tendinous) и сзади — к копчику. Передняя пара называется лобково-копчиковыми мышцами (m.m. pubo-coccygeus), которая по срединной линии пропускает уретру и влагалище. Эти мышцы достаточно часто повреждаются в родах. В случаях неправильного восстановления разрывов или вторичного заживления несостоятельность этих мышц приводит к недостаточности мышц тазового дна с опущением и выпадением стенок влагалища и матки. Средние части называют подвздошно-копчиковыми мышцами (m.m. ileo coccygeu), которые по срединной линии пропускают прямую кишку. Заднюю пару мышц называют седалищно-копчиковыми (m.m. ishiococygeu). Обе пары последних мышц в родах практически не разрываются.
В следующем по глубине слое (под фасцией предыдущих мышц) расположена глубокая поперечная мышца (m. transversus perinei profundus), которая, вместе с фасциями, обеспечивает форму урогенитальной диафрагмы. Эта мышца имеет определенную связь с мышцами поверхностного слоя и наружным жомом заднего прохода (m. sphincter ani externum), который окружает конец прямой кишки, начинаясь от верхушки копчика и фиксируясь в сухожильном центре промежности. Это самый глубокий слой промежности, который в целом носит название мышцы, поднимающей задний проход (m. levator ani). Представляют собой образование, состоящее из трех пар симметричных мощных мышц, которые спереди крепятся к внутренней поверхности симфиза и горизонтальных ветвей лобковых костей, с боков — к сухожильной дуге (arcus tendinous) и сзади — к копчику. Передняя пара называется лобково-копчиковыми мышцами (m.m. pubo-coccygeus), которая по срединной линии пропускает уретру и влагалище. Эти мышцы достаточно часто повреждаются в родах. В случаях неправильного восстановления разрывов или вторичного заживления несостоятельность этих мышц приводит к недостаточности мышц тазового дна с опущением и выпадением стенок влагалища и матки. Средние части называют подвздошно-копчиковыми мышцами (m.m. ileo coccygeu), которые по срединной линии пропускают прямую кишку. Заднюю пару мышц называют седалищно-копчиковыми (m.m. ishiococygeu). Обе пары последних мышц в родах практически не разрываются.
Сосуды и нервы подходят к органам родовых путей через соответствующие париетальные и висцеральные клетчаточные пространства второго и третьего этажей малого таза. Различают
