Диагностика и дифференцированные подходы к лечению артериальной гипертензии.
Диагностика и дифференцированные подходы к лечению артериальной гипертензии.
Несмотря на усилия ученых, врачей и органов управления здравоохранением, артериальная гипертензия (АГ) в Российской Федерации остается одной из наиболее значимых медико-социальных проблем. Это обусловлено как широким распространением данного заболевания (около 40% взрослого населения РФ имеет повышенный уровень артериального давления (АД)), так и тем, что АГ является важнейшим фактором риска основных сердечно-сосудистых заболеваний (ССЗ) – инфаркта миокарда (ИМ) и мозгового инсульта (МИ), главным образом определяющих высокую смертность в нашей стране.
Под термином "артериальная гипертензия"подразумевают синдром повышения артериального давления (АД) при "гипертонической болезни" и "симптоматических артериальных гипертензиях".
Гипертоническая болезнь (ГБ) - хронически протекающее заболевание, основным проявлением которого является артериальная гипертензия (АГ), не связанная с наличием патологических процессов, при которых повышение АД обусловлено известными, в современных условиях часто устраняемыми причинами (симптоматические АГ).
Примечание: в силу того, что ГБ — гетерогенное заболевание, имеющее довольно отчетливые клинико-патогенетические варианты с существенно различающимися на начальных этапах механизмами развития, в научной литературе вместо термина "гипертоническая болезнь" часто используется понятие "артериальная гипертензия".
Классификация АГ.
Определение степени повышения АД.
Классификация величины АД у лиц старше 18 лет представлена в таблице 1. Если значения систолического АД (САД) и диастолического АД (ДАД) попадают в разные категории, то степень тяжести АГ оценивается по более высокой категории. Наиболее точно степень АГ может быть определена только у пациентов с впервые диагностированной АГ и у больных, не принимающих антигипертензивные препараты (АГП).
Классификация уровней АД (мм рт.ст.)
| Категории АД | САД | ДАД | |
| Оптимальное | < 120 | и | <80 |
| Нормальное | 120- 129 | и/или | |
| Высокое нормальное | 130- 139 | и/или | 85-89 |
| АГ 1 степени | 140- 159 | и/или | 90-99 |
| АГ 2 степени | 160- 179 | и/или | 100- 109 |
| АГ 3 степени | > 180 | и/или | > 110 |
| Изолированная систолическая АГ (ИСАГ)* | > 140 | и | <90 |
Примечание. Национальные клинические рекомендациии ВНОК, 2010.
* ИСАГ должна классифицироваться на 1, 2, 3 степени согласно уровню САД.
Величина АД является важнейшим, но не единственным фактором, определяющим тяжесть АГ, также имеет значение оценка общего сердечно-сосудистого риска, степень которого зависит от величины АД, наличие или отсутствие сопутствующих (ФР), поражения органов-мишеней (ПОМ) и ассоциированных клинических состояний (АКС).
Сосуды
- УЗ признаки утолщения стенки артерии (ТИМ > 0,9 мм) или атеросклеротические бляшки магистральных сосудов
- скорость пульсовой волны от сонной к бедренной артерии > 12 м/с
- лодыжечно/плечевой индекс < 0,9
Почки
- небольшое повышение сывороточного креатинина: 115-133 мкмоль/л (1,3-1,5 мг/дл) для мужчин или 107-124 мкмоль/л (1,2-1,4 мг/дл) для женщин
- низкая СКФ < 60 мл/мин/1,73 м2 (MDRD формула) или низкий клиренс креатинина < 60 мл/мин (формула Кокрофта-Гаулта)
- МАУ 30-300 мг/сут;
- отношение альбумин/креатинин в моче ≥ 22 мг/г (2,5 мг/ммоль) для мужчин и ≥ 31 мг/г (3,5 мг/ммоль) для женщин
АД - артериальное давление;
ОХС - общий холестерин;
ХС ЛНП - холестерин липопротеидов низкой плотности;
ХС ЛВП - холестерин липопротеидов высокой плотности;
НТГ - нарушение толерантности к глюкозе;
ССЗ - сердечно-сосудистые заболевания;
АО - абдоминальное ожирение;
ОТ - объем талии;
ТГ – триглицериды;
ГЛЖ - гипертрофия левого желудочка;
ИММЛЖ - индекс массы миокарда левого желудочка;
СКФ - скорость клубочковой фильтрации;
МАУ – микроальбуминурия;
МИ - мозговой инсульт;
ТИМ – толщина интимы – медиа;
ТИА - транзиторная ишемическая атака;
ЦВБ - церeброваскулярная болезнь.
Стратификация риска сердечно – сосудистых осложнений
У больных АГ
| ФР, ПОМ и СЗ | Артериальное давление (мм рт.ст.) | |||
| Высокое нормальное 130-139/85-89 | АГ 1-й степени 140-159/90-99 | АГ 2-й степени 160-179/100-109 | АГ 3-й степени ≥ 180/110 | |
| Нет ФР | Незначимый | Низкий доп. риск | Средний доп. риск | Высокий доп. риск |
| 1-2 ФР | Низкий доп. риск | Средний доп. риск | Средний доп. риск | Очень высокий доп. риск |
| ≥ 3 ФР, ПОМ, МС или СД | Высокий доп. риск | Высокий доп. риск | Высокий доп. риск | Очень высокий доп. риск |
| АКС | Очень высокий доп. риск | Очень высокий доп. риск | Очень высокий доп. риск | Очень высокий доп. риск |
Примечание. Национальные клинические рекомендации ВНОК, 2010.
Точность определения общего сердечно – сосудистого риска напрямую зависит от того, насколько полным было клинико – инструментальное обследование больного. Без данных УЗИ сердца и сосудов для выявления гипертрофии левого желудочка и утолщения стенки (или бляшки) сонных артерий до 50% больных АГ могут быть ошибочно отнесены к категории низкого или умеренного риска вместо высокого или очень высокого.
Патогенез ГБ
Согласно теории Ланга первичное значение имеет нарушение функций коры головного мозга и гипоталамуса.
В эксперименте при раздражении дорзального ядра гипоталамуса вызывалась САГ, а при раздражении центрального - ДАГ.
Раздражение"эмоциональных центров" коры также приводило к гипертонической реакции. Ланг считал, что в основе гипертонии лежит своеобразный сосудистый невроз (нарушение рецепторных отношений коры и подкорки ), который со временем обязательно приводит к активации симпатической нервной системы.
АГ - гетерогенное заболевание.
«Мозаичная» теория возникновения ГБ
- Нейрогормональная теория:
- Активация симпатической нервной системы
- Активация РААС
- Генетическая теория
- Центральный генез
- Увеличение ОЦК
- Эндотелиальная дисфункция
При возбуждении освобождающийся норадреналин возбуждает альфа-рецепторы, повышая сипматическую активность соответствующей системы. Особенно богаты альфа рецепторами артериолы и венулы. В патологии выделение медиатора остается в норме, нарушено его депонирование - катехоламины действуют на уровне рецепторов более длительное время и вызывают более длительные гипертензивные реакции.
Более длительное действие катехоламинов на уровне венул приводит к усилению венозного возврата к сердцу - спазм венул, усиливается работа сердца, следовательно увеличивается МОК.
Норадреналин действует одновременно и на альфа-рецепторы артериол, увеличивая тем самым ОПСС.
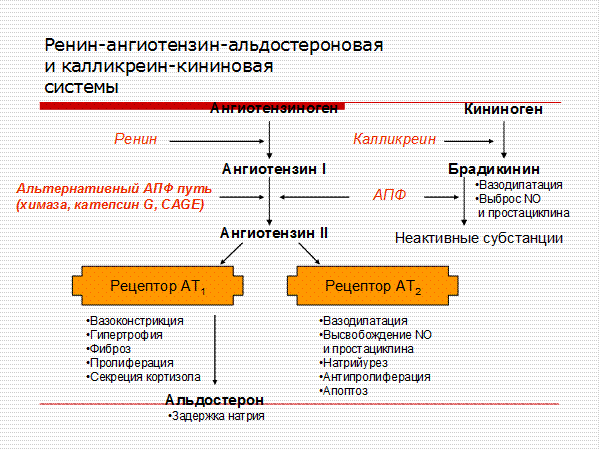
Альфа-рецепторами богато снабжены и почечные сосуды, в результате их спазма и последующей ишемии почки возбуждаются рецепторы юкстагломерулярного аппарата, клетки которого вырабатывают ренин. Следствием этого является активация РААС.
 ОСНОВНЫЕ ГЕМОДИНАМИЧЕСКИЕ ФАКТОРЫ, УЧАВСТВУЮЩИЕ В ФОРМИРОВАНИИ АД - МОК, ОПСС, ОЦК
ОСНОВНЫЕ ГЕМОДИНАМИЧЕСКИЕ ФАКТОРЫ, УЧАВСТВУЮЩИЕ В ФОРМИРОВАНИИ АД - МОК, ОПСС, ОЦК
В норме при увеличении работы сердца МОК увеличивается в несколько раз, следовательно увеличивается систолическое давление крови, но в тоже время ОПСС снижается настолько, что на самом деле среднее гемодинамическое давление остается неизменным.
При ГБ:
1. В начальных стадиях увеличивается МОК или сердечный выброс. ОПСС не снижается, остается на прежнем уровне. Поэтому происходит увеличение АД. Такой тип изменения гемодинамики называется гиперкинетическим.
2. В последующем все большее значение приобретает повышение ОПСС, а сердечный выброс остается нормальным – эукинетическийтип.
3. В далеко зашедших стадиях происходит резкое увеличение ОПСС на фоне уменьшенного сердечного выброса - гипокинетический тип.
Диагностика и обследование пациентов с АГ проводится в соответствии со следующими задачами:
- определение степени и стабильности повышения АД (таблица 1);
- исключение вторичной (симптоматической) АГ или идентификация ее формы;
- оценка общего сердечно-сосудистого риска;
- выявление других факторов риска ССЗ, диагностика ПОМ и АКС, которые могут повлиять на прогноз и эффективность лечения.
Правила измерения АД.
Измерение АД проводит врач или медсестра в амбулаторных условиях или в стационаре (клиническое АД). АД также может регистрироваться самим пациентом или родственниками в домашних условиях - самоконтроль АД (СКАД). Суточное мониторирование АД (СМАД) выполняют медработники амбулаторно или в условиях стационара.
Для измерения АД имеет значение соблюдение следующих условий:
- положение больного: сидя в удобной позе; рука на столе и находится на уровне сердца; манжета накладывается на плечо, нижний край ее на 2 см выше локтевого сгиба.
Условия измерения: исключается употребление кофе и крепкого чая в течение 1 часа перед исследованием; рекомендуется не курить в течение 30 минут до измерения АД; отменяется прием симпатомиметиков, включая назальные и глазные капли; АД измеряется в покое после 5-минутного отдыха; в случае если процедуре измерения АД предшествовала значительная физическая или эмоциональная нагрузка, период отдыха следует продлить до 15 - 30 минут. Размер манжеты должен соответствовать размеру руки.
Для оценки величины АД на каждой руке следует выполнить не менее двух измерений с интервалом не менее минуты; при разнице > 5 мм рт.ст. производят одно дополнительное измерение; за конечное (регистрируемое) значение принимается среднее из двух последних измерений.
При первичном осмотре пациента следует измерить давление на обеих руках; в дальнейшем измерения проводят на той руке, где АД выше.
У больных старше 65 лет, при наличии СД и у лиц, получающих антигипертензивную терапию (АГТ), следует также произвести измерение АД через 2 минуты пребывания в положении стоя;
Сбор анамнеза.
Тщательно собранный анамнез обеспечивает возможность получения важной информации о сопутствующих ФР, признаках ПОМ, АКС и вторичных формах АГ. В таблице 5 представлены сведения, которые необходимо выяснить у пациента при беседе с ним.
Рекомендации по сбору анамнеза у больных АГ
| 11. | Длительность существования АГ, уровень повышения АД, наличие ГК; |
| 22. | Диагностика вторичных форм АГ: |
| • | - семейный анамнез почечных заболеваний (поликистоз почек); |
| • | - наличие в анамнезе почечных заболеваний, инфекций мочевого пузыря, гематурии, злоупотребление анальгетиками (паренхиматозные заболевания почек); |
| • | - употребление различных лекарств или веществ: оральные противозачаточные средства, назальные капли, стероидные и нестероидные противовоспалительные препараты, кокаин, эритропоэтин, циклоспорины; |
| • | - эпизоды пароксизмального потоотделения, головных болей, тревоги, сердцебиений (феохромоцитома); |
| мышечная слабость, парестезии, судороги (альдостеронизм). | |
| 33. | Факторы риска: наследственная отягощенность по АГ, ССЗ, ДЛП, СД; |
| • | - наличие в анамнезе больного ССЗ, ДЛП, СД; |
| • | - курение; |
| • | - нерациональное питание; |
| • | - ожирение; |
| • | - низкая физическая активность; |
| • | - храп и указания на остановки дыхания во время сна (сведения со слов родственников пациента); |
| • | - личностные особенности пациента |
| 44. | Данные, свидетельствующие о ПОМ и АКС: |
| • | - головной мозг и глаза — головная боль, головокружения, нарушение зрения, речи, ТИА, сенсорные и двигательные расстройства; |
| • | - сердце — сердцебиение, боли в грудной клетке, одышка, отеки; |
| • | - почки - жажда, полиурия, никтурия, гематурия, отеки; |
| • | - периферические артерии — похолодание конечностей, перемежающаяся хромота. |
| 5. | Предшествующая АГT: применяемые антигипертензивные препараты (АГП), их эффективность и переносимость. |
| 66. | Оценка возможности влияния на АГ факторов окружающей среды, семейного положения, рабочей обстановки. |
Примечание. Национальные клинические рекомендации ВНОК, 2010.
Физикальное обследование.
Физикальное обследование больного (табл. 6) АГ направлено на определение ФР, признаков вторичного характера АГ и органных поражений. Измеряются рост и вес с вычислением индекса массы тела (ИМТ) в кг/м2, и окружность талии (ОТ).
 Данные физикального обследования, указывающие на
Данные физикального обследования, указывающие на
Углубленное исследование
осложненная АГ - оценка состояния головного мозга, миокарда, почек, магистральных артерий;
выявление вторичных форм АГ - исследование в крови концентрации альдостерона, кортикостероидов, активности ренина; определение катехоламинов и их метаболитов в суточной моче и/или в плазме крови;
брюшная аортография; КТ или МРТ надпочечников, почек и головного мозга, КТ или МРА.
Примечание: Национальные клинические рекомендации ВНОК, 2010.
Тактика ведения больных АГ.
Цели терапии.
Основная цель лечения больных АГ - максимальное снижение риска развития сердечно-сосудистых осложнений (ССО) и смерти от них. Коррекция всех модифицируемых ФР (курение, ДЛП, гипергликемия, ожирение), предупреждение, замедление темпа прогрессирования и/или уменьшение ПОМ, а также лечение ассоциированных и сопутствующих заболеваний - ИБС, СД и т. д.
При лечении больных АГ величина АД должна быть менее 140/90 мм рт.ст., что является ее целевым уровнем. При хорошей переносимости назначенной терапии целесообразно снижение АД до более низких значений. У пациентов с высоким и очень высоким риском ССО необходимо снизить АД<140/90 мм рт.ст. в течение 4 недель. В дальнейшем, при условии хорошей переносимости рекомендуется снижение АД до 130/80 мм рт.ст. и менее.
Cнижение АД до целевого уровня должно происходить в несколько этапов, число которых индивидуально и зависит как от исходной величины АД, так и от переносимости АГТ.
Немедикаментозные методы.
Мероприятия по изменению ОЖ:
- отказ от курения;
- нормализация массы тела (ИМТ < 25 кг/м2);
- снижение потребления алкогольных напитков < 30 г алкоголя в сутки для мужчин и 20 г/сут. для женщин;
- увеличение физической нагрузки — регулярная аэробная (динамическая) физическая нагрузка по 30-40 минут не менее 4 раз в неделю;
- снижение потребления поваренной соли до 5 г/сут.;
- изменение режима питания с увеличением потребления растительной пищи, увеличением в рационе калия, кальция (овощи, фрукты, зерновые) и магния (молочные продукты), а также уменьшением потребления животных жиров.
Медикаментозная терапия.
Выделяют 2 стратегии стартовой терапии АГ: монотерапия и низкодозовая комбинированная терапия с последующим увеличением количества и/или доз лекарственного средства при необходимости (схема 1).
Монотерапия на старте лечения может быть выбрана для пациентов с небольшим повышением АД и низким или средним риском. Комбинация 2-х препаратов в низких дозах должна быть предпочтительна у больных АГ 2-3 степени с высоким и очень высоким риском ССО (схема 1). Низкодозовая комбинированная терапия предусматривает подбор эффективной комбинации препаратов с различными механизмами действия.
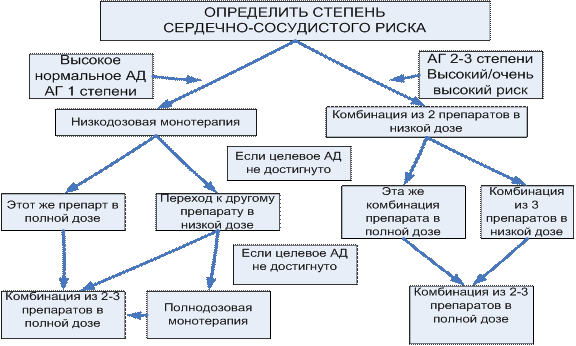 Схема 1.Выбор стартовой терапии для достижения уровня АД (Национальные клинические рекомендации ВНОК, 2010).
Схема 1.Выбор стартовой терапии для достижения уровня АД (Национальные клинические рекомендации ВНОК, 2010).
Рекомендации по выбору лекарственных препаратов для
Комбинированная терапия АГ.
Все преимущества комбинированной терапии присущи только рациональным комбинациям АГП. К ним относятся: ИАПФ + диуретик; БРА + диуретик; ИАПФ + АК; БРА + АК; дигидропиридиновый АК + БАБ; АК + диуретик; БАБ + диуретик; БАБ + ААБ. При выборе комбинации БАБ с диуретиком необходимо использовать сочетание небиволола, карведилола или бисопролола с гидрохлоротиазидом в дозе не более 6,25 мг/сут. или индапамидом, и избегать назначения этой комбинации больным с метаболическим синдромом и сахарным диабетом.
К возможным комбинациям АГП относятся сочетание дигидропиридинового и недигидропиридинового АК, ИАПФ + БАБ, БРА + БАБ, ИАПФ + БРА, ААБ с ИАПФ, БРА, АК, диуретиками.
К рекомендуемым комбинациям трех АГП относятся: ИАПФ + дигидропиридиновый АК + БАБ; БРА + дигидропиридиновый АК + БАБ; ИАПФ + АК + диуретик; БРА + АК + диуретик; ИАПФ + диуретик + БАБ; БРА + диуретик + БАБ; дигидропиридиновый АК + диуретик + БАБ.
Динамическое наблюдение.
Достижение и поддержание целевых уровней АД требуют длительного врачебного наблюдения с регулярным контролем выполнения пациентом рекомендаций по изменению ОЖ и соблюдению режима приема назначенных АГП. При назначении АГТ плановые визиты больного к врачу для оценки переносимости, эффективности и безопасности лечения, а также контроля выполнения полученных рекомендаций, проводятся с интервалом 3—4 недели до достижения целевого уровня АД.
При недостаточной эффективности АГТ может быть произведена замена ранее назначенного препарата или присоединение к нему еще одного АГП. При отсутствии эффективного снижения АД на фоне 2-х компонентной терапии возможно присоединение третьего препарата (одним из трех препаратов, как правило, должен быть диуретик с обязательным последующим контролем эффективности, безопасности и переносимости комбинированной терапии.
После достижения целевого уровня АД на фоне проводимой терапии последующие визиты для пациентов со средним и низким риском, которые регулярно измеряют АД дома, планируются с интервалом в 6 месяцев.
Для больных с высоким и очень высоким риском, для пациентов, получающих только немедикаментозное лечение, и для лиц с низкой приверженностью лечению интервалы между визитами не должны превышать 3 месяца.
При "резистентной" АГ (АД > 140/90 мм. рт.ст. во время лечения тремя препаратами, один из которых диуретик, в субмаксимальных или максимальных дозах), следует убедиться в отсутствии объективных причин резистентности к терапии. В случае истиной рефрактерности следует направить больного на дополнительное обследование.
Лечение пациента с АГ проводится постоянно (пожизненно), т. к. его отмена сопровождается повышением АД. При стойкой нормализации АД в течение 1 года и соблюдении мер по изменению ОЖ у пациентов с низким и средним риском возможно постепенное уменьшение количества и/или снижение доз принимаемых АГП.
Рефрактерная АГ.
Рефрактерной или резистентной к лечению считают АГ, при которой назначенное лечение - изменение ОЖ и рациональная комбинированная АГТ с применением адекватных доз не менее трех препаратов, включая диуретики, не приводит к достаточному снижению АД и достижению его целевого уровня. В таких случаях показано детальное обследование органов-мишеней.
Основные причины рефрактерной АГ:
- отсутствие приверженности к лечению (несоблюдение режима приема и доз назначенных препаратов);
- нарушение или отказ от рекомендаций по изменению образа жизни: прибавка веса, злоупотребление алкоголем, продолжение курения;
- продолжающийся прием лекарственных средств, повышающих АД или снижающих эффективность антигипертензивной терапии (глюкокортикоиды, нестероидные противовоспалительные препараты и др.);
- не выявленные вторичные формы АГ;
- нелеченный синдром обструктивного апное во время сна;
- тяжелое поражение органов-мишеней;
- перегрузка объемом, обусловленная следующими причинами: избыточное потребление поваренной соли, неадекватная терапия диуретиками, прогрессирование ХПН, гиперальдостеронизм.
Злокачественная АГ.
При злокачественной АГ – крайне высокое АД (> 180/120 мм.рт.ст.) с развитием тяжелых изменений сосудистой стенки (фибриноидный некроз), что приводит к кровоизлияниям и/или отеку соска зрительного нерва, ишемии тканей и нарушению функции различных органов.
Наличие злокачественной АГ оценивается как тяжелое состояние, и требует снижения ДАД до 100-110 мм рт.ст. в течение 24 часов. Пациентам со злокачественной АГ показана комбинация из трех и более АГП. Следует помнить о возможности избыточного выведения из организма натрия, особенно при интенсивном назначении диуретиков, что сопровождается дальнейшей активацией РААС и повышением АД. Больной со злокачественной АГ должен быть еще раз тщательно обследован на предмет наличия вторичной АГ.
Феохромоцитома.
Феохромоцитома - опухоль мозгового слоя надпочечников и хромаффинной ткани (0,2 - 0,4% среди всех форм симптоматической АГ). АГ). Исследование катехоламинов и их метаболитов в суточной моче используется для ее диагностики, высокие показатели свидетельствуют в пользу феохромоцитомы. Если же при клинической картине, характерной для данного заболевания, эти показатели находятся на пограничном уровне или в пределах нормы, то показаны диагностические тесты: фармакологические с адренолитическими средствами, провокационные фармакологические, которые осуществляются в специализированных стационарах.
При подтверждении диагноза феохромоцитомы необходимо уточнить ее локализацию. В большинстве случаев это большие опухоли (размером от 1 см до 15 см), и обнаружить их можно при УЗИ надпочечников и парааортальной области. Более чувствительным методом является КТ или МРТ. Метод радиоизотопного сканирования с использованием метайодобензилгуанидина (MIBG) позволяет подтвердить функциональную активность феохромоцитом, выявленных в надпочечниках методами КТ или МРТ, диагностировать опухоли из хромаффинной ткани вненадпочечниковой локализации, а также метастазы, поскольку у 10% больных имеют место злокачественные феохромоцитомы. В некоторых случаях феохромоцитома может быть составной частью наследственных синдромов: при синдроме множественного эндокринного аденоматоза типа II (МЭН II), при болезни Хиппеля-Линдау, при нейрофиброматозе 1 типа, а также при наследственной форме параганглиом. При подозрении на наследственную форму заболевания рекомендовано проведение генетического исследования.
Хирургическое удаление феохромоцитом — единственный радикальный метод лечения этого заболевания. Перед операцией для коррекции АД используют α-АБ, по показаниям, в дальнейшем к ним могут быть присоединены β-АБ. Монотерапия β-АБ, без достаточной блокады а-адренорецепторов, может привести к резкому повышению АД.
Первичный альдостеронизм.
При первичном гиперальдостеронизме (синдроме Конна) АГ развивается на фоне гиперпродукции альдостерона аденомой коры надпочечников (1 - 11 %). Для уточнения функционального состояния надпочечников исследуют концентрацию альдостерона и активность ренина в плазме крови (АРП). Предварительно отменяют лекарственные препараты, влияющие на эти показатели, в первую очередь — БАБ, ИАПФ, БРА, диуретики, спиронолактон. Для аденомы (альдостеромы) и гиперплазии коры надпочечников характерна низкая АРП и повышенная секреция альдостерона. АРП крови исследуется после 1-часовой ходьбы: показатели <1 нг/мл/час, свидетельствуют о низкой АРП. С целью дифференциальной диагностики применяют тест с 4-часовой ходьбой и другие нагрузочные пробы, направленные на стимуляцию или подавление показателей РААС. Проба с дексаметазоном позволяет выявить больных с редкой формой АГ — гиперальдостеронизмом, корригируемым глюкокортикоидами. Диагноз этого заболевания подтверждается при генетическом исследовании - выявлении химерного гена, патогномоничного для данного моногенного заболевания.
Для визуализации изменений в надпочечниках и уточнения стороны локализации опухоли – КТ или МРТ.Функциональное состояние надпочечников можно оценить при радионуклидной визуализации с помощью меченого холестерина, флебографии надпочечников и раздельной катетеризации вен надпочечников.
До хирургического удаления альдостером, а также у пациентов с двусторонней гиперплазией коры надпочечников назначают спиронолактон, при недостаточном антигипертензивном эффекте возможно присоединение АК. Больным с семейной формой гиперальдостеронизма I типа показана терапия глюкокортикоидами (дексаметазон), которая приводит к нормализации АД и показателей РААС.
Коарктация аорты.
Коарктация аорты - врожденное органическое сужение аорты, чаще в зоне перешейка и дуги, относится к редким формам АГ. Для диагностики большое значение имеет повышенное АД на верхних конечностях при наличии нормального или пониженного АД на нижних. Пульсация на артериях нижних конечностей ослаблена, тогда как на лучевой артерии пульс не изменен. Выслушивается систолический шум на основании сердца и со спины в межлопаточном пространстве слева. Диагноз подтверждается при ангиографии, МРТ. Лечение хирургическое.
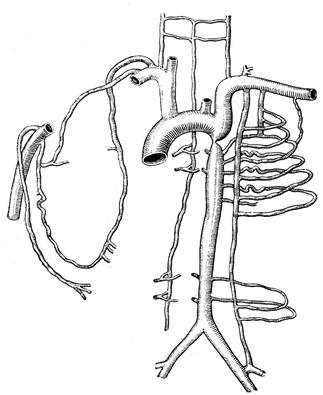
Лекарственная форма АГ.
К лекарственным средствам, способным повысить АД относятся: стероидные и нестероидные противовоспалительные препараты, гормональные противозачаточные средства, симпатомиметики, кокаин, эритропоэтин, циклоспорины и др.
Диагностика и дифференцированные подходы к лечению артериальной гипертензии.
Несмотря на усилия ученых, врачей и органов управления здравоохранением, артериальная гипертензия (АГ) в Российской Федерации остается одной из наиболее значимых медико-социальных проблем. Это обусловлено как широким распространением данного заболевания (около 40% взрослого населения РФ имеет повышенный уровень артериального давления (АД)), так и тем, что АГ является важнейшим фактором риска основных сердечно-сосудистых заболеваний (ССЗ) – инфаркта миокарда (ИМ) и мозгового инсульта (МИ), главным образом определяющих высокую смертность в нашей стране.
Под термином "артериальная гипертензия"подразумевают синдром повышения артериального давления (АД) при "гипертонической болезни" и "симптоматических артериальных гипертензиях".
Гипертоническая болезнь (ГБ) - хронически протекающее заболевание, основным проявлением которого является артериальная гипертензия (АГ), не связанная с наличием патологических процессов, при которых повышение АД обусловлено известными, в современных условиях часто устраняемыми причинами (симптоматические АГ).
Примечание: в силу того, что ГБ — гетерогенное заболевание, имеющее довольно отчетливые клинико-патогенетические варианты с существенно различающимися на начальных этапах механизмами развития, в научной литературе вместо термина "гипертоническая болезнь" часто используется понятие "артериальная гипертензия".
Классификация АГ.
Определение степени повышения АД.
Классификация величины АД у лиц старше 18 лет представлена в таблице 1. Если значения систолического АД (САД) и диастолического АД (ДАД) попадают в разные категории, то степень тяжести АГ оценивается по более высокой категории. Наиболее точно степень АГ может быть определена только у пациентов с впервые диагностированной АГ и у больных, не принимающих антигипертензивные препараты (АГП).
