Дифференциально-диагностические критерии воспаления придатков матки и аппендицита (по И.И.Яковлеву и И.М.Старовойтову)
| Признак | Сальпингоофорит | Аппендицит |
| Начало заболевания | Постепенное, недомогание, бели | Боли резкие с иррадиацией в правую подвздошную область, тошнота, рвота |
| Клинический анализ крови | Умеренный лейкоцитоз, незначительный сдвиг формулы влево, увеличение СОЭ | Лейкоцитоз уже в первые часы заболевания, быстрое его нарастание, с выраженным сдвигом лейкоцитарной формулы формулы влево |
| Данные влагалищного исследования | Болезненность придатков матки, резкая болезненность при попытке смещения матки | Отсутствие болезненности при пальпации матки и ее придатков, тракции шейки безболезненны |
| Симтомы Ровзинга, Щеткина-Блюмберга, Ситковского, напряжение мышц передней брюшной стенки | Отсутствуют или выражены нерезко. Локальное напряжение мышц передней брюшной стенки может иметь место | Все симптомы выражены отчетливо |
| Симптом Промптова (локализация боли при ректальном исследовании) | Чувствительность позадиматочного углубления незначительна, приподнимание матки резко болезненно | Болезненность в области позадиматочного углубления, приподнимание матки почти безболезненно |
| Изменение состояния при дальнйшем наблюдении | Постепенное стихание острых явлений под влиянием противовоспалительного лечения | Все признаки заболевания прогрессируют, общее состояние ухудшается, нарастают явления перитонита |
Лечение больных с острым эндометритом и острым сальпингоофоритом проводится в условиях стационара.
Основное место при лечении острого процесса принадлежит антибиотикотерапии с учетом чувствительности к причинно значимой микрофлоре. В связи с высокой частотой присоединения анаэробов рекомендуется дополнительно применять метронидазол.
При остром эндометрите и сальпингоофорите назначается антибактериальная терапия локальная гипотермия (лед на низ живота).
В комплекс терапии включают противовоспалительную (НПВС), десенсебилизирующую, инфузионную, седативную терапию, назначаются средства, сокращающие матку, укрепляющие сосудистую стенку, по мере стихания воспалительного процесса обязательна физиотерапия, с целью профилактики осложнений и снижения спаечного процесса в малом тазу.
При выраженной интоксикации используют инфузионную терапию (парентеральное введение 5% раствора глюкозы, полиглюкина, реополиглюкина, гемодеза, белковых препаратов; общее количество жидкости –2,5 л). В состав инфузионной терапии включают средства, корригирующие кислотно-щелочное равновесие (50–100мл 4–5% раствора бикарбоната натрия).
При наличии в полости матки остатков плодного яйца, децидуальной ткани и плацентарной ткани, крупных сгустков крови лечение следует начинать с опорожнения полости матки, т.е. проведения гистероскопии с выскабливанием слизистой матки под «прикрытием» антибактериальной терапии. При этом возможен лаваж полости матки антисептиками.
При адекватном лечении острый процесс заканчивается через 8–10 дней. Целесообразно раннее использование физиотерапевтических процедур.
У каждой четвертой женщины с острой формой воспалительных заболеваний органов малого таза развиваются осложнения:
· параметрит;
· внутриматочные синехии (синдром Ашермана);
· панметрит;
· пиосальпинкс;
· гидросальпинкс;
· частичная непроходимость маточных труб и формирование крипт;
· в 6-10 раз возрастает частота эктопической беременности как результат патологии маточных труб;
· полная непроходимость маточных труб и бесплодие;
· трубно-яичниковые (тубоовариальные) абсцессы;
· перитубарные и периовариальные спайки;
· спайки в полости малого таза и брюшной полости;
· хронизация процесса;
· разрывы абсцессов, приводящие к перитониту.
Параметрит - воспаление околоматочной клетчатки. Возникает чаще всего после различных вмешательств на матке (патологические роды, аборты, гинекологические операции). Патогенная или условно-патогенная флора проникает в параметрий при травматизации матки либо — реже — лимфогенным или гематогенным путем из рядом расположенных очагов инфекции (аднексит, эндоцервицит, кольпит). После внедрения инфекции в параметрии образуется диффузный воспалительный инфильтрат, который способен нагнаиваться (при современном уровне терапии это происходит достаточно редко), рассасываться либо приобретать хроническое течение. Инфильтрат обычно располагается в определенных областях: от переднего отдела шейки по латеральным краям мочевого пузыря к передней брюшной стенке, от переднебоковых отделов шейки — к пупартовой связке и боковым отделам живота, от заднебоковых отделов шейки — к стенкам таза, от заднего отдела шейки — к прямой кишке. Воспаление всей клетчатки малого таза носит название пельвиоцеллюлита.
Одним из первых симптомов параметрита является стойкое повышение температуры (при нагноении она может приобретать интермиттирующий характер). Первоначально общее состояние пациентки практически не изменено, затем появляются и нарастают признаки интоксикации — головная боль, слабость, вялость, адинамия. Появляются жалобы на тупую боль в низу живота, чувство давления на прямую кишку, могут присоединяться дизурические явления и затруднения акта дефекации.
При диагностике параметрита обращает на себя внимание стойкое повышение СОЭ в крови больных. При развитии нагноения инфильтрата возникает лейкоцитоз с нейтрофильным сдвигом влево, диспротеинемия и пр. При бимануальном исследовании определяется укорочение и сглаживание заднего или боковых сводов влагалища, более выраженное со стороны поражения (либо равномерно — при тотальном инфильтрате). Матка полностью не контурируется, поскольку включена в воспалительный инфильтрат частично или целиком. Сбоку от матки определяется инфильтрат, сначала мягковатой, позже — плотной консистенции. Признаки раздражения брюшины отсутствуют. Пальпация живота в начале заболевания безболезненна или малоболезненна. При возникновении нагноения живот становиться чувствительным при пальпации. Важным дифференциально-диагностическим критерием параметрита является притупление перкуторного тона над верхней передней подвздошной остью на стороне поражения. Осложнения могут возникнуть при несвоевременной диагностике и развитии нагноения инфильтрата — прорыв гнойника в свободную брюшную полость, прямую кишку, мочевой пузырь.
Лечение следует начинать с назначения антибиотиков широкого спектра или препаратов фторхинолонового ряда (ципрофлоксацин) в сочетании с метронидазолом в течение 7-10 дней. Женщина находится на строгом постельном режиме, показан холод на низ живота, инфузионная, десенсибилизирующая, дезинтоксикационная терапия. При нагноении вскрывают гнойник через задний свод влагалища либо со стороны передней брюшной стенки (внебрюшинно) с введением дренажа. При переходе процесса в подострую стадию начинают воздействие физическими факторами (УФ - лучи, УВЧ). При хронизации процесса можно использовать преднизолон в суточной дозе 20 мг в течение 10 дней с последующим переходом на НПВС, при нормализации показателей крови показаны ультразвук на низ живота, ректальные свечи с индометацином, микроклизмы с аспирином. Заболевание отличается длительным обратным развитием. Спустя 4—6 месяцев показано санаторно-курортное лечение с использованием грязевых влагалищных и ректальных тампонов, гинекологического массажа. В комплекс терапии целессобразно включать эфферентные методы детоксикации (плазмаферез).
Для клинической картины пельвиоперитонита характерно наличие симптомов интоксикации: тошнота, рвота, слабость, повышение температуры. Отмечаются интенсивные боли в низу живота, возможно его некоторое вздутие и ослабление перистальтики, однако процесс ограничен гипогастральной областью (главный дифференциально-диагностический признак!), где отмечаются положительные симптомы раздражения брюшины. Матку и придатки пропальпировать, как правило, не удается.
В настоящее время во всем мире отмечается более активная тактика ведения больных гинекологическими пельвиоперитони-тами.
Активизация касается не расширения показаний к удалению пораженных органов, а более широкого применения хирургических методов лечения – лапароскопия, удаление гноя, дренирование, пункции. Больные пельвиоперитонитом подлежат немедленной госпитализации в стационар. Первым этапом обследования является идентификация возбудителя заболевания путем бактериологических, серологических исследований содержимого влагалища и цервикального канала. Микрофлора нижних отделов полового тракта только в 50% соответствует таковой в маточных трубах и полости таза. В связи с этим забор материала производят при пункции брюшной полости через задний свод влагалища (с одновременным введением антибиотиков) или лапароскопии.
 |  |
А Б
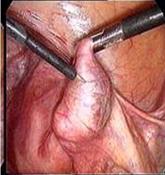
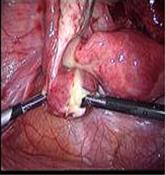
Рис. 7.1.4 (А, Б). Эндоскопическая картина пиосальпинкса.
При отсутствии эффекта от консервативной терапии в течение 2–4 часов или присоединении признаков разлитого перитонита больная должна быть подвергнута оперативному лечению в объеме, достаточном для удаления источника гноя и адекватного дренирования брюшной полости.
Чаще необходимы дренирование брюшной полости с кольпотомией; введение дренажей, микроирригаторов для внутрибрюшных капельных инфузий и постоянной эвакуации патологического экссудата по типу перитонеального диализа.
Хирургическое лечение показано при пельвиоперитоните (не поддающемся терапии в течение 4 часов и более); пиосальпинксе (рис. 7.1.4 (А, Б)), пиоваре, тубоовариальном мешотчатом образовании (угрозе их перфорации, перфорации с развитием пельвио- и перитонита); перитоните; безуспешности консервативной терапии.
Хронические воспалительные заболевания
верхнего отдела женских половых органов
Хронические воспалительные процессы органов малого таза (ХВЗОМТ) необходимо рассматривать как полисистемное заболевание, в основе которого – нарушения иммунитета. Именно неадекватность иммунной защиты на местном и системном уровнях – основная причина хронизации процесса. Наиболее важным патогенетическим звеном следует считать прекращение размножения либо полную элиминацию инфекта, вызвавшего ранее острый воспалительный процесс. Это является патогенетическим обоснованием отказа или ограничения антибактериальной терапии при терапии хронических воспалительных заболеваний органов малого таза.
В зависимости от типа возбудителя при остром процессе и исходного состояния иммунитета реакция организма при ХВЗОМТ может развиваться по двум вариантам: реже – формирование иммунодефицита (снижение концентрации IgA и IgM, лизоцима, и компонентов комплемента, снижение активности В-лимфоцитов, уменьшение числа Т-хелперов, увеличение Т-супрессоров ), чаще – развитие патологической гиперэргической реакции, способствующей поддержанию воспалительного процесса (увеличение IgG в сыворотке крови, изменение активности цитокинов и значительное повышение иммуноглобулинов всех классов в тканях пораженных органов, особенно накопление IgG на поверхности эпителиальных клеток, выявляется лимфо-гистиоцитарная инфильтрация и скопление плазматических клеток вокруг желез и кровеносных сосудов эпителия).
Клинические проявления хронических воспалительных процессов разнообразны, при этом некоторые симптомы связаны не столько с изменениями в матке и придатках, сколько с нарушением деятельности эндокринной, сердечно-сосудистой, нервной систем.
Наиболее постоянным и характерным симптомом является боль. Боли, как правило, локализованы в нижних отделах живота и могут иррадиировать в поясничный или крестцовый отделы позвоночника. Боли чаще носят периодический характер и нередко сохраняются после исчезновения признаков воспалительной реакции и могут усиливаться при охлаждении, интеркуррентных заболеваниях, физических и эмоциональных перегрузках.
Как правило, болевой синдром сопровождается изменениями в нервно-психическом состоянии больных (плохой сон, раздражительность, снижение трудоспособности, быстрая утомляемость).
Следующим важным проявлением хронического воспалительного процесса является нарушение менструальной функции. Существование стойкого очага воспаления в малом тазу приводит к нарушению менструального цикла у 45–55% больных, что проявляется в виде мено- и метроррагий, гипоменструального синдрома и альгодисменореи.
Нарушения сексуальной функции встречаются в 50–70% случаев и проявляются аноргазмией, вагинизмом, диспареунией.
Нарушением репродуктивной функции страдает около 30% женщин с хроническим эндометритом, что в большинстве наблюдений связано с прерыванием беременности на ранних сроках гестации.
Частота бесплодия у больных с ХС колеблется от 30 до 70% (трубно-перитонеальный фактор).
У каждой четвертой женщины с ХС и ХЭ отмечаются бели, характер и количество которых может быть различным и связано, как правило, с остротой процесса.
Диагноз хронического эндометрита ставится на основании данных анамнеза, особенностей клинического течения заболевания, данных инструментальных и лабораторных методов исследования.
Достоверных данных в отношении двуручного гинекологического исследования при хроническом эндометрите не существует. Обязательным является проведение бактериологических исследований, исследование содержимого цервикального канала, уретры, влагалища, а также качественная ПЦР-диагностика хламидий, трихомонад, гонококков Этиологическую значимость других инфектов необходимо определять только количественными методами. Количество инфекта более 105 КОЕ/мл позволяет отнести его к возбудителю заболевания.
Четкие ультразвуковые критерии хронического эндометрита отсутствуют, хотя хронические воспалительные заболевания тазовых органов сопровождаются определенными структурными изменениями в них. В настоящее время для диагностики хронического эндометрита широко используется гистероскопия с раздельным диагностическим выскабливанием слизистой матки (в первую фазу цикла).
Макроскопические изменения слизистой оболочки тела матки при ХЭ не всегда одинаковы. Клинико-гистероскопические особенности отражают характер и глубину патоморфологических изменений в эндометрии при хроническом процессе и их связь с клиническими симптомами заболевания. Неравномерное истончение и гипертрофия слизистой являются результатом двух противоположных компенсаторно-приспособительных механизмов эндометрия в ответ на хронический процесс, который проявляется обильными менструациями. Скудные менструации и белесоватая, тусклая слизистая оболочка матки при гистероскопии свидетельствуют об исходе воспалительного процесса. В ряде случаев при гистероскопии в полости матки могут обнаруживаться внутриматочные синехии. У большинства больных ХЭ процесс десквамации и регенерации функционального слоя нарушен, что проявляется перименструальными кровяными выделениями.
Таким образом, гистероскопия с выскабливанием слизистой матки и последующим гистологическим исследованием, является наиболее достоверным методом диагностики ХЭ.
Гистологическими признаками ХЭ являются инфильтраты, состоящие преимущественно из плазматических клеток, гистиоцитов и нейтрофилов.
Для диагностики ХЭ используется исследование аспирата из полости матки с количественным определением состава иммуноглобулинов. Количественное содержание иммуноглобулинов классов М, А и G в эндометриальном секрете при ХЭ в 100 раз превышает показатели содержания иммуноглобулинов у здоровых женщин и в 3 раза – при остром эндометрите.
Сопутствующие гинекологические заболевания не влияют на уровень иммуноглобулинов всех трех классов в эндометриальном секрете. Количественное определение иммуноглобулинов всех трех классов в содержимом полости матки является диагностическим тестом ХЭ.
Бактериоскопическое и бактериологическое исследование является обязательным, также необходима качественная ПЦР-диагностика хламидий, трихомонад, гонококков Этиологическую значимость других инфектов необходимо определять только количественными методами. Количество инфекта более 105 КОЕ/мл позволяет отнести его к возбудителю заболевания.
Диагностика ХС, особенно у больных с бесплодием, включает гистеросальпингографию. Косвенными признаками заболевания являются: непроходимость маточных труб, с образованием сактосальпинкса, изменение топографии труб (извилистый ход, подтянуты кверху), наличие спаечного процесса (неравномерное распределение контраста).
Ультразвуковая картина воспалительных изменений придатков матки отличается полиморфизмом. На частоту возникновения воспалительных процессов оказывают влияние тяжесть и длительность процесса.
Существенно расширяет диагностические и лечебные возможности при ХС лапароскопия. Лапароскопическими критериями являются: гиперемия маточных труб, отечность стенки, атония, ригидность, фиброз фимбрий, нарушение проходимости труб, перитубарные спайки. Во время лапароскопии проводят рассечение спаек, фимбриолизис, сальпингостомию и т.д.
При ХЭ и ХС клинический эффект зависит от решения следующих задач: достижение обезболивающего и противовоспалительного эффекта; повышение активности компенсаторно-защитных механизмов; профилактика обострения процесса; восстановление нарушенных функций половой системы; ликвидация вторично возникших полисистемных расстройств и сопутствующих заболеваний.
Гормональная терапия проводится с учетом формы эндокринного расстройства, возраста больной, экстрагенитальной патологии.
Одним из наиболее важных принципов лечения является строгая обоснованность антибактериальной терапии.
В хронической стадии ХЭ и ХС антибиотики не назначаются.
Антибиотикотерапия показана в двух клинических ситуациях:
1) если антибиотики не назначали или использовали неправильно в острой стадии процесса;
2) при обострении воспалительного процесса, когда имеются объективные симптомы: экссудация, повышение температуры тела, увеличение СОЭ и количества лейкоцитов, появление С-реактивного белка.
Возможно введение лекарственных препаратов, в частности антибиотиков, непосредственно в очаг воспаления – в толщу эндометрия. Разовая доза антибиотика соответствует суточной. При выраженном фиброзе стромы эндометрия в состав лекарственной смеси включают 64МЕ лидазы. Курс лечения составляет 6–8 процедур.
Для внутриматочного диализа целесообразно использовать лекарственную смесь следующего состава: димексид, лидаза, новокаин, димедрол, настойка календулы.
В настоящее время для внутриматочного диализа применяется препарат – иммозим – комплекс иммобилизованных протеиназ с полимерным водорастворимым носителем.
При маточных кровотечениях в комплекс мероприятий, помимо гормонального гемостаза, включают раствор аминокапроновой кислоты. Раствор вводят в полость матки ежедневно по 3–5 мл.
В комплекс терапии необходимо включать нестероидные противовоспалительные средства – индометацин (75–100 мг), диклофенак (25–50 мг 2–3 раза в день или по 1 свече на ночь ректально).
В комплекс терапии хронических процессов входят: адаптогены (настойка женьшеня, экстракт элеутерококка, сироп солодкового корня или пантокрин); биогенные стимуляторы, которые улучшают клеточный метаболизм, трофику и регенерацию тканей. К препаратам этой группы относятся: алоэ по 1 мл подкожно, курс – 30 инъекций; гумизоль по 2 мл внутримышечно, курс – 20– 30 инъекций.
Из иммуномодуляторов используют интерферон в виде ректальных свечей.
Иммуностимулирующая терапия включает: левамизол, тактивин, дибазол. Индукторы эндогенного интерферона – это циклоферон, виферон. Хороший эффект получен при использовании пирогенала, гоновакцины (по стандартным схемам), т.е. при проведении «агрессивной» иммунотерапии, с обострением хронического процесса, установлением микробного возбудителя и дальнейшим подключением антибиотиков.
Целесообразно назначение циклической витаминотерапии: в первую фазу цикла фолиевая кислота 5мг/сут.; во вторую фазу аскорбиновая кислота по 200–400 МЕ/сут., витамин Е 100 мг/сут. Курс витаминотерапии проводят 3 мес.
Одним из методов лечения ХС является плазмаферез. Плазмаферез оказывает детоксикационное, реокорригирующее и иммунокорригирующее влияние.
Нередко течение ХЭ и ХС может быть отягощено развитием дисбактериоза. В связи с этим необходимо дополнить базовую терапию препаратами, устраняющими нарушения в микробиоценозе кишечника и влагалища. К таким препаратам относятся бификол, ацилакт, лакто- и бифидумбактерин.
При воспалительных заболеваниях органов малого таза обязательным является применение физиотерапии. При длительности заболевания до 2-х лет и ненарушенной функции яичников, используют микроволны сантиметрового диапазона или магнитотерапию, если заболевание длится более двух лет целесообразно применять ультразвук в импульсном режиме или электрофорез цинка. Для лечения ХС широко используют как природные (сероводородные, радоновые, йодобромные ванны, пеллоиды), так и преформированные физические факторы (ультразвук, магнитное поле, лазерное излучение электро- и фонофорез).
Для снятия болевого синдрома используют массаж, при этом проводится сочетанный массаж области живота и пояснично-крестцовой зоны. Кроме перечисленных мероприятий, для успешной ликвидации системных изменений организма женщины, вызванных ХЭ или ХС, необходима определенная установка личности, направленная на активное преодоление болезни.
Реабилитация после лечения ВЗОМТ – крайне актуальная задача, учитывая, что основной контингент пациенток – женщины репродуктивного возраста.
Комплекс реабилитационных мер включает:
1) Нормализацию биоценоза кишечника и гениталий (достигается дотацией лактобактерий);
2) Нормализация функции яичников – достижение двухфазного менструального цикла (в репродуктивном возрасте);
3) Планирование семьи (контрацепция, а также предгравидарная подготовка и репродуктивные технологии при необходимости).
Контрольные вопросы
1. Чем обусловлена актуальность воспалительных заболеваний женских половых органов (ВЗЖПО)?
2. Какова частота воспалительных заболеваний женских половых органов?
3. Чем обусловлено увеличение числа воспалительных заболеваний женских половых органов в современных условиях?
4. Что такое воспаление?
5. Каковы особенности этиологии воспалительных заболеваний половых органов в настоящее время?
6. Каковы основные пути распространения инфекции?
7. Какие существуют факторы риска развития воспалительного процесса?
8. Какие существуют барьерные механизмы биологической защиты от воспалительных заболеваний женских половых органов?
9. Какие фазы выделяют в течение воспалительного процесса?
10. В чем заключается патогенез острых воспалительных заболеваний гениталий?
11. Каковы особенности патогенеза хронических воспалительных заболеваний гениталий?
12. В чем отличие этиологии и патогенеза острого и хронического воспаления?
13. Как классифицируют воспалительные процессы гениталий?
14. Что относится к воспалительным заболеваниям нижнего отдела полового тракта?
15. Что относится к воспалительным заболеваниям верхнего отдела полового тракта?
16. Каковы основные признаки острого воспалительного процесса?
17. Каковы основные клинические симптомы воспалительных заболеваний нижнего отдела полового тракта?
18. Каковы данные гинекологического осмотра при воспалительных заболеваниях нижнего отдела половых органов?
19. Назовите основные методы диагностики воспалительных заболеваний нижнего отдела полового тракта.
20. Как производится забор мазков на флору?
21. Что такое бактериальный вагиноз?
- Что происходит при бактериальном вагинозе?
- Что может способствовать развитию бактериального вагиноза?
- Каковы основные клинические проявления бактериального вагиноза?
- Какова диагностика бактериального вагиноза?
- Что такое «ключевые клетки»?
- В чем заключается лечение бактериального вагиноза?
28. Что такое вульвит?
29. Какова клиника и диагностика вульвита?
30. Каково лечение и профилактика вульвита?
31. Что такое кольпит (colpitis)?
32. Какова клиника и диагностика кольпита?
33. Какое лечение проводится при кольпите?
34. Какое лечение проводится при кандидозе половых органов?
35. Что такое бартолинит (bartholinitis)?
36. В чем заключается лечение бартолинита?
37. Что такое истинный абсцесс бартолиновой железы?
38. В чем отличие псевдоабсцесса от истинного абсцесса бартолиновой железы?
39. Какова клиника истинного абсцесса бартолиневой железы?
40. В чем заключается врачебная тактика при абсцессе бартолиновой железы?
41. Что такое эндоцервицит (endocervicitis)?
42. Какова клиника и диагностика эндоцервицита?
43. Как лечится эндоцервицит?
44. Что такое эндометрит(endometritis)?
45. Что такое эндомиометрит?
46. Какова возможная этиология острого эндометрита?
47. Какова клиническая симптоматика эндометрита?
48. Что такое оофорит (oophoritis)?
49. Что такое сальпингоофорит (salpingoophoritis)?
50. Какова клиническая симптоматика сальпингоофорита?
51. Какие существуют методы диагностики воспалительных процессов внутренних половых органов?
52. С какими заболеваниями следует дифференцировать острый сальпингоофорит?
53. Методы лечения воспалительных заболеваний внутренних половых органов.
54. Какие осложнения могут возникнуть при острых заболеваниях органов малого таза?
55. Что такое параметрит (parametritis)?
56. Какова клиника и диагностика параметрита?
57. Каково лечение параметрита?
58. Какова клиническая картина пельвиоперитонита?
59. Какова тактика ведения больных пельвиоперитонитом?
60. Каковы показания к хирургическому лечению воспалительных заболеваний внутренних половых органов?
61. Каковы особенности течения хронических воспалительных заболеваний органов малого таза?
62. Как протекают иммунные процессы при ХВЗОМТ?
63. Каковы клинические проявления хронического эндометрита (ХЭ) и хронического сальпингоофорита?
64. Какие существуют методы диагностики хронического эндометрита?
65. Какие существуют методы диагностики хронического сальпингоофорита?
66. Какие существуют методы лечения хронических воспалительных процессов гениталий?
67. Какие дополнительные лечебные мероприятия необходимы при возникновении маточного кровотечения?
68. Какие еще лечебные мероприятия входят в комплекс терапии хронических воспалительных заболеваний органов малого таза?
69. Какие физиотерапевтические мероприятия показаны при воспалительных заболеваниях органов малого таза?
70. Каковы основные направления реабилитации после лечения хронических воспалительных заболеваний органов малого таза?
Задача
Больная, 36 лет, поступила в стационар с жалобами на сильные боли внизу живота, тошноту, однократную рвоту, повышение температуры тела до 39,5°С. Менструальная функция не нарушена. 12-й день менструального цикла. В анамнезе двое срочных родов и три медицинских аборта без осложнений. В течение последних 12 лет с целью контрацепции использует ВМК. Заболела 10 дней назад, когда появились тянущие боли внизу живота, иррадирующие в прямую кишку, температура тела повысилась до 37,5°С. К врачу не обращалась, лечилась самостоятельно без эффекта. В связи с резким ухудшением самочувствия доставлена в стационар бригадой скорой медицинской помощи. При осмотре состояние средней тяжести, пульс 120 уд. в мин, АД 120/80 мм рт.ст. Язык сухой, обложен белым налетом. Живот вздут, резко болезнен во всех отделах, в правом и левом боковых каналах определяется притупление перкуторного звука, симптом Щеткина - Блюмберга резко положительный во всех отделах живота. При влагалищном исследовании: шейка матки "эрозирована", видны нити ВМК. В малом тазу пальпируется резко болезненный, неподвижный конгломерат, общими размерами 12 –14 -18 см; отдельно матку и придатки пальпировать не удается; задний свод влагалища нависает, резко болезненный; выделения из половых путей гноевидные.
Какой диагноз? План ведения больной?
Заболевания, передаваемые половым путем (зппп). Туберкулез женских половых органов
Содержание занятия:
В последние годы во всем мире отмечается неуклонный рост инфекций, передаваемых половым путем, особенно у молодежи в возрасте до 35 лет. Это обусловлено ранним началом половой жизни, наличием многочисленных половых партнеров, определенной свободой сексуальных отношений, несоблюдением мер по профилактике заболеваний, передающихся половым путем, учащением случаев самолечения и многими другими факторами. Дальнейшее распространение этих заболеваний несет огромную опасность для физического и психического здоровья нации, ведет к ее деградации и вырождению.
До недавнего времени к ЗППП относили только четыре, так называемые венерические болезни: сифилис, гонорея, трихомониаз, мягкий шанкр.
В настоящее время к ЗППП относят следующие заболевания – см. табл. 7.2.1.
Гонорея
Из всех заболеваний, передаваемых половым путем, гонорея встречается наиболее часто. Возбудителем гонореи является гонококк. Гонококк относится к грамотрицательным парным коккам, по форме напоминает кофейные зерна, которые вогнутой поверхностью обращены друг к другу. Микробы располагаются преимущественно внутриклеточно в лейкоцитах, реже внеклеточно в глубине тканей. Широкое применение антибиотиков привело к изменениям морфологии и биологических свойств гонококка: появились устойчивые гигантские L-формы,
плохо поддающиеся действию пенициллина. Особо важное эпидемиологическое значение имеет фагоцитоз гонококка трихомонадами. Гонококк не образует экзотоксина.
Таблица 7.2.1
Возбудители ИППП
(Институт Альфреда Фурнье, 1997 г., Франция)
| Возбудитель | Наименование заболевания |
| Бактерии Treponema pallidum Neisseria gonorrhoeae Haemophilus ducreyi Chlamydia trachomatis Calymmatobacterium granulomatis M. hominis, M. genitalium U. Urealyticum G. Vaginalis Bacteroides, Prevotella, Porphyromonas Peptostreptococcus Mobiluncus M. hominis Shigella species Staphilococcus aureus Str. agalacticae (гр.B), pyogenes (гр.A) E. coli, Proteus, Klebsiella, H. influensae, Peptococcus, Peptostreptococcus Вирусы Herpes simplex virus Cytomegalovirus hominis Hepatitis B, C virus Papillomavirus hominis Pox virus (Molluscovirus hominis) Retro-virus VIH 1 VIH 2 Простейшие Trichomonas vaginalis Entamoeba histolytica Lamblia (Giardia) intestinalis Грибы Candida Эктопаразиты Phthirus pubis Sarcoptes scabiei | Сифилис Гонорея Шанкроид (мягкий шанкр) Хламидийная лимфогранулема Урогенитальный хламидиоз Донованоз (гранулема паховая) Микоплазменные инфекции Бактериальный вагиноз Урогенитальный шигеллез Инфекции, обусловленные гноеродными бактериями Генитальный герпес Цитомегаловирусная инфекция Вирусные гепатиты B, C Папилломавирусные инфекции Контагиозный моллюск ВИЧ-инфекция/СПИД Мочеполовой трихомониаз Амебиаз Лямблиоз Урогенитальный кандидоз Лобковый педикулез Чесотка |
При гибели гонококка выделяется эндотоксин, который вызывает дегенеративно-деструктивные изменения в тканях, развитие спаечных процессов и др.
Существуют два пути распространения гонорейной инфекции: восходящий – уретра, шейка матки, эндометрий, маточные трубы, брюшина и гематогенный – проникновение гонококков в кровяное русло, чему способствует обильная сеть кровеносных сосудов в мочеполовых органах. Наиболее часто инфекция распространяется первым путем, особенно при менструации.
Классификация гонореи по МКБ - 10
А54 Гонококковая инфекция
А54.0 Гонококковая инфекция нижних отделов мочеполового тракта без абсцедирования периуретральных и придаточных желез
А54.1 Гонококковая инфекция нижних отделов мочеполового тракта с абсцедированием периуретральных и придаточных желез
А54.2 Гонококковый пельвиоперитонит и другая гонококковая инфекция мочеполовых органов
Гонококковый(ое): эпидидимит (№51.1), воспалительное заболевание тазовых органов у женщин (№74.3), орхит (№51.1), простатит (№ 51.0).
А54.8 Гонококковый перитонит.
О98.2 Гонорея, осложняющая беременность, деторождение и послеродовой период..
Классификация гонореи по топографическим признакам
· Гонорея восходящая.
· Гонорея мочевыделительной системы.
· Гонорея ректальная.
· Гонорея метастатическая.
По клиническому течению различают свежую и хроническую гонорею. Свежая гонорея, в свою очередь, делится на острую, подострую и торпидную.
К свежей острой гонорее относят воспалительные заболевания, возникшие не более 2-х недель назад, к подострой – воспалительные процессы, давность которых составляет 2–8 недель. Для свежей торпидной формы характерно стертые начало и течение воспалительного процесса; при этом в скудном отделяемом из уретры и шейки матки обнаруживаются гонококки.
Гонорейное заболевание следует считать хроническим, когда давность заболевания составляет более 2 месяцев или срок начала заболевания установить не удается.
Гонорея имеет короткий инкубационный период 3–5 дней. Примерно у 40–60% женщин, больных гонореей, манифестация заболевания начинается в конце менструации. Клиника заболевания зависит от распространенности процесса (поражение нижнего отдела мочеполовых органов или восходящая гонорея). При поражении нижнего отдела мочеполовых органов характерны жалобы на гнойные выделения из половых путей, незначительную боль и жжение при мочеиспускании, тупые боли внизу живота. При восходящей гонорее возможно усиление болей внизу живота, отсутствие аппетита, повышение температуры тела. Тяжесть клинических проявлений зависит от реакции организма на внедрение возбудителя, длительности заболевания.
Наиболее часто (в 60–90%) встречается торпидная форма. Подобное вялое течение гонореи наблюдается и у полового партнера. Важным фактором стертого течения является гипофункция яичников. Другой особенностью течения гонореи является тот факт, что она протекает как смешанная инфекция, обусловленная сочетанием гонококков-трихомонад (70–100%), стафилококков, стрептококков (20–22%), гонококков и вирусов (4–6%).
Диагностика гонореи основана на данных анамнеза, клинических проявлений. Клиническая лабораторная диагностика позволяет распознать гонорею с достаточной степенью вероятности. Однако диагноз ставят только на основании обнаружения гонококков в выделениях из уретры, влагалища, цервикального канала, прямой кишки. Для выявления гонококка используется микроскопическое и культуральное исследование, ПЦР (у девочек и женщин старше 60 лет – только культуральное с определением ферментативных свойств гонококка).
Провокации с использованием иммунологических, химических, термических методов проводятся при определенных условиях, с учетом возможных осложнений и последствий при их проведении.
При подозрении на гонорею следует учитывать:
· возникновение дизурических явлений и белей после начала половой жизни, повторного брака, случайного полового контакта;
· наличие гонореи у мужа в настоящее время или в прошлом;
· возникновение эндоцервицита у женщин с первичным бесплодием, особенно в сочетании с уретритом, двусторонним воспалением выводных протоков больших желез преддверия влагалища;
·
