Нормальный тип КТГ во время беременности

 Патологический тип - монотонный базальный ритм
Патологический тип - монотонный базальный ритм
( КТГ в родах)
 Патологический тип КТГ – синусоидальный тип
Патологический тип КТГ – синусоидальный тип
Патологический тип КТГ – глубокая децелерация

Инвазивные методы диагностики
Биопсия хориона
Биопсия хориона позволяет получить плодный материал в I триместре беременности (10-12 недель). Метод биопсии хориона обладает высокой эффективностью при кариотипировании плода в I триместре с целью предотвращения рождения детей с хромосомными абберациями, особенно с болезнью Дауна, а также с наследственными болезнями, сцепленными с полом.
Способы хорионбиопсии:
1. Аспирационная:
· Трансцервикальная;
· Трансабдоминальная.
2. Биопсионная.
Противопоказание: угроза прерывания беременности.
Обязательным условием является согласие пациентки.
Осложнения:
· образование гематом;
· прерывание беременности;
· инфицирование.
После проведения биопсии обязателен контроль УЗИ через 2 и 24 часа после манипуляции.
Амниоцентез
Амниоцентез - пункция амниотической полости с целью получения околоплодных вод для лабораторных исследований. Амниоцентез является инвазивным методом пренатальной диагностики таких осложнений беременности как врожденные пороки развития плода, гемолитическая болезнь, внутриутробное инфицирование, перенашивание, при недоношенной беременности - оценка степени зрелости плода.
Обязательным условием является согласие пациентки.
Техника:Операция амниоцентеза производится во II-III триместрах беременности и осуществляется в настоящее время трансабдоминальным доступом под визуальным ультразвуковым контролем (от трансцервикального доступа большинство клиник отказалось из-за повышенного риска восходящего инфицирования и преждевременного прерывания беременности).
Амниоцентез производят иглой 18-20G с мандреном длиной 35 мм под местной анестезией тканей в месте пункции с соблюдением мер асептики и антисептики. Непосредственно перед амниоцентезом проводится прицельное ультразвуковое исследование с целью выбора участка предполагаемой пункции (необходимо наличие свободного "кармана" околоплодных вод и отсутствие плаценты в месте пункции). Амниотическая жидкость аспирируется в объеме 15-20 мл.
Диагностика:
1. гемолитической болезни плода основана на определении оптической плотности билирубина в околоплодных водах;
2. внутриутробного инфицирования - по результатам бак/посева околоплодных вод с верификацией возбудителя и количественным определением массивности колонизации с антибиотикограммой или ПЦР-исследования околоплодных вод;
3. зрелости плода - по соотношению количественных содержаний «лецитин /сфингомиелин» (косвенная оценка степени зрелости сурфактантной системы легких плода);
4. врожденных пороков развития плода - по результатам культивирования клеток амниотической жидкости с последующим анализом хромосомного аппарата.
Противопоказания для амниоцентеза:
· угроза прерывания беременности,
· острый инфекционный процесс,
· рубец на матке,
· спаечная болезнь.
Кордоцентез
Кордоцентез - это исследование крови, взятой из пуповины под ультразвуковым контролем. Различают диагностический и лечебный кордоцентез.
Показания к диагностическому кордоцентезу:
· эхомаркеры хромосомной аномалии;
· пороки развития плода;
· мозаицизм, полученный при амниоцентезе.
Показания к лечебному кордоцентезу:
· необходимость внутриутробного переливания крови;
· внутриутробного введения препаратов.
Обязательным условием является согласие пациентки.
Кордоцентез проводят в 22-24 недели беременности под постоянным ультразвуковым контролем датчиками, снабженными пункционными адаптерами. Пункцию околоплодных вод при двухигольчатом методе производят иглой 18-20G в объеме 20-30 мл, затем вторую иглу 22G или 25G вводят в просвет первой с продвижением к пуповине. Прокол производят либо на свободном участке петель пуповины, либо в месте ее вхождения в брюшную полость. Для исследования достаточно 1-4 мл пуповинной крови. В некоторых случаях с целью обездвиживания плода при проведении манипуляции в его кровоток вводят нейроблокаторы (чаще ардуан).
После проведения кордоцентеза рекомендуется кардиомониторное наблюдение за состоянием плода в течение 30-60 минут.
Амниоскопия
Амниоскопия - трансцервикальиый осмотр канала шейки матки, состояния плодных оболочек в нижнем полюсе, нижнего полюса плодного яйца, предлежащей части плода, качества околоплодных вод.
Показания для амниоскопии:
1) подозрение на перенашивание беременности;
2) диагностика состояния плода у беременных группы риска (гестоз, отягощенный акушерский анамнез, тяжелые экстрагенитальные заболевания, возрастные первородящие, нарушение сердечной деятельности плода);
3) определение целости плодного пузыря;
4) уточнение предлежащей части плода:
5) диагностика гемолитической болезни (резус-конфликт);
6) подозрение на внутриутробную гибель плода;
7) диагностика состояния плода при аномалиях родовой деятельности, затяжных родах (при целом плодном пузыре);
8) выяснение причины гипоксии плода в родах (предлежиние петель пуповины);
9) плевистое прикрепление пуповины (vasa praevia).
Противопоказания к амниоскопии:
1) кольпит, цервицит, хориоамнионит;
2) предлежание плаценты или подозрение на нее.
Условия для амниоскопии: проходимость канала шейки матки для тубуса минимального диаметра, согласие пациентки.
Для определения количества околоплодных вод показано УЗИ перед амниоскопией.
Большинство исследователей используют амниоскоп конической формы. Большое значение имеет характер источника света в амниоскопе. Осветительная лампочка должна давать свет, лишенный зеленых компонентов спектра (для диагностики зеленого окрашивания вод). Используются фиброскопы, излучающие «холодный свет».
Амниоскоп представляет собой конусовидную трубку длиной 20-25 см с сантиметровой градуировкой на наружной поверхности и мандреном (обтуратор) внутри. Диаметр трубки 12, 16, 20 мм и более. К трубке присоединяется осветительное устройство. К амниоскопу придается корнцанг с длинной ручкой для захватывания мелких тампонов в случае необходимости очистки поля зрения от слизи, крови и др.
Техника амниоскопии: Беременную (роженицу) укладывают на гинекологическое кресло. Производят обработку наружных половых органов и влагалища, а затем влагалищное исследование. Некоторые авторы рекомендуют также осмотр шейки матки при помощи зеркал. Мутная, зеленоватая слизистая пробка канала шейки матки в большинстве случаев указывает на содержание мекония в околоплодных водах.
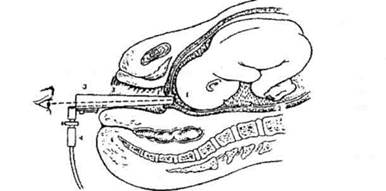
Рис. 7. Амниоскопии:1 - шейка матки, 2 - плодный пузырь, 3 - тубус амниоскопа, 4 - освещение.
При влагалищном исследовании определяют форму шейки матки, ее длину, положение, проходимость канала шейки матки, что в свою очередь дает возможность подобрать соответствующий диаметр амниоскопа и технику проведения амниоскопии.
Существует два принципиально различных способа введения амниоскопа в полость матки через канал шейки матки: под контролем влагалищных зеркал без захвата шейки матки пулевыми щипцами и под контролем пальцев, введенных во влагалище.
Если в поле зрения амниоскопа обнаруживают слизистую пробку, то ее следует удалить специальным тупферодержателем, так как она имитирует молочный цвет околоплодных вод.
Вначале следует установить состояние плодного пузыря (цел или отсутствует), наличие или отсутствие сосудистого рисунка на оболочках. После этого внимание концентрируют на определении цвета околоплодных вод (светлые, опалесцирующие, мекониальные, желтые, коричневые). Следует оценить количество хлопьев сыровидной смазки (отсутствуют, умеренное количество, много).
Важно установить также степень отслаиваемости оболочек нижнего полюса плодного пузыря (0-1 см, 2-3 см, 4 см и более).
При амниоскопии определяют предлежащую часть плода (головка, ягодицы), а также петли пуповины и мелкие части плода (кисть, ножки). Наибольшую диагностическую ценность имеет цвет околоплодных вод. Установлено, что для определенного вида акушерской патологии характерно то или иное их окрашивание. Так, для переношенной беременности и гипоксии плода типично зеленое окрашивание, для резус-конфликта - желтое, соломенное, для внутриутробной гибели плода - темно-коричневое. Выраженный сосудистый рисунок на оболочках обычно указывает на низкое расположение плаценты.
При подозрении на внутриутробное страдание плода в конце беременности амниоскопию рекомендуют проводить с интервалом в 2 дня.
Осложнения амниоскопии:
· разрыв плодных оболочек;
· кровотечение (повреждение слизистой оболочки канала шейки матки, реже отслойка плаценты),
· развитие инфекции у беременных (рожениц) и новорожденных.
