КАФЕДРА АКУШЕРСТВА И ГИНЕКОЛОГИИ № 1
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ
РОССИЙСКОЙ ФЕДЕРАЦИИ
ГОСУДАРСТВЕННОЕ БЮДЖЕТНОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ
ВЫСШЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ
«РОССИЙСКИЙ НАЦИОНАЛЬНЫЙ ИССЛЕДОВАТЕЛЬСКИЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ им. Н.И. ПИРОГОВА»
КАФЕДРА АКУШЕРСТВА И ГИНЕКОЛОГИИ № 1
ЛЕЧЕБНОГО ФАКУЛЬТЕТА
Методическое пособие
По практическим навыкам и умениям по акушерству и гинекологии
(для студентов)
Под редакцией заслуженного врача РФ,
доктора медицинских наук, профессора О.В. Макарова
http://upload.wikimedia.org/wikipedia/ru/3/3b/Logo_rsmu.svg
Москва
Методическое пособие по практическим навыкам и умениям по акушерству и гинекологии для студентов разработано сотрудниками кафедры акушерства и гинекологии №1 лечебного факультета ГБОУ ВПО РНИМУ им. Н.И.Пирогова.
Авторский коллектив:
Зав. кафедрой, д.м.н., профессор, заслуженный врач РФ О.В.Макаров
Д.м.н., профессор Л.А. Озолиня
Д.м.н., профессор А.З. Хашукоева
Д.м.н., профессор И.В. Бахарева
Д.м.н., профессор С.Б. Керчелаева
Д.м.н., профессор Т.Н. Савченко
Д.м.н., профессор П.В.Козлов
К.м.н., доцент М.В.Бурденко, зав. учебной частью
К.м.н., доцент С.В. Камоева
К.м.н., доцент Е.В.Волкова
К.м.н., доцент О.П.Сластен
К.м.н., доцент М.З. Дугиева
К.м.н., доцент А.И. Ибрагимов
К.м.н., доцент Н.Д. Водяник
К.м.н., доцент Ю.А. Богатырев
К.м.н., ассистент Л.В.Попова
К.м.н., ассистент В.В.Романовская
К.м.н., ассистент П.А.Кузнецов
К.м.н., ассистент А.А. Чарчоглян
К.м.н., ассистент О.В. Кузнецова
К.м.н., ассистент А.В. Тягунова
Рецензенты:
В.Н.Кузьмин – доктор медицинских наук, профессор кафедры репродуктивной медицины и хирургии факультета постдипломного образования ГБОУ ВПО «Московского государственного медико-стоматологического университета Минздравсоцразвития России»;
С.Г. Цахилова – доктор медицинских наук, профессор кафедры акушерства и гинекологии стоматологического факультета «Московского государственного медико-стоматологического университета»
КАФЕДРА АКУШЕРСТВА И ГИНЕКОЛОГИИ № 1
ЛЕЧЕБНОГО ФАКУЛЬТЕТА
Методическое пособие
По практическим навыкам и умениям по акушерству и гинекологии
(для студентов)
Под редакцией заслуженного врача РФ,
доктора медицинских наук, профессора О.В. Макарова
http://upload.wikimedia.org/wikipedia/ru/3/3b/Logo_rsmu.svg
Москва
ПРАКТИЧЕСКИЕ УМЕНИЯ ПО АКУШЕРСТВУ
Диагностика беременности
Признаки беременности.
Диагностика поздних сроков беременности включает определение высоты стояния дна матки, измерение окружности живота на уровне пупка, пальпация частей плода и выслушивание сердечных тонов плода.
Высота стояния дна матки измеряется сантиметровой лентой от верхнего края лобкового сочленения до наиболее высокой точки дна матки и примерно соответствует сроку беременности. В 32 недели дно матки находится на середине расстояния между пупком и мечевидным отростком грудины, в 36 недель - достигает мечевидного отростка грудины, в 40 недель - опускается снова до середины расстояния между пупком и мечевидным отростком.
Срок беременности и дата предстоящих родов устанавливаются:
- по первому дню последней нормальной менструации;
- по дню предполагаемой овуляции;
- по данным первой явки в женскую консультацию;
- по дате первого шевеления плода;
- по данным объективного исследования;
- по данным ультразвукового исследования.
Для определения срока предстоящих родов по дате последней менструации пользуются формулой Негеле: от даты последней нормальной менструации вычитают 3 месяца и прибавляют 7 дней.
Первородящая ощущает первое шевеление плода в сроке 20 недель, поэтому для определения срока предстоящих родов по дате первого шевеления плода у первобеременных необходимо к дате первого шевеления плода прибавить 5 акушерских месяцев (140 дней), или 4 календарных месяца и 18 дней.
Повторнородящая ощущает первое шевеление плода в сроке 18 недель, поэтому для определения срока предстоящих родов по дате первого шевеления плода у повторнородящих необходимо к дате первого шевеления плода прибавить 5,5 акушерских месяцев (154 дня), или 5 календарных месяцев и 1 день.
Наружное акушерское обследование
Пельвиометрия.
Рис.1. Техника наружного измерения Рис. 2 Измерение наружной
Рис.3. Ромб Михаэлиса.
а – общий вид; 1 – углубление между остистыми отростками последнего поясничного и первого крестцового позвонков; 2 – верхушка крестца; 3 – задневерхние ости подвздошных костей; б – формы ромба Михаэлиса при нормальном тазе и различных аномалиях костного таза (схема): 1 – нормальный таз; 2 – плоский таз; 3 – общеравномерносуженный таз; 4 – поперечносуженный таз; 5 – кососуженный таз.
При измерении наружной конъюгаты браншу тазомера ставят в точку, расположенную на 1,5-2 см выше середины линии, соединяющей боковые углы ромба Михаэлиса.
Существует еще одно измерение большого таза - боковая конъюгата Кернера (conjugata lateralis). Это расстояние между верхней передней и верхней задней остями подвздошных костей. В норме этот размер равен 14,5-15 см. Его рекомендуют измерять при кососуженных и асимметричных тазах. У женщины с асимметричным тазом имеет значение не абсолютная величина боковой конъюгаты, а сравнение их размеров с обеих сторон (В. С. Груздев). И.Ф.Жордания указывал на значение разницы в размерах от верхней передней до верхней задней ости подвздошной кости противоположной стороны.
Можно измерить прямой и поперечный размеры плоскости выхода из малого таза (рис. 4). Поперечный размер плоскости выхода (расстояние между седалищными буграми) измеряют специальным тазомером с перекрещивающимися ножками или сантиметровой лентой. В связи с тем, что пуговки тазомера или сантиметровая лента не могут быть непосредственно приложены к седалищным буграм, к полученному размеру следует прибавить 1,5-2,0 см (на толщину мягких тканей). Поперечный размер выхода нормального таза равен 11 см. Прямой размер плоскости выхода измеряют обычным тазомером между нижним краем симфиза и верхушкой копчика; он равен 9,5 см.
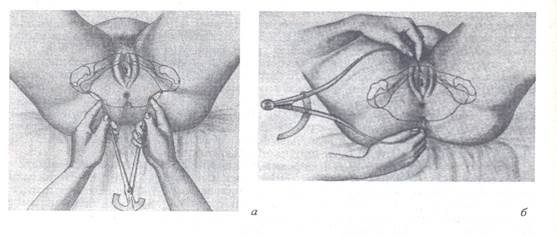
Рис.4. Определение размеров плоскости выхода из малого таза: а) поперечный размер; б) прямой размер.
Определение истинной коньюгаты
Измеряя большой таз, можно получить ориентировочное представление об истинной конъюгате. Из величины наружной конъюгаты (20-21 см) вычитают величину индекса Соловьева, равную 8-10 см, получают размер истинной конъюгаты (11 см). Однако следует учитывать, что при одних и тех же наружных размерах таза его емкость может оказаться разной в зависимости от толщины костей. Чем толще кости, тем менее емким оказывается таз, и наоборот. Для получения представления о толщине костей в акушерстве пользуются индексом Соловьева. Для его определения измеряют окружность лучезапястного сустава сантиметровой лентой. Чем тоньше кости обследуемой женщины, тем меньше индекс, и, наоборот, чем толще кости - тем больше индекс. У женщин с нормальным телосложением окружность лучезапястного сустава составляет 14,5-15,0 см. В этом случае от величины наружной конъюгаты вычитают индекс Соловьева, равный 9 см. Если окружность запястья более 15,5 см, то внутренние размеры и емкость полости таза будут при тех же наружных размерах меньше. В этом случае от величины наружной конъюгаты вычитают индекс Соловьева, равный 10 см. Если окружность запястья составляет 14 см или меньше, то емкость таза и его внутренние размеры окажутся больше, поэтому для определения истинной конъюгаты в этих случаях следует вычитать из величины наружной конъюгаты индекс Соловьева, равный 8 см.
Величину истинной коньюгаты можно определить также по диагональной коньюгате, которая составляет в нормальном тазу 13см. Диагональная конъюгата - это расстояние между нижним краем симфиза и выдающейся точкой мыса (рис. 5). Для определения истинной коньюгаты из величины диагональной коньюгаты вычитают 1,5-2см, в зависимости от толщины костей.
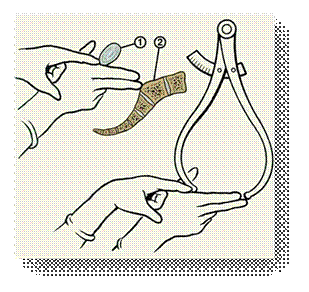
Рис. 5. Измерение диагональной коньюгаты
О величине истинной конъюгаты с достаточной долей вероятности можно судить по длиннику ромба Михаэлиса - distantia Tridondani (по Тридондани, длинник ромба соответствует истинной конъюгате). Профессор Г.Г. Гентер подтвердил параллелизм между степенью укорочения истинной конъюгаты и размером Тридондани. В норме длинник ромба равен 11 см, что соответствует величине истинной конъюгаты.
Еще одним методом для определения величины истинной коньюгаты является определение размера Франка, который измеряют тазомером: одну ножку тазомера устанавливают на верхний край яремной вырезки грудины, другой – на область седьмого шейного позвонка. Антропологическими исследованиями было установлено, что данный размер соответствует истинной коньюгате.
В акушерстве
Ультразвуковое исследование
Оптимальным методом ультразвукового обследования беременных женщин является проведение 3-кратного скринингового обследования (приказ № №457 от 28.12.2000г. «О совершенствовании пренатальной диагностики в профилактике наследственных и врожденных заболеваний у детей»): 10-14, 20-24 (с обязательной допплерометрией) и 30-34 недели беременности (с обязательной допплерометрией и КТГ).
До 12 недель беременности подготовка беременной к проведению УЗИ требует достаточного наполнения мочевого пузыря, что достигается приемом воды и воздержанием от мочеиспускания на незначительное время. В более поздние сроки беременности подобная подготовка не требуется.
Допплерометрия
Допплерометрия - это неинвазивный метод измерения скорости кровотока в сосудах системы мать-плацента-плод. Сущность метода заключается в получении от движущейся по сосудам крови допплеровского сдвига, отраженного на экране прибора в виде сплошной линии или зубчатой полосы.
Все ультразвуковые аппараты, оснащенные допплеровским блоком, позволяют регистрировать частотную разницу между испускаемыми и отражаемыми ультразвуковыми волнами. Величина частотного сдвига напрямую зависит от состояния кровотока в сосуде. Непосредственным отражающим объектом являются эритроциты крупных сосудов, систолодиастолическая разница в скорости их движения и позволяет рассчитывать скорость кровотока и выявлять участки с нарушенным кровотоком.
Практическое значение имеет исследование кровотока в маточных артериях, сосудах пуповины и мозговых артериях плода. Существуют количественные (скорость кровотока, объем протекающей крови и диаметр сосуда) и качественные (систоло-диастолическое соотношение, индекс резистентности и пульсационный индекс) показатели кровотока.
Кардиотокография (КТГ) плода
Различают непрямую (наружную) и прямую (внутреннюю) КТГ плода.
Регистрация прямой КТГ осуществляется в родах при сглаженной шейке матки введением внутриматочного катетера, соединенного с тензометрическим датчиком. Сердечная деятельность плода регистрируется с помощью спирального электрода, прикрепляемого к головке плода после излития околоплодных вод или амниотомии.
При записи непрямой КТГ, после нанесения слоя специального геля, первый датчик устанавливается на кожу передней брюшной стенки в точке наилучшего выслушивания сердечных тонов плода. Второй, тензометрический датчик, используется для регистрации тонуса и сократительной деятельности матки и устанавливается в области правого угла или на дне матки. Непрямая КТГ используется как во время беременности, так и во время родов.
Сроки проведения компьютерной КТГ (аппарат «Oxford») - с 26 недель беременности. Без компьютерной обработки данных - с 32 недель беременности.
Основные параметры КТГ
1. Базальный ритм
2. Вариабельность базального ритма
3. Акцелерации
4. Децелерации
5. НСТ – нестрессовый тест – оценка взаимосвязи между сердечной деятельностью плода и его функциональной активностью.
6. STV>4
Базальный ритм - это среднее значение числа сокращений сердца плода, определяемое в период отсутствия его двигательной активности. Физиологической считается ЧСС - 120-160 ударов/минуту.
Вариабельность сердечного ритма (СР) на кардиотокограмме характеризуется величиной амплитуды осцилляции. Физиологической является величина амплитуды осцилляции от 10 до 25 уд/мин.
Различают 4 типа кардиотокограмм в зависимости от величины амплитуды осцилляции:
· монотонный (сглаженный, немой) - 0-5 уд/мин.;
· сниженный волнообразный (ундулирующий) - 5-10 уд/мин.;
· волнообразный (ундулирующий) - 10-25 уд/мин.;
· скачущий (сальтаторный) - более 25 уд/мин.
Монотонный ритм - признак гипоксии плода. Сниженный волнообразный тип отражает покой плода или, если ребенок не спит, отражает умеренную гипоксию. Волнообразный тип характерен для нормального состояния плода. Скачущий тип тахограммы может говорить о прижатии пуповины, гемолитической болезни плода.
Увеличение амплитуды более 25 уд/мин отражает адаптивную реакцию сердечной деятельности плода на возникновение гипоксии. Снижение амплитуды менее 5 уд/мин свидетельствует о нарушении функционального состояния плода.
Акцелерации – учащение СР на 15 уд/мин в течение не < 15 сек, реакция симпатического автономного отдела Н.С. плода в ответ на сокращение матки, шевеление и т.д.
Децелерации - это уменьшение ЧСС плода относительно его базальной частоты более, чем на 15 уд/мин, продолжающееся в течение 15 секунд. Децелерации бывают ранними, поздними и вариабельными. Выделяют три степени тяжести децелерации:
· легкие (урежение ЧСС на 15 уд/мин относительно уровня базальной ЧСС);
· средней степени тяжести (урежение на 16-45 уд/мин);
· тяжелые (урежение более, чем на 45 уд/мин).
Ранние децелерации характеризуются урежением ЧСС, совпадающим с началом сокращения матки. Восстановление исходного уровня ЧСС происходит с окончанием схватки.
Считается, что ранние децелерации представляют собой рефлекторную реакцию сердечно-сосудистой системы плода на кратковременную ишемию головного мозга плода вследствие сдавления его головки. Возникновение поздних децелерации задерживается по отношению к началу сокращения матки. Восстановление исходного уровня ЧСС происходит после окончания схватки.
Поздние децелерации являются признаком нарушения функционального состояния плода.
Неблагоприятными прогностическими признаками считаются:
· увеличение количества поздних децелерации;
· тяжесть поздних децелерации;
· замедление скорости выравнивания сердечного ритма до базального уровня;
· сочетание поздних децелерации со снижением вариабельности сердечного ритма или тахикардией.
Вариабельные децелерации характеризуются различным временем возникновения относительно сокращения матки и различной продолжительностью. Они чаще имеют V-образную форму, однако могут отличаться друг от друга на протяжении одной записи кардиотокограммы.
Появление вариабельных децелерации связано со сдавлением пуповины во время схватки, с шевелениями плода (особенно на фоне маловодия), а также при дефиците Вартонова студня пуповины (тощей пуповине) и других нарушениях в строении пупочного канатика. В зависимости от амплитуды различают три степени тяжести вариабельных децелерации:
· легкую (амплитуда урежения менее 80 уд/мин и продолжительностью менее 30 секунд);
· среднюю легкую (амплитуда урежения более 80 уд/мин независимо от продолжительности);
· тяжелую легкую (амплитуда урежения более 70 уд/мин и продолжительностью более 60 секунд).
Миокардиальный рефлекс (нестрессовый тест)
Принципиально важной является оценка реактивности сердечного ритма плода в ответ на его спонтанные шевеления, предложенная проф. Н.А. Гармашевой и названная моторно-кардиальным (миокардиальным) рефлексом (МКР). МКР считают сформированным к 28 неделям беременности. В норме спонтанные шевеления плода сопровождаются увеличением ЧСС на
15-35 уд/мин (так называемые акцелерации сердечного ритма) и продолжительностью более 10 сек. Амплитуда МКР зависит от способности ЦНС плода координировать функции его скелетных мышц и сердца. МКР существенно изменяется при нарушении функционального состояния плода. На первом этапе гипоксия приводит к увеличению амплитуды МКР более 35 уд/мин, что является проявлением адаптации сердечно-сосудистой системы. Углубление гипоксии приводит к угнетению ЦНС плода, снижению амплитуды МКР менее 15 уд/мин вплоть до его полного исчезновения. За 30 минут исследования в активном состоянии должно быть зарегистрировано не менее 6 эпизодов шевелений плода, сопровождаемых адекватным МКР.
При отсутствии эпизодов шевелений плода во время регистрации КТГ показано проведение функциональных проб, оценка результатов которых позволяет дифференцировать фазу покоя от нарушения функционального состояния.
Цель КТГ плода во время беременности:
1. Оценка функционального состояния плода.
2. Изменение указанных параметров КТГ на шевеление, тонус матки, внешние раздражители.
Цель КТГ плода во время родов:
1. Оценка функционального состояния плода.
2. Оценка родовой деятельности.
3. Изменение параметров КТГ на родовую деятельность.
Параметры:
1. ЧСС – 115-160.
2. Амплитуда осциляций – 10-25уд/мин.
3. Акцелерации – не > 30уд/мин, совпадение со схваткам.
4. Допустимы единичные ранние децелерации с амплитудой до 15уд/мин.
Заключения и типы КТГ:
1. Нормальный тип КТГ - требуется наблюдение в обычном режиме.
2. Сомнительный тип КТГ – повторяется в течение дня, если остается данный тип, то динамическое наблюдение ежедневно.
3. Патологический тип КТГ – ставится вопрос экстренного родоразрешения.
Биопсия хориона
Биопсия хориона позволяет получить плодный материал в I триместре беременности (10-12 недель). Метод биопсии хориона обладает высокой эффективностью при кариотипировании плода в I триместре с целью предотвращения рождения детей с хромосомными абберациями, особенно с болезнью Дауна, а также с наследственными болезнями, сцепленными с полом.
Способы хорионбиопсии:
1. Аспирационная:
· Трансцервикальная;
· Трансабдоминальная.
2. Биопсионная.
Противопоказание: угроза прерывания беременности.
Обязательным условием является согласие пациентки.
Осложнения:
· образование гематом;
· прерывание беременности;
· инфицирование.
После проведения биопсии обязателен контроль УЗИ через 2 и 24 часа после манипуляции.
Амниоцентез
Амниоцентез - пункция амниотической полости с целью получения околоплодных вод для лабораторных исследований. Амниоцентез является инвазивным методом пренатальной диагностики таких осложнений беременности как врожденные пороки развития плода, гемолитическая болезнь, внутриутробное инфицирование, перенашивание, при недоношенной беременности - оценка степени зрелости плода.
Обязательным условием является согласие пациентки.
Техника:Операция амниоцентеза производится во II-III триместрах беременности и осуществляется в настоящее время трансабдоминальным доступом под визуальным ультразвуковым контролем (от трансцервикального доступа большинство клиник отказалось из-за повышенного риска восходящего инфицирования и преждевременного прерывания беременности).
Амниоцентез производят иглой 18-20G с мандреном длиной 35 мм под местной анестезией тканей в месте пункции с соблюдением мер асептики и антисептики. Непосредственно перед амниоцентезом проводится прицельное ультразвуковое исследование с целью выбора участка предполагаемой пункции (необходимо наличие свободного "кармана" околоплодных вод и отсутствие плаценты в месте пункции). Амниотическая жидкость аспирируется в объеме 15-20 мл.
Диагностика:
1. гемолитической болезни плода основана на определении оптической плотности билирубина в околоплодных водах;
2. внутриутробного инфицирования - по результатам бак/посева околоплодных вод с верификацией возбудителя и количественным определением массивности колонизации с антибиотикограммой или ПЦР-исследования околоплодных вод;
3. зрелости плода - по соотношению количественных содержаний «лецитин /сфингомиелин» (косвенная оценка степени зрелости сурфактантной системы легких плода);
4. врожденных пороков развития плода - по результатам культивирования клеток амниотической жидкости с последующим анализом хромосомного аппарата.
Противопоказания для амниоцентеза:
· угроза прерывания беременности,
· острый инфекционный процесс,
· рубец на матке,
· спаечная болезнь.
Кордоцентез
Кордоцентез - это исследование крови, взятой из пуповины под ультразвуковым контролем. Различают диагностический и лечебный кордоцентез.
Показания к диагностическому кордоцентезу:
· эхомаркеры хромосомной аномалии;
· пороки развития плода;
· мозаицизм, полученный при амниоцентезе.
Показания к лечебному кордоцентезу:
· необходимость внутриутробного переливания крови;
· внутриутробного введения препаратов.
Обязательным условием является согласие пациентки.
Кордоцентез проводят в 22-24 недели беременности под постоянным ультразвуковым контролем датчиками, снабженными пункционными адаптерами. Пункцию околоплодных вод при двухигольчатом методе производят иглой 18-20G в объеме 20-30 мл, затем вторую иглу 22G или 25G вводят в просвет первой с продвижением к пуповине. Прокол производят либо на свободном участке петель пуповины, либо в месте ее вхождения в брюшную полость. Для исследования достаточно 1-4 мл пуповинной крови. В некоторых случаях с целью обездвиживания плода при проведении манипуляции в его кровоток вводят нейроблокаторы (чаще ардуан).
После проведения кордоцентеза рекомендуется кардиомониторное наблюдение за состоянием плода в течение 30-60 минут.
Амниоскопия
Амниоскопия - трансцервикальиый осмотр канала шейки матки, состояния плодных оболочек в нижнем полюсе, нижнего полюса плодного яйца, предлежащей части плода, качества околоплодных вод.
Показания для амниоскопии:
1) подозрение на перенашивание беременности;
2) диагностика состояния плода у беременных группы риска (гестоз, отягощенный акушерский анамнез, тяжелые экстрагенитальные заболевания, возрастные первородящие, нарушение сердечной деятельности плода);
3) определение целости плодного пузыря;
4) уточнение предлежащей части плода:
5) диагностика гемолитической болезни (резус-конфликт);
6) подозрение на внутриутробную гибель плода;
7) диагностика состояния плода при аномалиях родовой деятельности, затяжных родах (при целом плодном пузыре);
8) выяснение причины гипоксии плода в родах (предлежиние петель пуповины);
9) плевистое прикрепление пуповины (vasa praevia).
Противопоказания к амниоскопии:
1) кольпит, цервицит, хориоамнионит;
2) предлежание плаценты или подозрение на нее.
Условия для амниоскопии: проходимость канала шейки матки для тубуса минимального диаметра, согласие пациентки.
Для определения количества околоплодных вод показано УЗИ перед амниоскопией.
Большинство исследователей используют амниоскоп конической формы. Большое значение имеет характер источника света в амниоскопе. Осветительная лампочка должна давать свет, лишенный зеленых компонентов спектра (для диагностики зеленого окрашивания вод). Используются фиброскопы, излучающие «холодный свет».
Амниоскоп представляет собой конусовидную трубку длиной 20-25 см с сантиметровой градуировкой на наружной поверхности и мандреном (обтуратор) внутри. Диаметр трубки 12, 16, 20 мм и более. К трубке присоединяется осветительное устройство. К амниоскопу придается корнцанг с длинной ручкой для захватывания мелких тампонов в случае необходимости очистки поля зрения от слизи, крови и др.
Техника амниоскопии: Беременную (роженицу) укладывают на гинекологическое кресло. Производят обработку наружных половых органов и влагалища, а затем влагалищное исследование. Некоторые авторы рекомендуют также осмотр шейки матки при помощи зеркал. Мутная, зеленоватая слизистая пробка канала шейки матки в большинстве случаев указывает на содержание мекония в околоплодных водах.
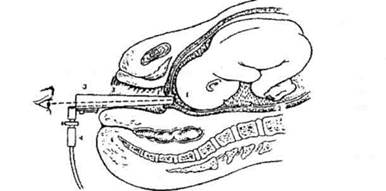
Рис. 7. Амниоскопии:1 - шейка матки, 2 - плодный пузырь, 3 - тубус амниоскопа, 4 - освещение.
При влагалищном исследовании определяют форму шейки матки, ее длину, положение, проходимость канала шейки матки, что в свою очередь дает возможность подобрать соответствующий диаметр амниоскопа и технику проведения амниоскопии.
Существует два принципиально различных способа введения амниоскопа в полость матки через канал шейки матки: под контролем влагалищных зеркал без захвата шейки матки пулевыми щипцами и под контролем пальцев, введенных во влагалище.
Если в поле зрения амниоскопа обнаруживают слизистую пробку, то ее следует удалить специальным тупферодержателем, так как она имитирует молочный цвет околоплодных вод.
Вначале следует установить состояние плодного пузыря (цел или отсутствует), наличие или отсутствие сосудистого рисунка на оболочках. После этого внимание концентрируют на определении цвета околоплодных вод (светлые, опалесцирующие, мекониальные, желтые, коричневые). Следует оценить количество хлопьев сыровидной смазки (отсутствуют, умеренное количество, много).
Важно установить также степень отслаиваемости оболочек нижнего полюса плодного пузыря (0-1 см, 2-3 см, 4 см и более).
При амниоскопии определяют предлежащую часть плода (головка, ягодицы), а также петли пуповины и мелкие части плода (кисть, ножки). Наибольшую диагностическую ценность имеет цвет околоплодных вод. Установлено, что для определенного вида акушерской патологии характерно то или иное их окрашивание. Так, для переношенной беременности и гипоксии плода типично зеленое окрашивание, для резус-конфликта - желтое, соломенное, для внутриутробной гибели плода - темно-коричневое. Выраженный сосудистый рисунок на оболочках обычно указывает на низкое расположение плаценты.
При подозрении на внутриутробное страдание плода в конце беременности амниоскопию рекомендуют проводить с интервалом в 2 дня.
Осложнения амниоскопии:
· разрыв плодных оболочек;
· кровотечение (повреждение слизистой оболочки канала шейки матки, реже отслойка плаценты),
· развитие инфекции у беременных (рожениц) и новорожденных.
Плодного пузыря
Показания:
· полное или почти полное раскрытие шейки матки при плотных плодовых оболочках и задержке их разрыва;
· перед родоразрешающими операциями;
· при низком расположении или краевом предлежании плаценты с целью предотвращения отслойки плаценты и кровотечения;
· при многоводии;
· при маловодии (плоском плодном пузыре);
· при гестозе;
· с целью родостимуляции – при слабости родовой деятельности;
· при необходимости родовозбуждения.
Условия: соблюдение правил асептики и антисептики (обработка наружных половых органов, использование стерильных перчаток и инструментов).
Техника. Пациентка укладывается на гинекологическое кресло. После обработки рук врача и наружных половых органов пациентки дезинфицирующими растворами акушер-гинеколог надевает стерильные перчатки, производит влагалищное исследование и, при наличии условий и показаний, производит прокол плодного пузыря браншей пулевых щипцов. Бранша пулевых щипцов берется левой рукой, проводится во влагалище под контролем пальцев правой руки, которыми проводится влагалищное исследование, инструмент подводится к нижнему полюсу плодного пузыря и производится рассечение плодного пузыря. Затем бранша пулевых щипцов извлекается. Передние околоплодные воды выпускают медленно, затем разводят оболочки с предлежащей части, и более точно определяют характер предлежащей части.
Ведение I периода родов
В первом периоде родов роженица находится в предродовой палате. Роженице разрешают ходить или лежать, лучше на боку, чтобы избежать синдрома сдавления нижней полой вены.
Роженица должна иметь индивидуальное судно, которое после каждого использования дезинфицируется. За роженицей в первом периоде родов необходимо тщательное наблюдение: за общим состоянием, величиной артериального давления, пульса, степенью болевых ощущений, наличием головокружения, головных болей, расстройства зрения и т.д. Необходимо следить за мочеиспусканием и опорожнением кишечника. Роженице предлагают мочиться самостоятельно каждые 3 часа, если это невозможно, - прибегают к катетеризации мочевого пузыря.
Оценивают сократительную способность матки, она характеризуется тонусом матки, интервалами между схватками, их ритмичностью, частотой.
Тонус матки можно определить при гистерографии, он повышается по мере развития родовой деятельности и в норме составляет 8-12 мм. рт. ст. Интенсивность схваток в норме составляет от 30 до 50 мм. рт. ст. Продолжительность схваток от 15-20 до 60-100 сек. Интервал между схватками в родах постепенно уменьшается от 10-15минут до 1-2 минут. В конце первого периода родов в норме происходит 3-4 схватки за 10 минут.
Состояние матки и находящегося в ней плода определяют при наружном акушерском обследовании. Запись в истории родов проводится каждые 2-3 часа.
Контракционное кольцо при физиологических родах, особенно после излития околоплодных вод, определяется в виде слабо выраженной поперечно идущей бороздки. При высоте стояния контракционного кольца над лонным сочленением можно ориентировочно судить о степени раскрытия шейки матки (признак Шатца-Унтербергера). Круглые связки матки при физиологическом течении родов напрягаются равномерно с обеих сторон.
Необходимо проводить контроль за состоянием плода, выслушивать сердцебиение каждые 15-20 мин., обращать внимание на частоту, ритм, звучность сердечных тонов. В норме частота сердечных сокращений плода составляет 120-160ударов в 1 мин. При необходимости проводят мониторное наблюдение за сердечной деятельностью плода в процессе родов.
Влагалищное исследование производят по показания (см. выше), при физиологическом течении родов через каждые 6 часов.
Ведение II периода родов
Второй период родов требует более тщательного наблюдения как за состоянием роженицы, характером родовой деятельности (сила, продолжительность, частота потуг), состоянием матки и плода, продвижением его по родовым путям.
В норме продолжительность потуги составляет около 60сек, а интервалы между потугами – 40-60 сек. Во втором периоде родов головка плода в период изгнания большим сегментом не должна находиться в одной плоскости малого таза свыше 2 часов, а общая продолжительность II периода родов – не более 4 часов, во избежание образования некроза тканей и как следствие некроза – свищей.
Во втором периоде родов состояние плода определяется посредством выслушивания сердцебиения плода после каждой потуги, с помощью акушерского стетоскопа или кардиомонитора. В период изгнания при головном предлежании базальная частота сердцебиения составляет от 110 до 170 мин.
Врезывание головки у первородящих продолжается в течение 10-20 мин, у повторнородящих - меньше. Во время врезывания головки приступают к акушерскому пособию – приему родов. Головка плода оказывает сильное давление на тазовое дно и перерастягивает его. Одновременно головка плода подвергается сдавлению со стороны родового канала. Вследствие этого у роженицы могут быть разрывы промежности, а у плода – нарушение мозгового кровообращения. В тех случаях, когда возникает угроза разрыва промежности, производят эпизиотомию или перинеотомию - рассечение промежности.
Ведение III периода родов
Третий период родов или последовый периодначинается после рождения плода. Врач оценивает состояние роженицы. Необходимо опорожнить мочевой пузырь и следить за физиологическим процессом отделения плаценты в течение 30 минут.
Активное вмешательство становится необходимым в следующих ситуациях:
1) объем кровопотери, превышающий допустимую, то есть 0,5% массы тела (в начале родов);
2) при внезапном ухудшении состояния роженицы;
3) при продолжении последового периода больше 30 мин.
Для того чтобы установить, отделилась плацента или нет, руководствуются следующими признаками: Шредера, Чукалова-Кюстнера, Альфельда, Довженко, Клейна.
При наличии признаков отделения плаценты отделившийся послед удаляют наружными методами: способ Абуладзе, способ Креде-Лазаревича.
После полного рождения последа необходимо убедиться в его целостности, внимательно осмотреть плаценту, затем оболочки.
Наружные половые органы обрабатывают дезинфицирующим раствором, после этого осматривают наружные половые органы, включая преддверие влагалища и промежность, с помощью влагалищных зеркал осматривают стенки влагалища и шейку матки.
После рождения последа родившая женщина называется родильницей. В течение 2 часов родильница находится под наблюдением в родильном блоке. Проводится наблюдение за общим состоянием, артериальным давлением, пульсом, состоянием матки, характером выделений из половых путей. Через 2 часа родильницу переводят в послеродовое отделение.
Рис. 8.Пособие по Цовьянову.
Второй момент - освобождение переднего плечика и ручки.
Для освобождения передней ручки ее необходимо перевести в заднюю путем поворота плода на 180 градусов так, чтобы затылок и спинка прошли под лонным сочленением. С этой целью захватывают обеими руками туловище с родившейся ручкой в области грудной клетки и поворачивают его в косой размер таза, противоположный тому, в котором оно находится. При этом нужно следить за тем, чтобы спинка, а, следовательно, и затылок были обращены кпереди к лону.
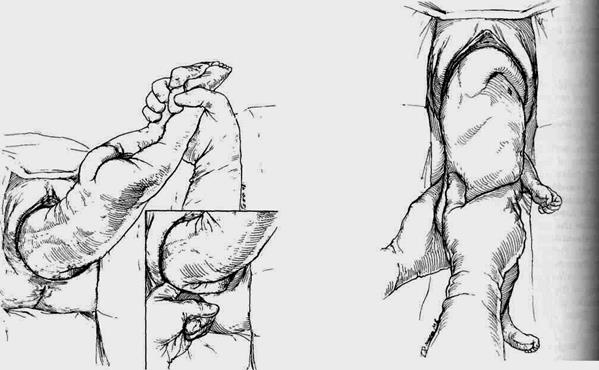
Рис. 9. Классическое акушерское пособие
Третий момент - выведение головки плода (метод Морисо-Левре-Лашапель и Смелли-Файта).
Освобождение последующей головки - слагается из двух этапов: сгибания головки и ее выведения из половой щели.
Плод располагается на предплечье врача с перекинутыми по обе стороны его ножками. Указательный и средний пальцы той же руки осторожно прижимают к верхней челюсти по сторонам носика, средний палец приставляют к подбородку, одноименные пальцы второй руки прижимают к плоду, причем средним пальцем надавливают на затылок, а остальные два пальца вилообразно располагают по бокам шеи, не надавливая на ключи
