Факторы риска развития поуг
- Наследственность. Распространенность глаукомы среди кровных родственников больных ПОУГ в 5-6 раз выше, чем в общей популяции.
- Возраст. ПОУГ редко возникает до 40 лет, уровень заболеваемости растет в более старших возрастных группах.
- Миопия.
- Раннее развитие пресбиопии, ослабление цилиарной мышцы.
- Выраженная пигментация трабекулярного аппарата.
- Псевдоэксфолиативный синдром
- Органические (атеросклероз) и функциональные (сосудистые спазмы) нарушения кровообращения в сосудах головного мозга и глазничной артерии.
- Перипапиллярная хориоретинальная дистрофия.
- Возникновение асимметрии в показателях, характерных для глаукомного процесса между парными глазами.
Закрытоугольная глаукома – основным патогенетическим звеном является внутренний блок дренажной системы глаза, то есть блокады угла передней камеры глаза корнем радужки.
Различают следующие патогенетические формы первичной закрытоугольной глаукомы (ПЗУГ).
Закрытоугольная глаукома со зрачковым блоком (80% от всех больных ПЗУГ), возникает у лиц среднего и пожилого возраста, протекает в форме острых и подострых приступов с переходом в дальнейшем в хроническую форму из-за образования гониосинехий.
Факторы риска развития ПЗУГ: гиперметропия, мелкая передняя камера, узкий УПК, крупный хрусталик, тонкий корень радужки. Зрачковый блок, возникающий при умеренном расширении зрачка, приводит к выпячиванию корня радужки и блокаде УПК. Иридэктомия купирует приступ и предупреждает как возникновение новых приступов, так и переход ПЗУГ в хроническую форму.
К другим формам ПЗУГ относят ЗУГ с плоской радужкой, «ползучую» ЗУГ и ЗУГ с витреохрусталиковым блоком (злокачественная глаукома), возникающую после антиглаукомных операций. Эти формы ПЗУГ встречаются значительно реже (от 1 до 5%).
По уровню ВГД:
Гипертензивная:
- умеренно повышенное ВГД – от 26 до 32 мм рт.ст.
- высокое ВГД – от 33 мм рт.ст.
Нормотензивная: ВГД до 25 мм рт.ст.
По течению болезни: стабилизированная и нестабилизированная.
По степени поражения головки зрительного нерва (стадии заболевания): начальная, развитая, далеко зашедшая, терминальная.
Разделение непрерывного глаукомного процесса на 4 стадии носит условный характер. В диагнозе стадии обозначаются римскими цифрами от I – начальной до IV – терминальной. При этом принимаются во внимание состояние поля зрения и головки зрительного нерва.
Стадия I (начальная) – границы поля зрения нормальные, но есть небольшие изменения (скотомы) в парацентральных отделах поля зрения. Экскавация диска зрительного нерва расширена, но не доходит до края диска.
Стадия II (развитая) – выраженные изменения поля зрения в парацентральных отделах в сочетании с его сужение более чем на 10 градусов в верхне- и/или нижненосовом сегментах, экскавация диска зрительного нерва расширена, в некоторых отделах может доходить до края диска, носит краевой характер.
Стадия III (далеко зашедшая) – граница поля зрения концентрически сужена и в одном или более секторах находится менее чем в 15 градусах от точки фиксации, краевая субтотальная экскавация диска зрительного нерва расширена, доходит до края диска.
Стадия IV (терминальная) – полная потеря остроты зрения и поля зрения или сохранение светоощущения с неправильной проекцией. Иногда сохраняется небольшой островок поля зрения в височном секторе. Экскавация тотальная.
По возрасту пациента:
Симптомы глаукомы могут появляться вскоре после рождения или им предшествует продолжительный латентный период. В связи с этим различают врожденную, инфантильную и ювенильную первичные глаукомы.
Врожденная (ПВГ) проявляется в возрасте ребенка до 3 лет, наследование рецессивное (возможны спорадические случаи), патогенетический механизм развития – дисгенез УПК и повышение ВГД, клинические симптомы – светобоязнь, слезотечение, блефароспазм, увеличение размеров глазного яблока, отек и увеличение в размерах роговицы, экскавация ДЗН. Лечение – срочное оперативное лечение, направленное на открытие угла передней камеры.
Инфантильная (ПИГ) возникает у детей в возрасте от 3 до 10 лет, наследование и патогенетические механизмы такие же, как и при ПВГ. Офтальмотонус повышен, размеры роговицы и глазного яблока не изменены, экскавация ДЗН увеличивается по мере прогрессирования глаукомы.
Ювенильная (ПЮГ) возникает в возрасте от 11 до 35 лет, наследственность связана с нарушениями в хромосоме 1 или TIGR, механизм развития – трабекулопатия и/или гониодисгенез, ВГД повышено, в 85% сочетается с прогрессирующей близорукостью и дисплазией соединительной ткани, изменения диска зрительного нерва и зрительных функций по глаукомному типу.
Глаукома взрослых (старше 35 лет) – ПОУГ и ПЗУГ.
Диагностика глаукомы
Гидродинамические показатели. Состояние гидродинамики глаза определяют на основании гидродинамических показателей. К ним относят ВГД, давление оттока, минутный объем водянистой влаги (ВВ) и коэффициент легкости оттока ВВ из глаза.
Для тонометрии используются тонометр Маклакова, тонометр Гольдмана или различные типы бесконтактных тонометров. При анализе данных тонометрии учитывают абсолютные цифры ВГД, суточные колебания и разницу офтальмотонуса между глазами.
При измерении тонометром Маклакова (Рт) нормальным считается ВГД до 26 мм рт. ст., то есть 26 и более расценивается как повышенное. При этом необходимо учитывать влияние корнеосклеральной ригидности на тонометрические показатели. Расчет коэффициента корнеосклеральной ригидности достаточно сложен, поэтому в клинической практике ориентируются на толщину центральной части роговицы и данные эластокривой (последовательное измерение ВГД грузами 5, 7,5, 10 и 15 г).
Суточные колебания ВГД, а также его асимметрия между двумя глазами у здоровых лиц, как правило, находятся в пределах 2-3 мм рт.ст. и лишь в редких случаях достигают 4-6 мм рт. ст.
Давление оттока – это разность между ВГД и давлением в эписклеральных венах (Ро – Рv).
Минутный объем ВВ (F), выражаемый в мм³, характеризует объемную скорость продукции и оттока ВВ при стабильном ВГД.
Коэффициент легкости оттока (КЛО) – величина, показывающая какой объем жидкости (в мм³) оттекает из глаза за 1минуту на 1 мм рт.ст. давления оттока.
Гидродинамические показатели связаны между собой следующим уравнением: Po = F/C + Pv.
В клинической практике значение Ро определяют при тонометрии, КЛО (С) при тонографии, Pv принимают равным 10 мм рт.ст., F рассчитывают с помощью приведенного выше уравнения. Для здоровых глаз значения КЛО находятся в пределах от 0,18 до 0,45 мм³/мин рт.ст., а F – от 1,5 до 4 мм³/мин (в среднем 2 мм³/мин).
Водно-питьевые или позиционные пробы используются для косвенной оценки легкости оттока внутриглазной жидкости. Пациента просят выпить 0,5 литра жидкости за 5 минут, затем укладывают на живот с закрытыми глазами на 30-40 минут и измеряют ВГД в течение 1 часа. Если ВГД повышается на 5 и более единиц, пробу считают положительной.
Для интегральной оценки офтальмотонуса нужно различать:
- статистическую норму ВГД;
- понятие толерантного ВГД;
- «давление цели».
Статистическая норма тонометрического ВГД (Рт) составляет от 12 до 25 мм рт.ст.
Толерантное ВГД определяется только при глаукоме и обозначает уровень офтальмотонуса, не оказывающий повреждающего действия на внутренние структуры глазного яблока, определяется с помощью специальных разгрузочных, функциональных проб.
«Давление цели» определяется эмпирически с учетом всех факторов риска, имеющихся у данного конкретного больного и, также как толерантное, не должно оказывать на глазное яблоко повреждающего действия. Целью является достижение такого уровня ВГД, при котором не происходит распада зрительных функций с учетом других факторов риска. В повседневной практике принято, что «давление цели» достигается снижением начального уровня ВГД не менее чем на 30%.
Биомикроскопические исследования.
Конъюнктива. Характерна застойная инъекция, расширение и извитость эписклеральных сосудов.
Роговица. При повышении офтальмотонуса определяется эпителиальный отек в виде микроцист. При врожденной глаукоме – увеличение диаметра роговицы (мегалокорнеа) и разрывы десцеметовой мембраны. На задней поверхности роговицы обнаруживают отложение пигментных гранул, псевдоэксфолиаций (белковых комплексов), преципитатов.
Передняя камера. Оценивают глубину передней камеры, в норме в области зрачка она составляет 2,75 – 3,5 мм, ее равномерность, прозрачность внутрикамерной влаги, наличие воспалительных клеток, эритроцитов, фибрина, стекловидного тела.
Радужка. Отмечают цвет радужки (гетерохромия), атрофию стромы и зрачковой каймы радужки, пигментные новообразования и отложения псевдоэксфолиаций, степень деструкции зрачковой пигментной каймы, ширину зрачка.
Хрусталик. Отмечают прозрачность, размеры и положение (подвывих и вывих) хрусталика.
Угол передней камеры оценивают с помощью специальной контактной линзы – гониоскопа. Отмечают степень открытия угла, ширину, определяют опознавательные зоны и их изменения.

Рисунок 4. Используя специальную гониоскопическую линзу, офтальмолог может видеть угол передней камеры.
Исследование поля зрения
Поле зрения – это область пространства, воспринимаемая глазом при неподвижном взоре. Периметрия – метод исследования поля зрения с использованием движущихся (кинетическая периметрия) или неподвижных стимулов (статическая периметрия).
Кинетическая периметрия – исследование периферических границ поля зрения и выявление крупных скотом (слепого пятна). Исследование проводится последовательного в 8 меридианах путем плавного перемещения тестового объекта со скоростью 2 градуса в 1 секунду по поверхности периметра от периферии к центру до момента, когда его замечает испытуемый, при постоянной фиксации взора на центральной метке. Для глаукомы характерно сужение границ поля зрения с верхне- и/или нижненосовой стороны.
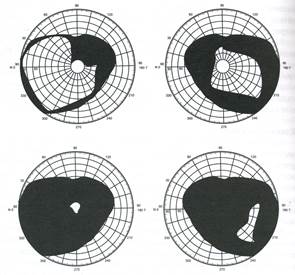
Рисунок 5. Изменения периферического поля зрения при глаукоме.
Статическая периметрия – определение световой чувствительности на различных участках поля зрения путем предъявления одного или нескольких неподвижных объектов переменной яркости. Проводится с помощью компьютеризированных приборов в полуавтоматическом режиме и носит название компьютерной или автоматической статической периметрии. Для глаукомы характерны следующие дефекты поля зрения: дугообразная скотома, сливающаяся со слепым пятном и достигающая меридиана 45 градусов сверху или 50 градусов снизу; парацентральные скотомы, превышающие размер 5 градусов, назальный выступ более 10 градусов.

Рисунок 6. Центральное поле зрение больного глаукомой при автоматической статической периметрии с абсолютными и относительными скотомами.
На ранних стадиях заболевания, когда происходит гибель первых нервных клеток и нервных волокон, зрительные функции, как правило, не снижаются и дефекты в поле зрения могут быть обнаружены офтальмологом, но не замечаются самим пациентом. Это делает глаукому опасным и коварным заболеванием: пациент начинает замечать сужение полей зрения только тогда, когда болезнь находится уже в развитой стадии. На ранних этапах заболевания острота зрения остается высокой, и даже при значительном сужении полей зрения она может быть все еще равной 1,0. Это создает чувство ложной безопасности.



Рисунок 7. Изображение, которое видит здоровый человек (1), пациент с начальной стадией (2) и развитой стадией (3) глаукомы.
Подобно тому, как здоровый человек не замечает физиологическое слепое пятно, пациент с глаукомой не замечает увеличивающееся число и размер патологических слепых пятен (скотомы). Причина этого – способность мозга, так или иначе, компенсировать отсутствующие элементы в изображении.
Исследование глазного дна
Наиболее оптимальным методом определения изменений структуры диска зрительного нерва является стереоскопия:
- непрямая офтальмоскопия на щелевой лампе с линзами 60Д или 90Д;
- прямая офтальмоскопия на щелевой лампе через центральную часть линзы Гольдмана или линзы Ван Бойнингена (гониоскопы).
Для глаукомы характерны атрофические изменения в головке зрительного нерва. Клинически они проявляются в деколорации (побледнении) атрофических участков диска, в расширении и деформации его экскавации. В начальной стадии глаукомы при первом повышении ВГД возможно появление асимметричной гиперемии диска зрительного нерва за счет расширения венул (симптом Колена).
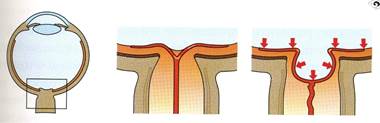
Рисунок 8. Потеря нервных волокон и ганглиозных клеток при глаукомной экскавации.
При осмотре головки зрительного нерва фиксируют следующие признаки: относительную величину экскавации (отношение максимального размера экскавации к диаметру диска - Э/Д), глубину экскавации (мелкая, средняя, глубокая), характер височного края (пологий, крутой, подрытый), цвет и состояние нейроретинального пояска, наличие зоны перипапиллярной атрофии (бета-зона).

Рисунок 9. Неизмененный диск зрительного нерва у здорового человека (слева), на трупном глазу (середина) и на гистологическом срезе (справа).
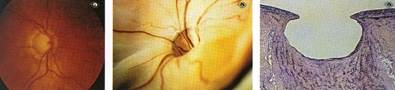
Рисунок 10. Глаукомная атрофия диска зрительного нерва: глазное дно пациента (слева), на трупном глазу (середина) и на гистологическом срезе (справа).
Размер экскавации от 0 до 0,3 следует относить к нормальным размерам, от 0,4 до 0,6 – к группе относительного увеличения в пределах возрастных изменений для лиц старше 50 лет, а больше 0,6 – к группе повышенного риска развития глаукомной атрофии диска зрительного нерва.
Кроме клинических методов обследования диска зрительного нерва (ДЗН), сегодня все чаще используются методы, позволяющие провести качественную оценку состояния нервных структур. Это конфокальная сканирующая лазерная офтальмоскопия, сканирующая лазерная поляриметрия и оптическая когерентная томография (ОСТ).
Лечение
Медикаментозное лечениедолжно быть эффективным и достаточным для того, чтобы уверенно контролировать уровень ВГД.
Гипотензивные средства первого выбора.
Аналоги простагландинов: ксалатан (латанопрост 0,005%), траватан (травопрост 0,004%). По 1 капле 1 раз в сутки (вечером). Снижает ВГД до 31% от исходного уровня. Снижают ВГД за счет улучшения оттока по увеосклеральному пути.
Бета-блокаторы: тимолол 0,25%, 0,5% (окумед, окумол, арутимол, тимолол-ПОС), бетоптик 0,25%, 0,5% (бетаксолол). По 1 капле 1-2 раза в сутки. Снижает ВГД до 20-25% от исходного уровня. Снижают ВГД за счет уменьшения секреции внутриглазной жидкости.
Гипотензивные средства второго выбора.
Холиномиметики: пилокарпин 1%. По 1 капле 4 раза в сутки. Снижает ВГД до 20% от исходного уровня за счет улучшения оттока при сужении зрачка и натяжении трабекулярного аппарата. Применяется при закрытоугольной глаукоме.
Ингибиторы карбоангидразы: азопт (бринзоламид 1%), трусопт (дорзаламид 2%). По 1 капле 2 раза в сутки. Снижает ВГД до 20% от исходного уровня за счет снижения продукции внутриглазной жидкости.
Симпатомиметики: клофеллин 0,125%, 0,25%, 0,5%. По 1 капле 3 раза в сутки. Снижает ВГД до 20% от исходного уровня за счет снижения продукции внутриглазной жидкости.
