Дифференциальный диагноз и обоснование дополнительных исследований: нет
3) Тактика лечения.Тактика лечения на догоспитальном этапе направлена на своевременную диагностику ОКС, оказание неотложной помощи, предотвращение развития осложнение, транспортировка в профильную клинику.
Немедикаментозное лечение:нет
Медикаментозное лечение. Первичные терапевтические мероприятия:
1. Оксигенотерапия при сатурации кислорода менее 90% или выраженной одышке(I A).
2. β-блокаторы. Раннее назначение β-блокаторов рекомендуется пациентам с симптомами ишемии при отсутствии противопоказаний. β-адреноблокаторы назначаются максимально рано при симптомах ишемии у пациентов без противопоказаний (острая СН III–IV классов по Killip). β-блокаторы конкурентно ингибируют миокардиальные эффекты циркулирующих катехоламинов и снижают потребление кислорода миокардом за счет снижения ЧСС, АД и сократимости миокарда (I B).
Следует избегать раннего назначения β-блокаторов у больных, если не известна сократимость миокарда. β-блокаторы не следует назначать пациентам с симптомами, возможно, связанными с коронарным спазмом или приемом кокаина, так как они могут способствовать спазму, способствуя α-опосредованной вазоконстрикции, противопоставляемой β-опосредованной вазодилатации.
3. Нитратыпри ОКСбпSTприменяются только при наличии болевого синдрома и САД >90 мм.рт.ст. Внутривенное введение нитратов более эффективно, чем сублингвальный прием, в отношении уменьшения симптомов ангинозной боли и регрессии депрессии сегмента ST. Доза нитратов должна увеличиваться под тщательным контролем АД до тех пор, пока симптомы стенокардии не исчезнут, а у пациентов с артериальной гипертензией, сердечной недостаточностью - до нормализации АД или пока не появятся побочные эффекты (в частности, головная боль или гипотензия). Для в/в введения 10мг нитроглицерина разводят в 100 мл физиологического раствора, начинают введение с начальной скоростью 6-8 капель в мин до 30 в мин под контролем АД до купирования симптомов или появления побочных эффектов(I C).
При отсутствии нитратов для внутривенного ведения используются формы нитроглицерина в таблетках 0,5 мг или в аэрозоле 0,4 мг (1доза), с повторным использованием через 3-5 мин при неэффективности и при отсутствии противопоказаний (САД <90 мм.рт.ст). Противопоказания к применению нитратов при ОКСбпST, из-за риска развития тяжелой гипотензии, следующие:
1. ИМ правого желудочка
2. САД <90 мм.рт.ст. или снижение АД более 30 мм.рт.ст. от исходного, ЧСС <50 в мин или ЧСС>100 мм.рт.ст.
3. Предшествующий прием ингибиторов фосфодиэстеразы 5типа
(т. е. в течение 24 ч для силденафила или 48 ч для тадалафила).
4. Наркотические анальгетики.При интенсивном длительном болевом синдроме в грудной клетке возможно применение морфина (в/в или п/к) (I A).
5. Блокаторы кальциевых каналов.У пациентов с предполагаемой/подтвержденной вазоспастической стенокардией назначаются блокаторы кальциевых каналов и нитраты, назначения β-блокаторов в этом случае нужно избегать (IIa B).
6. Ацетилсалициловая кислота.АСК при первичном осмотре пациента с подозрением на ОКС назначается в нагрузочной дозе 150–300 мг не с «кишечнорастворимым» покрытием (I A).
7. Ингибиторы Р2Y12-рецепторов тромбоцитов. Назначение второго антиагрегантав дополнение к АСК при высокой вероятности ОКС:
Тикагрелор в нагрузочной дозе 180 мг рекомендуется при отсутствии противопоказаний (внутричерепное кровоизлияние в анамнезе или продолжающееся кровотечение) у всех пациентов с ОКСбпST умеренного и высокого риска (с повышенным уровнем тропонина) (I A)
Или
Клопидогрел в нагрузочной дозировке 300 мг (если предполагается консервативная стратегия) или 600 мг (если предполагается инвазивная стратегия) рекомендован пациентам, которые не могут принимать тикагрелор или нуждаются в дополнительном назначении непрямых антикоагулянтов (фибрилляция предсердий) (I B).
8. Антикоагулянтная терапия назначается всем пациентам при установлении диагноза ОКС. В качестве антикоагулянтов в острой фазе ОКСбпST допустимо применение одного из следующих препаратов:
– фондапаринукс (п/к введение) (I B);
– низкомолекулярный гепарин (эноксапарин, в/в болюс и п/к введение)(I B);
– НФГ (должен вводиться только в/в) (I B);
Фондапаринукс(2,5 мг/сут п/к) рекомендуется как препарат, имеющий оптимальный профиль эффективность/безопасность у пациентов с ОКСбпST вне зависимости от выбранной тактики лечения. При невозможности назначения фондапаринукса альтернативой для проведения антикоагулянтной терапии являются эноксапарин или НФГ. Не допускается смена одного назначенного вида гепарина на другой, поскольку это повышает риск развития кровотечений.
Перечень основных лекарственных средств:
1. Кислород для ингаляций (медицинский газ)
2. Метопролол тартрат (ампулы 1% 5,0мл; таблетка 50 мг)
3. Нитроглицерин* (раствор 0,1% для инъекций в ампулах по 10мл; таблетка 0,0005 г или аэрозоль).
4. Морфин (раствор для инъекций в ампуле 1% по 1,0 мл)
5. Ацетилсалициловая кислота (таблетка, 500 мг)
6. Тикагрелор (таблетка, 90 мг)
7. Клопидогрель (таблетка, 75 мг)
8. Фондапаринукс (шприц 0,5мл 2,5 мг)
9. Эноксапарин натрия (шприц 0,2 и 0,4 мл)
10. НФГ (5000 МЕ, флаконы)
11. Физиологический раствор (0,9% 200 мл, флакон)
Перечень дополнительных лекарственных средств:
1.Атропина сульфат (ампулы 0,1% 1 мл)
2.Амиодарон (ампулы 3 мл, 150 мг)
3.Амлодипинабезилат (таблетка, 5,10 мг)при вазоспастической стенокардии
4.Изоптин (ампулы 2 мл, 5 мг) при противопоказаниях к β-блокаторам
5.Лидокаин гидрохлорид (ампулы 10% 2 мл), при отсутствии амиодарона.
6.Добутамин* (флакон 20 мл, 250 мг; ампулы 5% 5 (концентрат для вливаний), при отсутствии дофамин (ампулы 0,5% или 4%, 5 мл)
7.Дофамин (ампулы 0,5% или 4%, 5 мл)
8.Норадреналина гидротартрат* (ампулы 0,2% 1 мл)
9.Адреналина гидрохлорид (ампулы 0,1% 1 мл)
При развитии осложнений перечень лекарственных препаратов см. в соответствующем протоколе диагностики и лечения.
Алгоритм действий при неотложных ситуациях: 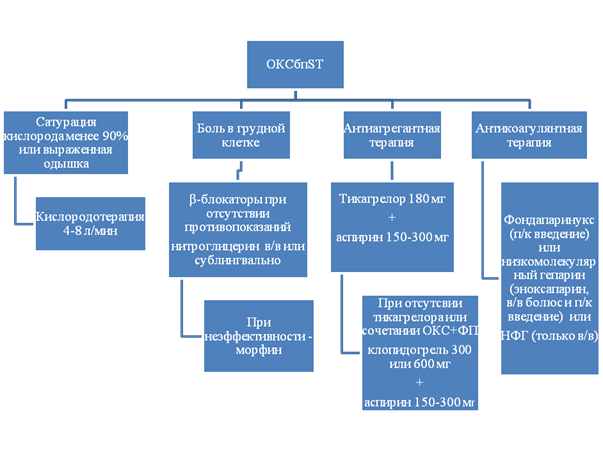
Другие виды лечения:не предусмотрено.
4) Показания для консультации специалистов:не предусмотрено, кроме возможно экстренной - кардиолога.
5) Профилактические мероприятия –скрининг на раннее выявление дислипидемии, АГ, СД и ИБС с оценкой претестовой вероятности и проведением нагрузочного тестирования, при необходимости с визуализацией (стресс-ЭКГ, стресс ЭхоКГ, МРТ и др.) при выявлении высокого ишемического риска своевременное направление в специализированные центры на диагностическую КАГ (так же см. протоколы диагностики и лечения стабильной стенокардии напряжения, артериальной гипертонии, сахарного диабета).
6) Мониторинг состояния пациента: (карта наблюдения за пациентом, индивидуальная карта наблюдения пациента, индивидуальный план действий) - не предусмотрен.
7) Индикаторы эффективности лечения:
1. Соблюдение временных интервалов при диагностике ОКС (регистрация и интерпретация ЭКГ в течение <10 мин).
2. Проведение первичных терапевтических мероприятий (пункт 4).
3. Незамедлительная транспортировка в профильный стационар <30 минут
4. Повышение осведомленности населения о признаках острого сердечного приступа и необходимости обращения «103».
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИ:диагностика ОКСбпST является показанием к экстренной госпитализации в профильный стационар, независимо от наличия или отсутствия изменений на ЭКГ.
11. ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ:
Жалобы и анамнез.Клинические проявления ОКСбпST:
· Продолжительная (>20 мин) ангинозная боль в грудной клетке в покое: типичная боль в области сердца характеризуется дискомфортом или тяжестью за грудиной (стенокардия), иррадиирущей в левую руку, шею или челюсть, которая может быть преходящей (обычно продолжается несколько минут) или более длительной. Боль может сопровождаться потливостью, тошнотой, болью в животе, одышкой и обмороком. Нередко отмечаются атипичные проявления, такие как боль в эпигастральной области, диспепсия или изолированная одышка. Атипичные симптомы чаще отмечаются у пациентов пожилого возраста, у женщин, больных сахарным диабетом, хронической почечной недостаточностью или деменцией.
· Впервые возникшая стенокардия напряжения (II или III ФК) (CCS)с анамнезом заболевания 1-2 месяца с тенденцией к прогрессированию клинической симптоматики. Приступы могут возникать при физической нагрузке и оставаться первое время относительно стереотипными, в других случаях приступы стенокардии быстро нарастают по частоте и интенсивности, вплоть до спонтанных приступов с длительностью от 5 до 15 минут и более.
· Прогрессирующая стенокардия напряжения, по крайней мере, до III ФК:нарастание тяжести приступов стенокардии с прогрессирующим снижением толерантности к физической нагрузке, расширение зоны болей и их иррадиации, удлинение продолжительности приступов, снижение эффективности нитроглицерина, появление новых сопутствующих симптомов (одышки, перебоев в сердце, слабости, страха и т.д.).
· Ранняя постинфарктная стенокардия развившаяся пределах 2-х недель после ИМ.
Пациент с прогрессирующей или с впервые возникшей стенокардией давностью в несколько часов или суток потенциально намного более угрожаем в отношении развития ИМ или ВСС, чем пациент с аналогичными жалобами у которого нарастание симптомов произошло в последние 2-4 недели или менее 8 недель.
Пожилой возраст, мужской пол, семейный анамнез ИБС, диабет, гиперлипидемия, гипертензия, почечная недостаточность, предшествующее проявление ИБС, так же как поражения периферических и сонных артерий, повышают вероятность наличия ОКСбпST. Состояния, которые могут усугубить или ускорить развитие ОКСбпST, включают анемию, инфекции, воспалительный процесс, лихорадку, метаболические или эндокринные (в особенности щитовидной железы) нарушения.
Физикальное обследованиебольных с подозрением на ОКСбпST малоинформативно. Признаки сердечной недостаточности, гемодинамической или электрической нестабильности требуют быстрой диагностики и лечения. Аускультация сердца может выявить систолический шум вследствие ишемической митральной регургитации, которое ассоциировано с плохим прогнозом. Редко систолический шум может указывать на механическое осложнение (например, отрыв папиллярных мышц или дефект межжелудочковой перегородки) подострого и, возможно, недиагностированного ИМ.
Физикальное обследование может выявить признаки некоронарных причин болей в грудной клетке (например, ТЭЛА, острый аортальный синдром, миоперикардит, аортальный стеноз) или экстракардиальной патологии (например, пневмоторакс, пневмония или заболевания опорно-двигательного аппарата). В данном случае, наличие боли в грудной клетке, которая может быть воспроизведена пальпацией грудной клетки, имеет относительно высокую отрицательную предсказательную ценность для ОКСбпST. Согласно проявлениям, абдоминальные расстройства (например, спазм пищевода, эзофагит, язва желудка, холецистит, панкреатит) также могут рассматриваться в плане дифференциальной диагностики. Разница АД между верхней и нижней конечностями или между руками, нерегулярный пульс, расширение яремных вен, шумы в сердце, шум трения плевры, боль, воспроизводимая пальпацией грудной клетки или живота, предполагают постановку альтернативного диагноза. Бледность, потливость или тремор могут указывать на такие состояния, как анемия и тиреотоксикоз.
Лабораторные исследования:(в т.ч. определение уровня тропонинов) на этапе скорой медицинской помощи нецелесообразны.
Инструментальные исследования:
1. ЭКГ покоя в 12 отведениях - это первый метод диагностики, который используют при подозрении на ОКСбпST (рис. 1). ЭКГ следует зарегистрировать в течение первых 10 минут после первого медицинского контакта с персоналом скорой медицинской помощи на догоспитальном этапе. ЭКГ должна быть немедленно интерпретирована опытным специалистом. Для ОКСбпST характерны депрессия или преходящий подъем сегмента ST и/или изменения зубца Т, в более чем трети случаев ЭКГ может быть нормальной. Если стандартные отведения не являются информативными, а пациент имеет симптомы, указывающие на продолжающуюся ишемию миокарда, должны быть записаны дополнительные отведения. Окклюзия левой огибающей артерии или ИМ правого желудочка могут быть обнаружены только в отведениях V7-V9 и V3R и V4R, соответственно. У пациентов с соответствующими признаками и симптомами выявление стойкого подъема сегмента ST указывает на наличие ИМспST, требующее немедленной реваскуляризации. Важное значение имеет сравнение данной ЭКГ с предыдущими, особенно у пациентов с изменениями на ЭКГ. Рекомендовано регистрировать ЭКГ в 12 отведениях в случае сохранения или появления повторных симптомов, а также в диагностически неясных случаях. У пациентов с блокадой ножек пучка Гиса или ритмом электрокардиостимулятора ЭКГ не помогает в диагностике ОКСбпST.
2. Необходимо обеспечить мониторинг ЭКГ, а также возможность дистанционной передачи и расшифровки ЭКГ особенно для фельдшерских бригад скорой медицинской помощи.
3. Может быть необходимым проведение ЭхоКГ на догоспитальном этапе для дифференциальной диагностики или после проведения реанимационных мероприятий.
1) Диагностический алгоритм:(схема)


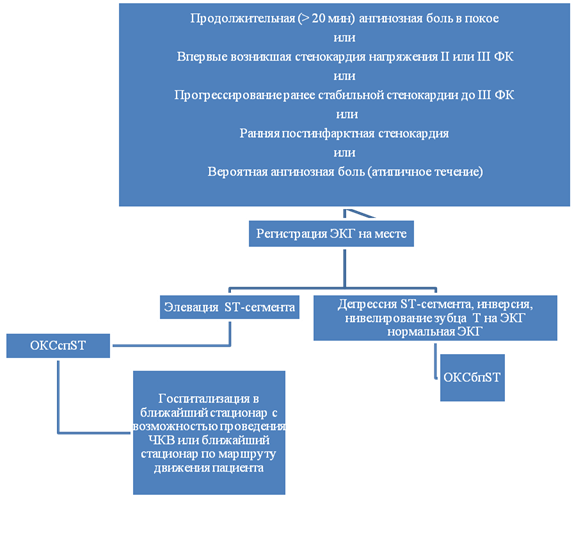
Ранняя стратификация риска при коротком периоде наблюдения при ОКСбпST.
1. Пациенты с подозрением на ОКС и признаками высокого риска (длительная загрудинная боль, выраженная одышка, синкопе/предобморочные состояния, тахикардия, гипотензия) должны быть немедленно госпитализированы в отделение интенсивной терапии/кардиореанимации.
2. При наличии менее опасных симптомов пациент может быть направлен в отделение неотложной помощи или другое (специализированное для этой клинической ситуации) отделение с возможностью постоянного мониторинга ритма сердца.
2) Тактика лечения.Тактика лечения на догоспитальном этапе направлена на своевременную диагностику ОКС, оказание неотложной помощи, предотвращение развития осложнение, транспортировка в профильную клинику.
3) Медикаментозное лечение:в зависимости от степени тяжести заболевания):
1.Оксигенотерапия при сатурации кислорода менее 90% или выраженной одышке(I A).
2. β-блокаторы. Раннее назначение β-блокаторов рекомендуется пациентам с симптомами ишемии при отсутствии противопоказаний. β-адреноблокаторы назначаются максимально рано при симптомах ишемии у пациентов без противопоказаний (острая СН III–IV классов по Killip). β-блокаторы конкурентно ингибируют миокардиальные эффекты циркулирующих катехоламинов и снижают потребление кислорода миокардом за счет снижения ЧСС, АД и сократимости миокарда(I,B). Следует избегать раннего назначения β-блокаторов у больных, если не известна сократимость миокарда. β-блокаторы не следует назначать пациентам с симптомами, возможно, связанными с коронарным спазмом или приемом кокаина, так как они могут способствовать спазму, способствуя α-опосредованной вазоконстрикции, противопоставляемой β-опосредованной вазодилатации.
3. Нитратыпри ОКСбпSTприменяются только при наличии болевого синдрома. Внутривенное введение нитратов более эффективно, чем сублингвальный прием, в отношении уменьшения симптомов ангинозной боли и регрессии депрессии сегмента ST. Доза нитратов должна увеличиваться под тщательным контролем АД до тех пор, пока симптомы стенокардии не исчезнут, а у пациентов с артериальной гипертензией, сердечной недостаточностью - до нормализации АД или пока не появятся побочные эффекты (в частности, головная боль или гипотензия). Для в/в введения 10 мг нитроглицерина разводят в 100 мл физиологического раствора, начинают введение с начальной скоростью 6-8 капель в минуту до 30 в минуту под контролем АД до купирования симптомов или появления побочных эффектов(I C).
При отсутствии нитратов для внутривенного ведения используются формы нитроглицерина в таблетках 0,5 мг или в аэрозоле 0,4 мг (1доза), с повторным использованием через 3-5 мин при неэффективности и при отсутствии противопоказаний (САД<90 мм.рт.ст). Противопоказания к применению нитратов при ОКСбпST, из-за риска развития тяжелой гипотензии, следующие:
1. ИМ правого желудочка
2. САД <90 мм.рт.ст. или снижение АД более 30 мм.рт.ст. от исходного, ЧСС <50 в мин или ЧСС> 100 мм.рт.ст.
3. Предшествующий прием ингибиторов фосфодиэстеразы 5 типа (т. е. в течение 24 ч для силденафила или 48 ч для тадалафила).
4. Наркотические анальгетики. При интенсивном длительном болевом синдроме в грудной клетке возможно применение морфина (в/в или п/к)(I A).
5. Блокаторы кальциевых каналов. У больных с предполагаемой/подтвержденной вазоспастической стенокардией назначаются блокаторы кальциевых каналов и нитраты, назначения β-блокаторов в этом случае нужно избегать (IIa B).
6. Ацетилсалициловая кислота.АСК при первичном осмотре пациента с подозрением на ОКС назначается в нагрузочной дозе 150–300 мг не с «кишечнорастворимым» покрытием(I A).
7. Ингибиторы Р2Y12-рецепторов тромбоцитов. Назначение второго антиагреганта в дополнение к АСК:
Тикагрелор в нагрузочной дозировке 180 мг рекомендуется к назначению при отсутствии противопоказаний (внутричерепное кровоизлияние в анамнезе или продолжающееся кровотечение) у всех пациентов с ОКСбпST среднего и высокого риска (с повышенным уровнем тропонина) (I A)
Или
Клопидогрел в нагрузочной дозировке 300 мг (если предполагается консервативная стратегия) или 600 мг (если предполагается инвазивная стратегия) рекомендован пациентам, которые не могут принимать тикагрелор или нуждаются в дополнительном назначении непрямых антикоагулянтов (фибрилляция предсердий)(I B).
8.Антикоагулянтная терапия назначается всем пациентам при установлении диагноза ОКС. В качестве антикоагулянтов в острой фазе ОКСбпST допустимо применение следующих препаратов:
–фондапаринукс (п/к введение)(I B);
– низкомолекулярный гепарин (эноксапарин, в/в болюс и п/к введение)(I B);
– НФГ (должен вводиться только в/в) (I B);
Фондапаринукс (2,5 мг/сут п/к) рекомендуется как препарат, имеющий оптимальный профиль эффективность/безопасность у пациентов с ОКСбпST вне зависимости от выбранной тактики лечения. При невозможности назначения фондапаринукса альтернативой для проведения антикоагулянтной терапии являются эноксапарин или НФГ. Не допускается смена одного назначенного вида гепарина на другой, поскольку это повышает риск развития кровотечений.
Перечень основных лекарственных средств:
1.Кислород для ингаляций (медицинский газ)
2.Метопролол тартрат (ампулы 1% 5,0мл, таблетка 50 мг)
3.Нитроглицерин* (раствор 0,1% для инъекций в ампулах по 10 мл, таблетка 0,0005 г; аэрозоль).
4.Морфин (раствор для инъекций в ампуле 1% по 1,0 мл)
5.Ацетилсалициловая кислота (таблетка, 500 мг)
6.Тикагрелор (таблетка, 90 мг)
7.Клопидогрель (таблетка, 75 мг)
8.Фондапаринукс(шприц 0,5мл 2,5 мг)
9.Эноксапарин натрия (шприц 0,2 и 0,4 мл)
10.НФГ (5000 МЕ, флаконы)
11.Физиологический раствор (0,9% 200 мл, флакон)
Перечень дополнительных лекарственных средств:
1. Атропина сульфат (ампулы 0,1% 1 мл)
2. Амиодарон (ампулы 3 мл, 150 мг)
3. Амлодипинабезилат (таблетка, 5,10 мг) при вазоспастической стенокардии
4. Изоптин (ампулы 2 мл, 5 мг) при противопоказаниях к β-блокаторам
5. Лидокаин гидрохлорид (ампулы 10% 2 мл) при отсутствии амиодарона
6. Добутамин* (флакон 20 мл, 250 мг; ампулы 5% 5 (концентрат для вливаний), при отсутствии дофамин (ампулы 0,5% или 4%, 5 мл)
7. Дофамин (ампулы 0,5% или 4%, 5 мл)
8. Норадреналина гидротартрат* (ампулы 0,2% 1 мл)
9. Адреналина гидрохлорид (ампулы 0,1% 1 мл)
10. Диазепам (ампулы 2 мл-10 мг)
При развитии осложнений перечень лекарственных препаратов см. в соответствующем протоколе диагностики и лечения.
4)Алгоритм действий при неотложных ситуациях:

