Блюда прикорма, схема приема, особенности при атопическом дерматите.
Под прикормомподразумеваются все продукты, кромеженского молока и детских молочных смесей, дополняющие рацион пищевыми веществами, необходимыми для обеспечения дальнейшего роста и развития ребенка. Расширение рациона питания ребенка вызвано необ-ходимостью дополнительного введения пищевых веществ, поступление которых только с женским молоком или детской молочной смесью становится недостаточным. Ребенок начинает испытывать потребность в широкомкомплексе минеральных веществ (железо, цинк, кальций и др.) и витаминов, других нутриентах (белке, углеводах,пищевых волокнах и др.), а также поступлении дополнительного количества энергии, необходимых для его дальнейшего роста и развития. Кроме того, своевременное введение прикорма способствует формированию жева-тельного аппарата и адекватных вкусовых привычек.
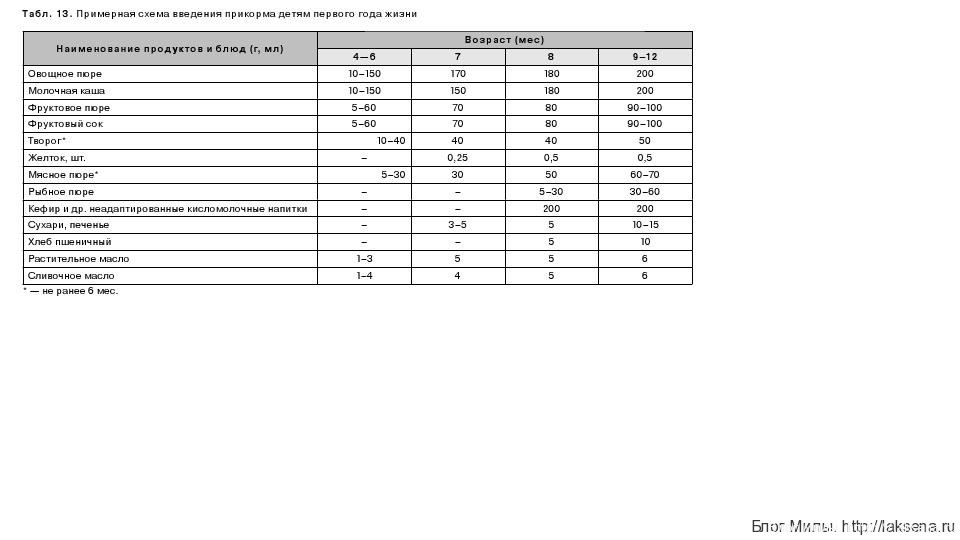
К 4-мес возрасту гастроинтестинальный тракт ребенка становится более зрелым: снижается изначально повышенная проницаемость слизистой оболочки тонкой кишки, созревает ряд пищеварительных ферментов, формируется достаточный уровень местного иммунитета, ребенок приобретает способность проглатывать полужидкую и более густую пищу, связанную с угасанием «рефлекса выталкивания ложки». В то же время поздний прикорм (после 6 мес) может вызвать выраженный дефицит микронутриентов (железа, цинка и др.) и необходимость быстрого введения большого ряда продуктов, что приводит к повышенной антигенной нагрузке, а также задержке формирования навыков жевания и глотания густой пищи. Поэтому введение прикорма детям целесообразно проводить в возрасте 4–6 месяцев. Предлагаемая примерная схема введения прикорма детям первого года жизни представлена в таблице . В питании ребенка целесообразно использовать продукты и блюда прикорма, промышленного производства, которые изготавливают из высококачественного сырья,соответствуют строгим гигиеническим требованиям к показателям безопасности, имеют гарантированный химический состав, в том числе витаминный, независимо от сезона, необходимую степень измельчения. Кроме того, современные продукты прикорма промышленного выпуска обогащаются биологически активными компонентами, такими как витамины, минеральные вещества, пре- и пробиотики, ДЦПНЖК (омега 3) и др., что придает им функциональные свойства.
При назначении прикорма следует придерживаться следующих правил:
ПРАВИЛА ВВЕДЕНИЯ ПРОДУКТОВ И БЛЮД ПРИКОРМА• Начинать вводить новые блюда и продукты прикорма следует только здоровому ребёнку. Новые блюда не вводят при острых заболеваниях, изменении условий жизни (поездки, переезды), проведении профилактических прививок.
• Каждое новое блюдо или продукт прикорма следует начинать вводить с малых количеств, ежедневно увеличивая порцию и постепенно доводя её до нужного объёма.
• Введение нового вида прикорма возможно только после привыкания к предыдущему. Недопустимо одновременное введение более одного нового блюда прикорма.
• Вначале всегда следует вводить блюда прикорма из одного вида продуктов (однокомпонентные), после привыкания к ним вводят поликомпонентные, а затем комбинированные.
• Консистенция блюд прикорма меняется постепенно, в зависимости от возраста ребёнка, проходя последовательные этапы: сначала гомогенная (4-6 мес), затем пюреобразная и мелкокусочковая (7-9 мес), к концу года (10-12 мес) более плотная и крупнокусочковая.
• Новые продукты прикорма лучше вводить в утренние часы, чтобы проследить за реакцией ребёнка. При этом следует наблюдать за поведением ребёнка, его самочувствием, характером стула, состоянием кожи и др. При появлении симптомов непереносимости продукт (или его компонент) исключают из питания минимум на 1 мес.
• Блюда прикорма дают перед кормлением грудью (или детской молочной смесью), когда ребёнок голоден. После кормления блюдами прикорма можно приложить ребёнка к груди для поддержки и сохранения лактации.
• Следует придерживаться рекомендаций по срокам введения новых видов прикорма и объёмам блюд и продуктов, но при этом учитывать индивидуальные особенности ребёнка.
• Блюда прикорма дают в тёплом виде, ребёнка приучают есть из ложки (с 4-6 мес), а с 7-9 мес — пить из чашки. Желательно, чтобы ребёнок сидел за специальным детским столиком со стульчиком.
• При введении прикорма следует проявлять по отношению к ребёнку ласковое внимание, терпение и настойчивость. При отказе ребёнка от нового продукта при первом введении его следует предлагать ежедневно в течение 8-10 дней для знакомства и продолжать введение до 10-15 дней для закрепления навыка потребления.
• Рекомендуется учитывать индивидуальные вкусовые предпочтения ребёнка и обеспечивать возможность самостоятельного выбора — какие продукты и сколько ему съесть.
• Блюда прикорма готовят непосредственно перед каждым кормлением. Остатки еды не подлежат хранению и повторному использованию. Принципиально важным моментом для матери является тот факт, что следует настойчиво предлагать ребенку сначала пробовать, а лишь затем съедать новые продукты разнообразного вкуса и состава. Мать должна предлагать новую пищу, показывать новые продукты, принимать пищу в присутствии ребенка, повторять предложение в случаях первоначального отказа.
Зерновой прикорм (каша) — один из основных источников углеводов, растительных белков и жиров, пищевых волокон, железа, селена, витаминов В1, В2, РР и др. Прикорм на основе злаков следует начинать с безглютеновых круп (рисовой, гречневой, позднее кукурузной). Каши могут быть молочными или безмолочными. Последние разводят грудным молоком, детской смесью, получаемой ребенком, или коровьем молоком. В дальнейшем могут использоваться глютен-содержащие каши (овсяная, ячневая, пшеничная, манная) и каши из смеси круп. Детям, с трудом воспринимающим густую пищу, как переход от жидкого питания к густому прикорму, возможно назначение питьевых молочно-злаковых продуктов — вэллингов.
Овощное пюре — источник органических кислот, калия, железа и пищевых волокон, включая пектины. Отдельные виды овощей (морковь, тыква, шпинат и др.) богат-каротином, предшественником витамина А. Вначале овощное пюре должно состоять из одного вида овощей, обладающих нежной клетчаткой, например кабачков или цветной капусты. Далее целесообразно использовать комбинацию из 3–4 овощей.
Цельное коровье молоко может использоваться в питании детей первого года жизни только для приготовления молочных каш (не более 100–200 мл при отсутствии готовых молочных каш промышленного выпуска).
Творог и яичный желток — ценные источники животного белка и жира, минеральных веществ (кальция), а также витамина В2.
Мясо содержит полноценный животный белок, количество которого в говядине, нежирной свинине, мясе кролика, кур, цыплят, индейки, конины доходит до 20–21%. Мясо содержит хорошо усвояемое гемовое железо, магний, цинк, а также витамины В1, В2, В6 В12. Мясное пюре в рацион рекомендуется вводить детям старше 6 мес.
Рыба — полноценный источник белка и жира, содержащего большое количество полиненасыщенных жирных кислот, в том числе класса -3, а также витаминов В2, В12, мине ральных веществ. Рыбу вводят в питание детей с 8–9 мес с осторожностью, учитывая индивидуальную переносимость. Ее используют 1–2 раза в неделю вместо мясного блюда.
Соки содержат природные сахара (глюкозу, фруктозу, сахарозу), органические кислоты (яблочную, лимонную идр.), положительно влияющие на процессы пищеварения.Они богаты калием (до 150 мг/100 мл и содержат железо (до 2 мг/100 мл). В соки промышленного производства могут быть добавлены витамин С, лимонная кислота, отдельные минеральные вещества, натуральные фруктовые ароматизаторы. Первым рекомендуют назначать яблочный или грушевый соки, которые традиционны для россиян и реже вызывают аллергические реакции.
Фруктовые пюре сходны по составу и пищевой ценности с фруктовыми соками, особенно с мякотью. В то же время они содержат сахара, органические кислоты и пищевые волокна в большем количестве, чем соки.
Кисломолочные продукты детского питания (детский кефир, бификефир, йогурты «Агуша», «Тёма» и др.) в рацион ребенка можно вводить не ранее 8-месячного воз-раста в количестве не более 200 мл в сутки.
Вода входит в состав всех пищевых продуктов, большое количество воды (около 85%) содержится в грудном моло-ке и детских молочных смесях. С «твердой» пищей (хлеб, каша, пюре и др.) ребенок получает 30% воды. В настоящее время как для питья, так и приготовления смесей и блюд прикорма следует использовать специальную бутилированную воду для детского питания, поскольку она безопасна в бактериологическом отношении, не содержит вредных химических и радиоактивных веществ, обладает хорошими органолептическими свойствами, не требует кипячения (при условии ее использования в течение суток после вскрытия упаковки), имеет низкую минерализацию.
Детские травяные чаи промышленного производства представляют собой сухие порошки и гранулы, содержащие экстракты лекарственных трав, растений, плодов (ромашка, укроп, фенхель, мелисса, мята, анис, черника, шиповник, брусника, малина и др.)
При назначении прикорма больным с пищевой аллергией необходимо учитывать остроту, тяжесть и форму аллергического заболевания, возраст ребенка, его нутритивный статус, выявленные причинно-значимые пищевые аллергены, сопутствующие заболевания. Необходимо строго индивидуально подбирать продукты и блюда прикорма, начинать прикорм с монокомпонентных продуктов и блюд промышленного производства, использовать продукты с низкой аллергизирующей активностью, соблюдать национальные традиции в питании. Сроки назначения продуктов и блюд прикорма больным, страдающим пищевой аллергией, несколько отличаются от таковых у здоровых детей.Используются безмолочные, безглютеновые каши (гречневая, кукурузная, рисовая). Каши разводят водой или специализированной смесью, которую получает ребенок (на основе гидролизата молочного белка или изолята соевого белка). В состав овощного пюре включают кабачки, патиссоны, цветную, белокочанную, брюссельскую капусту и другие виды светлоокрашенных овощей, предпочтительно в виде консервов для детского питания. К овощному пюре добавляют растительные масла (подсолнечное, кукурузное, оливковое).С целью коррекции белковой части рациона в питание ребенка, страдающего пищевой аллергией, с 6 месяцев вводят мясное пюре. При непереносимости говядины,имеющей антигенное сродство с белками коровьего молока, рекомендуется использовать специализированные детские консервы из мяса кролика, индейки, конины, нежирной свинины. Из фруктов предпочтение отдают яблокам зеленой и белой окраски (антоновские, симиренко, белый налив).С учетом индивидуальной переносимости используют груши, белую и красную смородину, желтую и красную черешню, желтые сливы или детские соки и пюре из них. Тепловая обработка фруктов и ягод улучшает их переносимость. Творог, яйца и рыба в рационы детей первого года жизни с пищевой аллергией не вводятся или полностьюэлиминируются. В дальнейшем ребенок получает гипоаллергеннуюдиету, целью которой является уменьшение антигенногои гистамино-либераторного воздействия пищи и улучшение или нормализация процессов пищеварения, что позволяет добиться более длительной и стойкой ремиссии заболевания. При достижении ремиссии аллергического заболевания гипоаллергенная диета должна постепенно расширяться. Высоко аллергенные продукты (рыба, орехи, шоколад, мед, кофе, какао, грибы и т.п.) не вводятся в рацион детей в течение продолжительного времени.
Продукты Возраст, мес*
Фруктовые, ягодные соки после 6
Фруктовые пюре 5,5–6
Творог –
Желток –
Пюре овощное 5–5,5 (безмолочное)
Масло растительное 5
Каша 5,5 (безмолочная, на гидролизате)
Масло сливочное 5,5 (топленое)
Пюре мясное 6
Кефир-Не ранее 8 (при отсутствии сенсибилизации)
Сухари, печенье -7 (не сдобные)
Хлеб пшеничный -9 (батоны из муки 2-го сорта,
пшенично-ржаной)
Рыба –
* — необходим строгий индивидуальный подбор питания и оценка
переносимости продуктов, вводимых в питание.
Источник- лекция по педиатрии от 1,03,16; НАЦИОНАЛЬНАЯ ПРОГРАММА ОПТИМИЗАЦИИ ВСКАРМЛИВАНИЯ ДЕТЕЙ ПЕРВОГО ГОДА ЖИЗНИ В РОССИЙСКОЙ ФЕДЕРАЦИИ
2. Гепатиты новорожденных, этиология, диагностика, лечение
Определение:Вирусный гепатит (ВГ) – инфекционное заболевание с преимуществен-ным поражением печени. Тяжесть течения острого гепатита варьирует от бессимптомных форм или слабых клинических проявлений со стороны желудочно-кишечного тракта до тяжелых и злокачественных вариантов вплоть до смертельного исхода. Он входит в число ведущих инфекций, определяющих смерть человека. В настоящее время установлено 7 этиологических самостоятельных гепатитов, которые принято обозначать буквами латинского алфавита: A, B, D, E, C, F, G.
Этиология: Существует несколько причин инфицирования. Вирус можно получить через предметы, взятые у носителя вируса, а также еду и питье, в которых эта инфекция находится. В основном так заражаются гепатитом A или, как его еще называют, болезнью Боткина. Чаще всего заражение происходит в детских садах либо во время игр на детских площадках. Данный тип вируса неустойчив к повышенным температурам и через пару минут кипячения гибнет. Если ребенок переболел гепатитом A, у него появляется иммунитет к данному вирусу. Также не очень давно выделен штамм возбудителя гепатита E, обладающий достаточно высокой способностью заражения организма. На данный момент он считается подтипом вируса A. И хотя они схожи, иммунитет ребенка к вирусу A не снижает восприимчивости к вирусу E. Поскольку этот вирус еще мало изучен, определяется он методом исключения после проверки на остальные типы гепатита. Вирусный гепатит у детей может передаться в наследство от матери при рождении. Также заражение возможно от нестерильных медицинских инструментов и через кровь. Таким способом инфицируются типами B и C. Гепатит B, в отличие от типа A, хорошо адаптирован к нахождению во внешней среде. Он не гибнет при кипячении и заморозке, а при обычной температуре может прожить до полугода. Но при этом дети, прошедшие вакцинацию, редко подвержены заболеванию этим типом. Гепатит C схож с типом B, но отличается еще большей живучестью. К тому же для его лечения потребуются сильнодействующие медикаменты.
Диагностика: Постановке обоснованного диагноза способствует осмотр ребенка педиатром и детским инфекционистом, анализ сведений о развитии и течении заболевания (цикличность, характерная симптоматика), эпидемиологический анамнез (предшествующие гемотрансфузии, инъекции, инвазивные манипуляции, операции) и т. п.
Основная роль в диагностике гепатита у детей принадлежит лабораторным методам: обнаружению маркеров (HBsAg, HBeAg, анти-HBs, анти-НВе, анти-НВс), изменению биохимических показателей крови (повышению уровня билирубина и увеличению активности трансфераз).
При подозрении на гепатит у детей в преджелтушном периоде следует исключить грипп, ОРВИ, пищевые токсикоинфекции, артрит. В желтушном периоде - вирусные гепатиты А, С, Е, желтую лихорадку, инфекционный мононуклеоз, цитомегаловирусную инфекцию, синдром Жильбера, ЖКБ, холангит, панкреатит, цирроз печени и пр.
С целью дифференциальной диагностики дополнительно проводятся МР холангиография, УЗИ печени и желчного пузыря, сцинтиграфия печени, пункционная биопсия печени.
Лечение:Дети с диагностированным гепатитом подлежат госпитализации в инфекционное отделение. В течение всего желтушного периода показан постельный режим, затем – щадящий режим. Назначается диета (стол №5 по Певзнеру) с преобладанием молочно-растительной, механически и химически щадящей пищей, обильное питье.
Базисная лекарственная терапия гепатита у детей включает витамины групп В, С, А, Е; спазмолитики (папаверин, дротаверин), гепатопротекторы, желчегонные средства. При тяжелых формах гепатита у детей показаны интерфероны, дезинтоксикационная терапия, трансфузии плазмы и альбумина, при необходимости - глюкокортикоиды, гепарин, мочегонные препараты, плазмаферез, гемосорбция.
Диспансерное наблюдение реконвалесцентов проводится в течение 1 года (каждые 3 месяца) с осмотром кожи и видимых слизистых, определением размеров печени и селезенки, оценкой цвета мочи и кала, определением лабораторных показателей. Детям, перенесшим гепатит, рекомендуется санаторное лечение в учреждениях гастроэнтерологического профиля.
Профилактика: Предотвратить заражение поможет вакцинация от гепатита А. Прививки от гепатита А показаны детям и взрослым, ранее не болевшим гепатитом А, больным с хроническими заболеваниями печени, а также людям с повышенным риском инфицирования: это туристы, военнослужащие, медицинский персонал инфекционных отделений, воспитатели и персонал детских дошкольных учреждений, работники общественного питания и водоснабжения.Можно ли заболеть повторно? После перенесённого гепатита А формируется стойкий иммунитет. Повторно заболеть гепатитом А практически невозможно. Для профилактики заражения вирусом гепатита В применяют различные виды вакцин. Для формирования иммунитета прививку повторяют через месяц и через полгода после первой инъекции. Прививку нужно сделать всем. Схема 0-3-6 прививки. Если мать носитель то-0-1-2-12 Для профилактики гепатита Е у беременных используют специфический иммуноглобулин. Прививки от гепатита С пока не существует, поэтому так актуальным является своевременная диагностика и лечение. Чем раньше начато лечение гепатита с, тем больше шансов на его успех
БИЛЕТ №36
1. Гипогалактия.
Гипогалактия – секреторная недостаточность молочных желез.
Классификация
- первичная развивается вследствие нейроэндокринных нарушений в организме женщины, которые определяют несостоятельность лактопоэза. Дисгормональные состояния влекут за собой нарушение роста и развития молочных желез, изменение их секреторной и моторной функции. Нередко первичная гиполактация возникает после тяжелых поздних токсикозов, кровотечений в послеродовом периоде, травматичных акушерских операций, послеродовых инфекций.
-вторичная развивается из-за отрицательного воздействия на организм матери комплекса биологических, медицинских, социальных, психологических и экономических факторов.
Основные причины:
- недостаточная мотивация кормления грудью у женщины.
Следует воспитывать положительную мотивацию грудного вскармливания среди беременных. Необходимо пропагандировать преимущества естественного вскармливания для ребенка и благоприятном влиянии его на здоровье женщины.
- позднее первое прикладывание к груди.
- редкое прикладывание ребенка к груди, регламентация грудного вскармливания, технический подход к контролю за процессом лактации.
- нарушение режима для кормящей женщины (чрезмерная физическая и психическая нагрузка, недостаточный сон) снижают лактацию.
- прочие причины (нарушение режима питания, заболевания, возраст кормящей женщины) играют роль в развитии гипогалактии.
Коррекция гипогалактии.Необходимо перевести ребенка на более частое кормление. Важное значение имеют режим и питание кормящей женщины. Для усиления лактиции применяют никотиновую кислоту, витамин Е, назначают фитотерапию (отвар листьев крапивы, экстракт боярышника, свежую зелень петрушки, настой грецких орехов в молоке, лактовит (сбор трав)). Хороший эффект регистрируется после УФО, ультразвуковой терапии, массажа, компрессов на молочные железы.
2. Аномалии и инфекции МВП
Аномалии развития почек
Изменения количества: • добавочная почка; • удвоенная почка (две лоханки в одном массиве почечной паренхимы) • агенезия (полное отсутствие органа) • аплазия (отсутствие органа при наличии сосудистой ножки).
Изменения формы: • подковообразная почка (образуется при сращении нижних или верх них концов) . • кольцевидная почка (при сращении обоих концов); • L-образная почка; • S-образная почка.
Изменения расположения: • дистопия почек, расположение в области эмбриональной закладки , аномалии поворота.
Гипоплазия почек: • простая (уменьшение относи тельной массы органа более чем наполовину при одностороннем и более чем на треть при двустороннем поражении, уменьшение количества чашечек); • диспластическая (уменьшение относительной массы почек с нарушением их структуры).
Дисплазия почек — группа врожденных пороков развития почек с нарушением дифференцировки почечной ткани и присутствием эмбриональных структур.
Аномалии развития мочеточника: — удвоение с одной или обеих сторон; — расщепление в краниальном или каудальном отделе; — стриктуры; — эктопия (расположение в нетипичном месте) устьев; — дивертикул; — мегалоуретер; — ретрокавальный мочеточник.
Аномалии мочевого пузыря:
— развития мочеиспускательного канала:
— агенезия; — атрезия или стеноз
— гипоспадия (отсутствие агенезия;
— экстрофия (врожденная расщелина мочевого пузыря и брюшной стенки);
— дивертикул
Аномалии дистальной части нижней стенки уретры, при котором ее наружное отверстие открывается в области венечной борозды, на нижней поверхности полового члена, мошонке или в промежности);
—эписпадия (полное или частичное отсутствие передней стенки уретры).
Физиологическая емкость мочевого пузыря у ново рожденного составляет около 50 мл, в возрасте 1 года — 100 мл, в 5—9 лет — 150—200 мл, в 12—14 л е т —300—400 мл.
Мочеиспускательный канал (уретра) у девочек во все возрастные периоды короче и шире, чем у мальчиков. Его кривизна у детей грудного возраста выражена сильнее, чем у взрослых. Это необходимо учитывать при проведении катетеризации мочевого пузыря и цистоскопии.
• Анатомические особенности мочевыводящих путей у детей раннего возраста (относительно широкие, гипотоничные лоханки, извитые, гипотоничные мочеточники, отхождение последних от лоханок почти под прямым углом, большая, чем у взрослых, подвижность почек) предрасполагают к нарушению уродинамики, что может способствовать последующему присоединению микробно-воспалительного процесса.
Короткий внутрипузырный сегмент мочеточника, слабое развитие мышечных волокон в области устьев мочеточников предрасполагают к развитию пузырно-мочеточникового рефлюкса.
• Особенности строения уретры у девочек, близость последней к заднему проходу создают условия для проникновения инфекции из периуретеральной области в мочевые пути.
Цистит — воспаление слизистой оболочки мочевого пузыря, сопровождающееся нарушением его функции.
Девочки болеют в 3—5раз чаще, чем мальчики. Это обусловливается анатомо-физиологическими особенностями — наличием у девочек короткой и широкой уретры, близким рас положением вульвы, влагалища, заднего прохода (возможных резервуаров инфекции).
Этиология и патогенез. Основной причиной возникновения цистита у детей является инфекция, возбудителями которой могут быть кишечная палочка, стафилококки, стрептококки, хламидии, протей или смешанная микробная флора. Инфекция может проникать в мочевой пузырь следующими путями: 1) нисходящим — из почек; 2) восходящим — через мочеиспускательный канал; 3) гематогенным; 4) контактным (ред ко).
Чаще наблюдается восходящий путь распространения инфекции, главным образом у девочек.
Цистит возникает у детей при вульвитах, вульвовагинитах, баланопоститах, фимозе, уретрите. Поражение слизистой оболочки мочевого пузыря нисходящим путем наблюдается при туберкулезном поражении почек, гематогенным путем — при инфекционных болезнях или наличии хронических очагов инфекции (тонзиллит, фурункулез, острый аппендицит в случае тазового расположения червеобразного отростка и т.д.). Инфицирование мочевого пузыря возможно при его катетеризации или во время цистоскопии.
Неинфекционные циститы возникают при раздражении слизистой оболочки мочевого пузыря выделяющимися с мочой лекарственными средствами (например, уротропиновый цистит) или на фоне лечения цитостатиками (циклофосфаном). Возможно развитие ожогового цистита в случае введения в
мочевой пузырь концентрированного раствора химического вещества.
Возможно повреждение слизистой оболочки мочевого пузыря во время эндоскопического исследования при введении инородного тела.
Предрасполагающими факторами для возникновения воспалительного процесса в мочевом пузыре являются:
•нарушение пассажа (прохождения) мочи при врожденных и приобретенных заболеваниях мочевыводящих путей;
•снижение общей реактивности организма: гиповитаминоз, переохлаждение, переутомление, аллергический диатез, перенесенные заболевания и др.;
•изменение кровообращения в стенке мочевого пузыря или в малом тазе.
У девочек первого года жизни цистит может развиться при несоблюдении гигиенического режима и неправильном уходе (грязные пеленки, нерегулярные подмывания).
Клиническая картина. Выделяют острый и хронический цистит.
О с т р ы й ц и с т и т возникает внезапно, как правило, после переохлаждения. Появляются болезненное мочеиспускание, боли внизу живота. Ребенок мочится малыми порциями, часто. Иногда возникает недержание мочи. Одновременно отмечают беспокойство ребенка, нарушение сна, повышается темпера тура тела. Моча становится мутной, с гнилостным запахом, в ней выявляются нити фибрина, большое количество лейкоцитов, клеток эпителия, эритроциты. В случае геморрагического цистита имеется макрогематурия. Белок обнаруживается в не большом количестве. Эти явления наблюдаются обычно в течение 2—3дней, а затем под влиянием лечения или самопроизвольно проходят.
Х р о н и ч е с к и й ц и с т и т нередко является исходом острого воспаления мочевого пузыря. Основные клинические симптомы те же, что и при остром цистите, но выражены слабее.
В моче обнаруживаются лейкоциты, бактерии. Большое значение в распознавании хронического цистита имеет цистоскопия, которая при остром цистите противопоказана.
Лечение. Детям при остром цистите назначают постельный режим. Согревание тела, покой способствуют уменьшению дизурических явлений и нормализации функции мочевого пузыря. Диета полноценная, богатая витаминами. Исключают острые, раздражающие блюда, соленья, копчености, приправы. Назначают обильное питье: чай с сахаром, минеральные воды, настои трав (толокнянка, кукурузные рыльца).
Показаны антибактериальные и уроантисептические средства, которые назначают с учетом нефротоксичности и чувствительности микрофлоры мочи (см. Лечение пиелонеф рита).
При болевом синдроме применяют но-шпу,папаверин, белладонну в свечах. Для уменьшения болей назначают теплые ванны или ванночки со слабым раствором перманганата калия в разведении 1:8000 (цвет раствора должен быть светлорозовым). На область мочевого пузыря кладут теплую грелку.
В острый период цистита выраженное положительное действие оказывают электрическое поле УВЧ, ТНЧ — терапия на область мочевого пузыря.
Лечение больных с хроническим циститом направлено на ликвидацию очага инфекции, восстановление нарушенной уродинамики. Антибактериальная терапия осуществляется только после бактериологического исследования мочи и определения чувствительности микрофлоры к антибактериальным лекарственным препаратам. При наличии у ребенка остриц приступают к их изгнанию. Эффективны промывания (инстилляции) мочевого пузыря растворами колларгола, протаргола, раствором фурацилина 1:5000. Назначают также инстилляции масла шиповника, облепихи. Для улучшения кровоснабжения стенки мочевого пузыря показаны СВЧ-терапия, индуктотермия, грязелечение.
Прогноз. При остром цистите обычно благоприятный, при хроническом течении заболевания более серьезный.
Пиелонефрит —микробно-воспалительное заболевание по чек с преимущественным поражением тубулоинстерциальной ткани и чашечно-лоханочной системы. Заболевание возникает в любом возрасте, чаще у девочек, что связано с особенностями строения мочевых путей и гормонального фона.
Этиология и патогенез. Возникновение пиелонефрита чаще обусловливается кишечной палочкой, клебсиеллой, протеем. За последние годы возросла роль грибов как причины инфекции мочевыводящих путей. Возможно влияние вирусов, которые способствуют обострению персистирующей (латентно протекающей) бактериальной инфекции. Бактериальная инвазия при пиелонефрите происходит восходящим (уриногенным), гематогенным или лимфогенным путями. Преобладает первый путь, когда сначала инфицируются уретра, мочевой пузырь, мочеточники, а затем почечная ткань.
Развитию пиелонефрита способствуют: 1) наследственные или врожденные заболевания почек в семье, нарушение обмена веществ с повышением экскреции солей (оксалатов, уратов, аномалии органов мочевой системы, гипоиммунное со стояние; 2) частые респираторные инфекции, хронический тонзиллит, кишечная инфекция, вульвит; 3) нарушения от тока мочи.
Нередко причиной нарушения оттока мочи являются аномалии почек и мочевых путей: удвоение чашечно-лоханочной системы и/или мочеточников, подковообразная почка, гидронефротическая трансформация чашечно-лоханочнойсис темы, повышенная подвижность почек, наличие сосудистых аномалий, препятствий в прилоханочном отделе мочеточников,пузырно-мочеточниково-лоханочныйрефлюкс,сужение мочеиспускательного канала. В этих случаях подразумевают вторичный обструктивный пиелонефрит. Напротив, вторичный необструктивный пиелонефрит может быть связан с обменными нарушениями, врожденным или приобретенным
иммунодефицитным состоянием. При первичном пиелонефрите не наблюдается аномалий почек и мочевых путей с нарушением оттока мочи.
Клиническая картина.Течение и клиническая картина пиелонефрита зависят от пути проникновения инфекции в почечную паренхиму, возраста и пола детей. Пиелонефрит может быть острым, но чаще имеет первичное хроническое течение.
У новорожденных острый пиелонефрит возникает гематогенным путем (при септицемии). Наблюдаются рвота, срыгивание, повышение температуры тела, беспокойство, диарея, судороги. Быстро развиваются нарушения водно-электролитного баланса икислотно-основногосостояния (ацидоз).
У детей грудного возраста заболевание чаще развивается при переводе ребенка на искусственное вскармливание, проведении профилактических прививок. Возможны снижение аппетита, недостаточная прибавка массы тела, повышение температуры тела, неустойчивый стул. В тяжелых случаях пиелонефрит сопровождается токсикозом, лихорадкой, беспокойством, расстройством мочеиспускания (болезненное, редкое, малыми порциями). У детей старшего возраста пиелонефрит нередко протекает с симптомами интоксикации: утомляемость, снижение аппетита, бледность кожных покровов, «тени» вокруг глаз. Больные жалуются на боли в животе и поясничной области. При поколачивании в области расположения почек отмечается болезненность различной степени выраженности. Мочеиспускание может быть частым и болезненным или, наоборот, редким.
При исследовании мочи определяется большое количество лейкоцитов (более 6—8в поле зрения) и бактерий. Отрицательный результат посева мочи на бактерии не исключает активно текущего пиелонефрита, так как бактерии могут находиться в измененной форме(L-формы,протопласты). В сомнительных случаях для выявления скрытой лейкоцитурии и бактериурии детям проводят провокационные пробы с фуросемидом или применяют электрическое поле УВЧ.
В период выраженной активности пиелонефрита обнаруживаются лейкоцитоз и значительное увеличение СОЭ до 25— 40 мм/ч.
Тяжесть течения пиелонефрита определяется не только активностью процесса, но и функциональным состоянием по чек. Концентрационную способность почек определяют с по мощью пробы Зимницкого. По клиренсу эндогенного креатинина оценивают фильтрационную функцию почек. При радиоизотопной ренографии получают данные о функциональном состоянии каждой почки в отдельности.
Для уточнения анатомического строения мочевых путей, размеров почек, определения нарушений уродинамики больным пиелонефритом проводят ультразвуковое исследование почек, экскреторную урографию и цистографию.
Лечение.Лечебные мероприятия способствуют предупреждению развития нефросклероза (сморщивание почек).
Лечение комплексное. Постельный режим назначают в острый период заболевания до улучшения состояния и самочувствия больного, нормализации температуры тела, как правило, на 3—5дней. Диета должна быть полноценной, соответствующей возрасту по основным пищевым ингредиентам. Ограничивают белок до1,5—2,0г/кг массы тела в сутки, соль до2,0—3,0г в сутки на острый период пиелонефрита. Целесообразно каждые3—5дней чередовать растительную (подщелачивающую) и белковую (подкисляющую) пищу, что создает неблагоприятные условия для роста и размножения бактерий. Исключают острые, соленые, жареные блюда, мясные бульоны. По мере стихания пиелонефрита назначают диету № 5. При наличии обменных нарушений ограничивают применение рыбы и мяса до 2 раз в неделю, преимущественно в отварном, тушеном виде с использованием картофельно-капустнойдиеты. Больному показано обильное питье: молоко, минеральные воды (щелочные, боржом, ессентуки № 4, № 17, славяновская, московская, смирновская).
Больной ребенок должен часто (до 7—10раз в день) мочиться, об этому ему необходимо регулярно напоминать. Следует строго соблюдать режим приема пищи и жидкости.
Антибактериальная терапия осуществляется с учетом эффективности в отношении наиболее частых возбудителей пиелонефрита, нефротоксичности, возраста ребенка, степени нарушения функции почек. Применяют антибиотики:
•пенициллинового ряда — ампициллин, амоксициллин, бакампициллин, азлоциллин и др.;
•ингибиторы /З-лактамаз— амоксиклав, уназин;
•цефалоспорины первого поколения — цефазолин, цефалексин и др.;
•цефалоспорины второго поколения — цефуроксим, цефаклор, цефамандол и др.;
•цефалоспорины третьего поколения — цефотаксим, цефоперазин и др.;
•макролиды — азитромицин, рокситромицин, кларитромицин и др.;
•сульфаниламиды — триметоприм,ко-тримоксазол;
•препараты группы хинолонов — налидиксовая кислота (невиграмон, неграм);
•производные оксихинолина — нитроксолин (5-НОК);
•производные нитрофурана — нитрофурантоин.
В лечении пиелонефрита широко применяют отвары трав. Диуретическим эффектом обладают можжевельник, петрушка (лист), укроп (лист и семя), девясил (корень), хмель (лист), береза (почки, лист). Антисептическое действие имеют береза, укроп, брусника, земляничный лист, мята перечная, хвощ полевой. Наиболее широко используют зверобой, толокнянку, крапиву, тысячелистник,мать-и-мачеху,брусничный лист, клевер, ячмень, овес.
В качестве иммунокорригирующих средств применяют продигиозан, пентоксил, нуклеинат натрия.
При повышении артериального давления назначают гипотензивные препараты.
В период ремиссии больному показано лечение на курортах (Железноводск, Ессентуки, Трускавец, Боржоми) и в местных санаториях.
Прогноз. При своевременно начатом лечении прогноз острого пиелонефрита благоприятный и серьезный — при хронизации процесса исходом его могут являться вторичное сморщивание почки и развитие хронической почечной недостаточности.
БИЛЕТ №37 (-)
БИЛЕТ №38
