Как объяснить появление заболевания спустя 5 лет? 4 страница
Общий анализ мочи: цвет - насыщенно желтый, относительная плотность - 1022; белок - 0,66 г/л; сахар - нет; эритроциты - 1-2 в п/зр., лейкоциты - 3-5 в п/зр.
Копрограмма: кал жидкий, зеленый; много слизи, реакция Грегерсена (+); лейкоциты - покрывают поле зрения, эритроциты - 20-40 в поле зрения, непереваренные мышечные волокна - много.
Вопросы:
1. Ваш диагноз.
2. Обоснование диагноза.
3. Дифференциальная диагностика.
4. Оцените данные лабораторных исследований, что еще нужно назначить?
5. Лечение больной.
6. Показания к назначению этиотропной терапии.
7. Правила выписки данной больной.
8. Диспансерное наблюдение.
9. Какие возможны осложнения?
10. Профилактика данного заболевания.
Задача № 108
К больному В., 58 лет, вызван врач скорой помощи, который застал пациента в крайне тяжелом состоянии. При разговоре с родственниками установлено, что больной безработный, злоупотребляет алкоголем. Заболел остро 3 августа утром среди полного здоровья: появилось урчание в животе, слабость, через 3 часа от начала болезни появились периодические судороги в конечностях. Температура тела не повышалась, озноба, жара не было, на боли в животе не жаловался. Голос стал афоничным, появились генерализованные судороги и больной потерял сознание.
Из эпид. анамнеза установлено, что пациент накануне ходил на рыбалку и пил воду из реки.
При осмотре: состояние крайне тяжелое, без сознания. Кожные покровы холодные на ощупь, покрыты липким потом, диффузный цианоз. Температура тела 35,4°С. Язык сухой, покрыт коричневым налётом, слизистые сухие. Глазные яблоки запавшие, с темными кругами вокруг, черты лица заострившиеся. Тургор кожи резко снижен, симптом «руки прачки». Периодически возникают тонические судороги конечностей. Нитевидный пульс 180 ударов в минуту, АД не определяется, дыхание типа Куссмауля. Живот вздут, при пальпации определяется шум плеска. Диурез отсутствует.
При транспортировке больного – клиническая смерть. Реанимационные мероприятия без эффекта.
На вскрытии обнаружены раздутые петли кишечника, содержащие большое количество мутной жидкости. Выступающая кровь при разрезе тканей имеет дегтеобразную консистенцию, напоминая «смородиновое желе».
Вопросы:
1. Ваш диагноз?
2. Обоснование диагноза.
3. Какова причина смерти?
4. Объясните, почему кровь умершего пациента напоминает «смородиновое
желе».
5. Как Вы думаете, почему у пациента развилась данная форма инфекции?
6. Причина возникновения судорог у больного.
7. Какую неотложную терапию провели бы Вы?
8. Какие осложнения могут развиться при инфузионной терапии?
9. Перечислите методы специфической диагностики.
10. Профилактика заболевания.
Задача № 109
Больной Н., 25 лет, поступил в инфекционную больницу 15.07 в 23.30 с жалобами на интенсивные ноющие боли в эпигастрии и схваткообразные боли в околопупочной области, тошноту, обильную рвоту 3 раза, жидкий водянистый стул до 8 раз, сухость во рту, слабость.
Из анамнеза: заболел остро 15.07 в 21.00, когда внезапно появились вышеперечисленные жалобы. В 12.00 употреблял в пищу мясные консервы, которые показались горьковатыми на вкус.
Объективно: состояние тяжелое, сознание ясное, речь невнятная, осиплость голоса. Температура тела 37,50С, кожные покровы бледные, сухие, тургор снижен, цианоз губ и кистей рук. Язык сухой, густо обложен бело-серым налетом. В легких везикулярное дыхание, хрипов нет. ЧДД 18 в мин. Тоны сердца приглушены, ритмичны. ЧСС 115 ударов в мин., АД 80/50 мм рт. ст. Живот при пальпации мягкий, умеренно болезненный в эпигастральной и околопупочной областях, аускультативно выслушивается активная перистальтика кишечника. Печень и селезенка не увеличены. Симптомов раздражения брюшины нет. Диурез снижен. Стул жидкий, водянистый, обильный, в последней порции появились прожилки крови. Во время осмотра отмечались судороги мышц верхних и нижних конечностей.
Общий анализ крови: Нв – 162 г/л; Ht – 58%, Эр. – 5,5х1012/л; Лейк. – 11,7х109/л; ПЯ – 2%; СЯ – 50%; лимфоциты – 25%; моноциты – 1%; СОЭ – 15 мм/ч.
Общий анализ мочи: прозрачная, соломенного цвета, отн. плотность -1019, Лейк. – 1-2 в п.зр., Эр. – нет, эпит. – единич., сахара и белка нет.
Копрограмма: консистенция жидкая, цвет светло-коричневый, р-я Грегерсена слабо положительная, Лейк. – 5-8 в п.зр., Эр. – 2-3 в п.зр., мыла – незначит., клетчатка неперевар. – умеренно, слизь – нет, простейшие и яйца глистов – отр.
Вопросы:
1. Поставьте предварительный диагноз, обоснуйте его.
2. Какие дополнительные методы обследования вы проведете?
3. С какими заболеваниями необходимо проводить дифференциальный диагноз?
4. Оцените результаты лабораторных исследований.
5. Назначьте лечение пациенту.
6. Правила выписки из стационара.
7. Предположите возможную этиологию заболевания.
8. Охарактеризуйте возбудителя инфекции.
9. Особенности патогенеза данного заболевания.
10. Профилактика данного заболевания.
Задача № 110
Больная Н., 40 лет, госпитализирована в инфекционную больницу с предварительным диагнозом «вирусный гепатит». Заболела остро около 2-х недель назад, когда появилось недомогание, повышение температуры до фебрильных цифр, на коже появились зудящие высыпания. 3 дня назад заметила потемнение мочи, а на следующий день желтушность склер и кожи.
Контакт с инфекционными больными отрицает, гепатитом раньше не болела, за последние полгода никаких парентеральных манипуляций не проводилось. Питается дома. За 3 недели до начала болезни ела вяленую рыбу, привезенную из Сибири.
При поступлении: жалобы на боли в правом подреберье, тошноту, снижение аппетита. Состояние средней степени тяжести. На коже верхних конечностей и туловища уртикарные высыпания. Температура тела 37,80С. При осмотре отмечена умеренная желтушность склер и кожных покровов. В ротоглотке иктеричность слизистых оболочек, миндалины не увеличены, налетов нет. Язык влажный, обложен желтоватым налетом. При аускультации легких выслушивается везикулярное дыхание, хрипов нет, ЧД 16 в минуту. Тоны сердца приглушены, ритмичны, АД 120/80 мм рт. ст., ЧСС 86 ударов в мин. Болезненность при пальпации живота в эпигастральной области и правом подреберье. Печень выступает из-под края реберной дуги на 3 см, чувствительна при пальпации, селезенка не увеличена. Дизурических явлений нет. Стул кашицеобразный, до 2 раз в сутки, без патологических примесей.
Общий анализ крови: эр. - 4,5´1012/л, гемоглобин - 140 г/л, лейк. - 15,8´109/л, эоз. - 42%, п. - 4%, с. - 30%, лимф. - 24%, СОЭ - 15 мм/ч.
Вопросы:
1. Ваш диагноз?
2. Обоснование диагноза.
3. С какими заболеваниями необходимо проводить дифференциальный диагноз?
4. Оцените результаты общего анализа крови.
5. Какие исследования необходимо назначить для уточнения диагноза?
6. План лечения.
7. Назовите возбудителя данной болезни и его локализацию в организме.
8. Расскажите о цикле развития возбудителя данного заболевания.
9. Какие осложнения возможны при данном заболевании?
10.Профилактические мероприятия.
Задача № 111
Больная М., 32 лет. Жалобы на плохой сон, зуд в области заднего прохода, усиливающийся в ночное время.
Эпиданамнез: работает воспитателем в детском саду. Контакт с инфекционными больными отрицает. Личную гигиену соблюдает не всегда.
Объективно: состояние удовлетворительное. Кожные покровы физиологической окраски. Язык обложен беловатым налётом, влажный. В легких везикулярное дыхание, хрипов нет. ЧД 18 в минуту. Тоны сердца ясные, ритмичные. Пульс 64 удара в минуту, удовлетворительного наполнения. АД 110/70 мм рт. ст. Живот мягкий, безболезненный. Симптомов раздражения брюшины нет. Печень не выступает из-под края реберной дуги, безболезненная. Селезенка не увеличена. Диурез адекватный. Стул оформленный, без примесей.
В общем анализе крови: Эр - 4,2х1012/л, Лейк. - 6,2х109/л, ПЯ - 5%, СЯ - 62%, эоз - 7%, лимф - 19%, мон - 7%, СОЭ - 15 мм/ч.
Вопросы:
1. Предварительный диагноз.
2. Обоснование диагноза.
3. Дифференциальный диагноз.
4. Оцените общий анализ крови.
5. План обследования.
6. Лечение больной.
7. Характеристика возбудителя данного заболевания.
8. Эпидемиологические особенности болезни.
9. Какие осложнения возможны при данной нозологии?
10. Профилактика заболевания.
Задача № 112
Больной А., 38 лет, работник овощного склада, заболел внезапно 19 февраля: повысилась температура тела до 38,2оС, появились схваткообразные боли в правой половине живота, жидкий стул 2 раза, тошнота, однократная рвота. Вызвал «Скорую помощь», госпитализирован в хирургическое отделение с подозрением на острый аппендицит, так как при осмотре врачом были обнаружены положительные симптомы Щеткина-Блюмберга и Воскресенского.
Больному проведено хирургическое вмешательство с удалением воспаленного аппендикулярного отростка, содержимое которого направлено на бактериологическое исследование.
На следующий день больного беспокоили першение в горле, головная боль и появление сыпи на сгибательной поверхности верхних и нижних конечностей, боковых поверхностях туловища.
При осмотре отмечалась гиперемия и одутловатость лица, инъекция сосудов склер и покраснение конъюнктив, ограниченная гиперемия кистей и стоп. Слизистая задней стенки глотки зернистая, гиперемирована, миндалины не увеличены, налетов нет. Дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные, ЧСС 86 ударов в минуту, АД 110/70 мм рт. ст. Живот мягкий, болезненный в области послеоперационной раны. Притупление перкуторного тона в правой подвздошной области. Печень и селезенка не увеличены. Моча светлая, диурез достаточный. Стула не было.
Для решения вопроса о дальнейшем лечении пациента вызван инфекционист.
Вопросы:
1. Ваш диагноз, его обоснование.
2. План обследования больного. Специфическая диагностика. Какой результат бак. исследования содержимого аппендикса предполагаете?
3. Дифференциальный диагноз.
4. Назначьте лечение при данной форме заболевания.
5. Характеристика возбудителя.
6. Эпидемиологические особенности инфекции.
7. Фазы патогенеза.
8. Чем обусловлено притупление перкуторного тона в правой подвздошной области? Как называется этот симптом?
9. Чем обусловлено появление сыпи у больного?
10. Какие еще формы и варианты заболевания Вы знаете?
Задача № 113
Больная С., 48 лет, поступила в инфекционную больницу с жалобами на слабость, быструю утомляемость, потливость, особенно ночью, боли в левом лучезапястном и тазобедренных суставах, пояснице. Полгода назад перенесла заболевание с высокой лихорадкой. Во время болезни отмечала подъем температуры до 39-40ОС с ознобом, потливостью, умеренную головную боль, суставные боли. Продолжала работать, так как самочувствие было удовлетворительным.
Эпиданамнез: живет в сельской местности. Держит в домашнем хозяйстве овец, коз. Контакт с инфекционными больными отрицает.
При поступлении состояние средней тяжести. Больная эмоционально лабильна, раздражительна. Температура 37,20С, кожа бледная, чистая, влажная, пальпируются мелкие подчелюстные, переднешейные, подмышечные, паховые лимфоузлы. В паравертебральных отделах в области поясницы определяются плотные болезненные узелки. Пульс 88 в минуту, ритмичный. АД 120/70 мм рт. ст. Тоны сердца приглушены, выслушивается систолический шум на верхушке. Границы сердца не расширены. ЧДД 18 в минуту. Дыхание жесткое, рассеянные сухие хрипы. Живот мягкий, безболезненный, печень пальпируется +2см по средне-ключичной линии, край ровный, безболезненный. Определяется пальпаторно нижний полюс селезенки. Поколачивание по пояснице безболезненно. Диурез адекватный. В области правого тазобедренного сустава кожа гиперемирована, отечность. Пальпация, активные и пассивные движения в суставе болезненны. Другие суставы внешне не изменены.
Лабораторные данные:
Анализ крови: эр. - 4,2´1012/л, лейк. 4,8´109/л, эоз. - 0%, п/яд. - 5%, сегм/яд. - 49%, лимф. - 39%, мон. - 6%, СОЭ - 36 мм/ч.
Анализ мочи: уд вес 1015, белка - нет, лейк. - 0-4 п.зр, эр. - нет.
СРБ (++), сиаловые кислоты 380 ед., фибриноген 4 г/л, АСЛ - 0 отр.
Вопросы:
1. Диагноз.
2. Обоснуйте выставленный вами диагноз.
3. С какими заболеваниями необходимо дифференцировать?
4. Какие анализы необходимы для подтверждения диагноза?
5. Лечебные мероприятия.
6. Этиология заболевания.
7. Эпидемиология.
8. Клиническая классификация заболевания.
9. Какие органы еще могут поражаться при этом заболевании?
10. Профилактика.
Задача № 114
Больной 42 года, поступил в инфекционную больницу 27 августа с жалобами на повышение температуры тела до 39,8оС, головную боль, слабость, боли в икроножных мышцах, сыпь. Заболел остро 3 дня назад, когда резко повысилась температура тела до 39,8оС, появилась головная боль, боли в икроножных мышцах. К врачу не обращался, не лечился. На 3-й день заболевания было носовое кровотечение, на коже груди, живота, рук заметил появление сыпи, отмечал снижение диуреза, в связи с чем обратился за медицинской помощью, госпитализирован.
В контакте с инфекционными больными не был, накануне заболевания ходил в туристический поход, ночевал в лесу.
Объективно: состояние тяжелое, заторможен. Менингеальных и очаговых симптомов нет. Лицо одутловатое, гиперемировано, сосуды склер и конъюнктив резко инъецированы. На коже конечностей и туловища отмечается петехиальная сыпь. Дыхание жесткое, сухие хрипы. Тоны сердца глухие, ЧСС 125 в минуту, АД 100/70 мм рт. ст. Живот при пальпации мягкий, край печени на 3 см выступает из-под правой рёберной дуги, пальпируется нижний полюс селезёнки. Выраженная болезненность при пальпации поясничной области с обеих сторон. За последние сутки диурез 100 мл.
В общем анализе крови: Эр – 3,6х1012/л, Нв – 132 г/л, лейкоциты – 18,7х109; п/я – 9%, с/я – 60%, эоз. – 5%, лимфоциты – 26%, СОЭ – 52 мм/час.
Общий анализ мочи: белок – 3 г/л, leu – 20 в п/з, Er – 10 в п/з, гиалиновые цилиндры (++++), плоский эпителий (+++).
Вопросы:
1. Сформулируйте и обоснуйте диагноз.
2. Укажите изменения общих анализов крови и мочи. Чем они обусловлены?
3. Какие дополнительные лабораторные и инструментальные методы исследования необходимы? Предполагаемые результаты.
4. Специфическая диагностика инфекции.
5. Проведите дифференциальный диагноз.
6. Назначьте лечение пациенту.
7. Какое осложнение заболевания развилось у пациента?
8. Механизм поражения почек при данном заболевании. Показания для гемодиализа.
9. Возможные исходы заболевания. Правила выписки пациента.
10. Диспансерное наблюдение.
Задача № 115
Больной А., 18 лет, поступил в стационар с жалобами на общую слабость, снижение аппетита, ощущение тяжести в правом подреберье, лёгкую желтушность склер и кожи, темный цвет мочи. Считает себя больным в течение 9 дней. Заболевание началось остро: лихорадка до 38,2 оС (3 дня), озноб, головная боль, слабость, першение в горле, снижение аппетита, дискомфорт в области желудка. Лечился амбулаторно по поводу ОРЗ без эффекта. Через 3 дня заметил лёгкую желтушность склер и кожи, темный цвет мочи; температура при этом нормализовалась, самочувствие несколько улучшилось; однако сохранились слабость, снижение аппетита, появилась тяжесть в области печени.
Из анамнеза: ранее «желтухой» не болел, пьет некипяченую воду; половые связи без предохранения и парентеральные вмешательства в течение последних 6 мес. отрицает.
Объективно: состояние относительно удовлетворительное. Кожные покровы и склеры с легкой желтушностью. Задняя стенка глотки гиперемирована. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 15 в мин. Тоны сердца приглушены, ритмичны, шумов нет. Пульс = ЧСС = 76 ударов в мин. АД 110/60 мм рт.ст. Язык влажный, обложен беловатым налетом. Живот мягкий, слабо болезненный в правом подреберье. Печень на +1,0 см из-под края ребра по правой средне-ключичной линии, край эластичен, чувствителен. Пальпируется нижний полюс селезенки. Симптом Пастернацкого отрицательный с обеих сторон, отеков нет. Моча темная, кал нормальной окраски.
ОАК: Hb - 140 г/л, эр. - 5,0х1012/л, ЦП 1,0, тром. - 320х109/л, лей. - 3,5х109/л, пал. - 2%, сег. - 35%, эоз. - 1%, лим. - 45%, мон. - 17%, СОЭ 1 мм/ч.
Биохимический анализ крови: общий билирубин – 65 мкмоль/л, прямая фракция 45 мкмоль/л, АЛТ – 120 ЕД, АСТ – 98 ЕД (N-0-40 ЕД), тимоловая проба – 13,5 ЕД
Вопросы:
1. Клинический диагноз.
2. Обоснование диагноза.
3. Какие дополнительные исследования необходимы?
4. Сделайте заключение по лабораторным методам обследования.
5. Дифференциальный диагноз.
6. Назначьте лечение.
7. Правила выписки и диспансерное наблюдение.
8. Какие клинические формы болезни выделяют?
9. Постинфекционный иммунитет.
10. К какой группе по эпидемиологической классификации относится заболевание?
Задача № 116
Больная Р., 20 лет, поступила с жалобами на сильную слабость, головокружение, головную боль, сонливость днем и бессонницу ночью, отсутствие аппетита, тошноту, рвоту, изжогу, тяжесть в области желудка и печени, желтуху, темную мочу и светлый кал.
Заболела постепенно 13 дней назад: отметила слабость, снижение аппетита, тошноту, тяжесть в области желудка. На 14-й день болезни появилась желтуха, потемнела моча и посветлел кал; самочувствие при этом резко ухудшилось. Усилилась слабость, дополнительно стала отмечать головокружение, головную боль, сонливость днем и бессонницу ночью, полное отсутствие аппетита, тошноту, 2-кратную рвоту, изжогу, тяжесть в области желудка и печени.
Из анамнеза: 3 мес. назад сделала наколку в частном кабинете; контакт с инфекционными больными отрицает, правила личной гигиены соблюдает, некипяченую воду не пьет, в последние 1,5 мес. за пределы постоянного проживания не выезжала.
Объективно: состояние тяжелое. Больная адинамична, сонлива, неохотно отвечает на вопросы. Кожа и склеры ярко иктеричны. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 14 в мин. Тоны сердца приглушены, ритмичны; шумов нет. Пульс = ЧСС = 66 ударов в мин. АД 90/60 мм рт.ст. Язык влажный, обложен беловатым налетом. Живот мягкий, болезненный в правом подреберье. Печень на +4 см из-под края ребра по правой средне-ключичной линии, край эластичен, чувствителен. Пальпируется нижний полюс селезенки. Симптом Пастернацкого отрицательный с обеих сторон, отеков нет. Моча темная. Диурез снижен (400 мл/сут.). Стул серый.
На следующий день – ухудшение состояния до крайне тяжелого. Поднялась температура тела до 38,5 С. Больная адинамична, лежит с закрытыми глазами. Сознание спутанное, на вопросы отвечает с большим опозданием, часто невпопад. Изо рта – «печеночный запах». Желтуха наросла. Началось носовое кровотечение. В местах инъекций – обширные гематомы. Печень сократилась до + 1 см, край стал мягким.
ОАК: Hb - 130 г/л, эр. - 4,0 х 1012/л, ЦП - 0,9, тром. - 100 х 109/л, лей. - 15,0 х 109/л, пал. - 10%, сег. - 82%, эоз. - 1%, лим. - 6%, мон. - 2%, СОЭ - 25 мм/ч.
Биохимический анализ крови: общ. билирубин 613 мкмоль/л (прямой 113 мкмоль/л, непрямой 500 мкмоль/л), АлАТ 253 ЕД/л, АсАТ 304 ЕД/л, тимоловая проба 20 ЕД S-H, ПИ 35%, общ. белок 50 г/л, альбумины 35%, глобулины 65%, ЩФ 305 ЕД/л, ГГТП 81 ЕД/л.
ИФА: анти-HAV IgM (-), анти-HAV IgG (-), HBsAg (-), анти-HBs (+), HBeAg (-), анти-HBe (+), анти-HBcor IgM (+), анти-HBcor (+), анти-HСV IgM (-), анти-HCV IgG (-), анти-HDV IgM (-), анти-HDV IgG (-), анти-HEV IgM (-), анти-HEV IgG (-).
Вопросы:
- Ваше мнение о диагнозе.
- Обоснуйте диагноз
3. Назначьте терапию.
4. Объясните патогенетические механизмы гематом.
5. Специфические осложнения при заболевании.
6. Какое осложнение развилось в данном случае? Дайте его определение по ВОЗ.
7. Серологические и молекулярно-биологические признаки прогредиентного течения болезни.
8. Постинфекционный иммунитет.
9. Вакцинопрофилактика заболевания.
10. Есть ли необходимость в противовирусном лечении в данном случае?
Задача № 117
Больной П., 30 лет, поступил с жалобами на слабость, плохой аппетит, тяжесть в области печени, желтушность кожи и склер, темную мочу.
Из анамнеза: 5 лет – внутривенный наркоман, 4 года назад перенёс острый гепатит (какой точно, не значет), после которого нигде не наблюдался.
Объективно: состояние относительно удовлетворительное. Вес больного 60 кг. Кожа и склеры – с незначительной желтушностью. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 15 в мин. Тоны сердца ясные, ритмичны; шумов нет. Пульс = ЧСС = 78 ударов в мин. АД 120/80 мм рт.ст. Язык влажный, обложен беловатым налетом. Живот мягкий, слабо болезненный в правом подреберье. Печень на +1,0 см из-под края ребра по правой средне-ключичной линии, край эластичен, чувствителен. Селезенка не пальпируется. Симптом Пастернацкого отрицательный с обеих сторон, отеков нет. Моча темноватая, кал нормальной окраски.
ОАК: Hb - 140 г/л, эр. - 5,0 х 1012/л, ЦП - 1,0, тром. - 320 х 109/л, лей. - 5,1 х 109/л, пал. - 2%, сег. - 35%, эоз. - 3%, лим. - 43%, мон. - 19%, СОЭ - 2 мм/ч.
Биохимический анализ крови: общ. билирубин 40 мкмоль/л (прямой 30 мкмоль/л, непрямой 10 мкмоль/л), АлАТ 190 ЕД/л, АсАТ 170 ЕД/л, тимоловая проба 5 ЕД S-H, ПИ 65%, общ. белок = 70 г/л, альбумины 55%, глобулины 45%, ЩФ 300 ЕД/л, ГГТП 80 ЕД/л.
УЗИ: гепатомегалия, умеренные диффузные изменения печени.
Биопсия печени: слабовыраженый фиброз и расширение портальных трактов.
ИФА: анти-HAV IgM (-), анти-HAV IgG (-), HBsAg (-), анти-HBs сумм. (-), анти-HBcor IgM (-), анти-HBcor сумм. (-), HBeAg (-), анти-HBe сумм. (-), анти-HCV IgM (+), анти-HCV сумм. (+), анти-HDV IgM (-), анти-HDV сумм. (-), анти-HEV IgM (-), анти-HEV IgG (-).
ПЦР: HCV RNA (+), генотип 2.
Вопросы:
1. Поставьте диагноз.
2. Обоснование диагноза.
3. Проведите дифференциальный диагноз.
4. Назначьте терапию.
5. Основные цели и задачи противовирусной терапии.
6. Есть ли необходимость проведения противовирусной терапии данному больному?
7. Диспансеризация.
8. Какие варианты патогенетической фазы выделяют в клинической классификации заболевания? Назовите их критерии.
9. Какие внепеченочные проявления могут быть при данном заболевании?
10. Какова причина развития внепеченочных проявлений?
Задача № 118
Больная К., 25 лет, на 30-й неделе первой беременности (протекающей без осложнений), заболела остро, когда появилась лихорадка до 39,0 С, сильная слабость, головные боли, головокружение, снижение аппетита, тошнота, многократная рвота, боли в животе, кашицеобразный стул. Через 3 дня появилась яркая желтуха, потемнела моча, посветлел кал; самочувствие при этом резко ухудшилось: появились перепады в настроении (то смеется, то плачет), бессонница ночью и сонливость днем, кровотечение из носа и десен; желтуха наросла.
С подозрением на вирусный гепатит срочно госпитализирована.
Из анамнеза: 1,5 мес. назад вернулась из Таджикистана, где отдыхала у родственников, среди которых были случаи «желтухи»; правила личной гигиены соблюдает строго, употребление некипяченой воды категорически отрицает; половые связи без предохранения и парентеральные вмешательства в течение последних 6 мес. отрицает.
При поступлении объективно: состояние крайне тяжелое. Температура тела 38,5 С. Больная адинамична, сонлива, на вопросы отвечает с трудом, неохотно, с опозданием, невпопад. Сознание «затуманено», не ориентируется в месте и времени. Легкий тремор кистей. Изо рта – «печеночный запах». Кровотечение из носа и десен. Кожа и склеры ярко желтушны, на теле и конечностях – петехиальная сыпь. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 20 в мин. Тоны сердца приглушены, ритмичны; шумов нет. Пульс = ЧСС = 102 ударов в мин. АД 90/60 мм рт.ст. Язык суховат, обложен беловатым налетом. Живот мягкий, болезненный в правом подреберье. Печень – по краю реберной дуги, край размягчен, чувствителен. Пальпируется нижний полюс селезенки. Симптом Пастернацкого отрицательный с обеих сторон. Моча темная, диурез снижен (100 мл/сут.). Стул светлый.
ОАК: Hb - 130 г/л, эр. - 4,0 х 1012/л, ЦП - 0,9, тром. - 100 х 109/л, лей. - 15,0 х 109/л, пал. - 10%, сег. - 82%, эоз. - 1%, лим. - 6%, мон. - 2%, СОЭ - 25 мм/ч.
Биохимический анализ крови: общ. билирубин 713 мкмоль/л (прямой 350 мкмоль/л, непрямой 363 мкмоль/л), АлАТ 267 ЕД/л, АсАТ 334 ЕД/л, тимоловая проба 12 ЕД S-H, ПИ 30%, общ. белок 50 г/л, альбумины 35%, глобулины 65%, ЩФ 303 ЕД/л, ГГТП 71 ЕД/л.
ИФА: анти-HAV IgM (-), анти-HAV IgG (-), HBsAg (-), анти-HBs (-), HBeAg (-), анти-HBe (-), анти-HBcor IgM (-), анти-HBcor (-), анти-HСV IgM (-), анти-HCV IgG (-), анти-HDV IgM (-), анти-HDV IgG (-).
Вопросы:
1. О каком заболевании идет речь, обоснуйте.
2. Проведите дифференциальный диагноз.
3. Лечение.
4. Акушерская тактика.
5. Влияние заболевания на беременность, организм больных и плода.
6. Критерии выписки.
7. Диспансеризация.
8. Специфическая профилактика заболевания.
9. Прогноз заболевания в данном случае?
10. Дайте определение печеночной энцефалопатии.
Задача № 119
Больной М., 55 лет, заболел 2 дня назад, 8.10, около 16 часов, когда появились головная боль, общая слабость, озноб, мышечные боли, температура повысилась до 40,2оС, была однократная рвота. Вызвал «скорую помощь», врач поставил диагноз «грипп» и назначил обильное питье, жаропонижающие препараты, полоскание горла. Утром состояние не улучшилось, температура 40,0оС, в левой голени появилось чувство распирания, интенсивные боли, к вечеру - покраснение левой голени, а затем тыльной стороны стопы. Несколько позже на пораженной поверхности появились пузыри с прозрачным содержимым. «Скорой помощью» доставлен в инфекционную больницу.
Объективно: состояние средней степени тяжести. Сознание ясное, вялый. Кожные покровы бледные, горячие. Температура тела 39,9оС. Менингеальных знаков и очаговой симптоматики нет. На коже левой голени и тыльной стороне стопы эритема с четкими границами, неровными краями, кожа напряжена, лоснится, при пальпации горячая, болезненная. Голень, голеностопный сустав отечны. На тыле стопы и на латеральной поверхности голеностопного сустава пузыри размером 1,5*2,0 см, напряженные, заполненные прозрачным содержимым. Ороговение кожи стоп, деформация ногтей, трещины между пальцами. В легких дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные, шумов нет, АД 100/70 мм рт. ст., ЧСС 104 в мин. Живот мягкий, безболезненный. Печень, селезенка не увеличены. Стул регулярный, оформленный. Мочеиспускание не нарушено.
Из анамнеза жизни: подобное заболевание с одинаковой локализацией повторяется ежегодно осенью.
В общем анализе крови: Er-4,1* 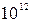 /л, Hb-134г/л, ЦП-0,95, Leu-19,1*10
/л, Hb-134г/л, ЦП-0,95, Leu-19,1*10 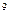 /л, п/я-22%, с/я-43%, м-4%, л-31%, э-0%, СОЭ-34 мм/ч. Общий анализ мочи: соломенного цвета, мутная, отн. плотность – 1015, белок – 0,176 г/л, глюкоза (-), лей – 4-7 в п/зр.
/л, п/я-22%, с/я-43%, м-4%, л-31%, э-0%, СОЭ-34 мм/ч. Общий анализ мочи: соломенного цвета, мутная, отн. плотность – 1015, белок – 0,176 г/л, глюкоза (-), лей – 4-7 в п/зр.
Вопросы:
1. Сформулируйте диагноз, обоснуйте его.
2. С какими инфекциями можно провести дифференциальный диагноз?
3. Оцените результаты лабораторных исследований. Что еще необходимо
назначить больному?
4. Назначьте лечение.
5. Этиология данного заболевания?
6. Пути передачи инфекции?
7. Какие формы по характеру местных проявлений вы еще знаете?
8. Перечислите возможные осложнения и последствия данного заболевания.
9. Обоснуйте необходимость профилактических мероприятий после
выписки больного из стационара и составьте их план.
10. Диспансерное наблюдение.
