1.3.4.1. Эпидемиология, этиология
Атриовентрикулярная узловая реципрокная тахикардия (АВУРТ) является наиболее частой формой реципрокных НЖТ (около половины всех случаев НЖТ), чаще встречается у женщин. Аритмия обычно дебютирует в возрасте до 40 лет у лиц без признаков органического заболевания сердечно-сосудистой системы, однако нередки случае возникновения АВУРТ в пожилом возрасте.
1.3.4.2. Определение и классификация
АВУРТ представляет собой устойчивую циркуляцию импульсов (re-entry) в АВ-узле и примыкающей к нему септальной области предсердного миокарда. В основе АВУРТ лежит так называемая «продольная диссоциация» АВ-узла - наличие в АВ-узле двух (реже более двух) вариантов (путей) проведения импульсов с различными характеристиками, которые структурно и функционально взаимосвязаны друг с другом. В зависимости от характера циркуляции импульсов в АВ-узле выделяют три вида АВУРТ:
1) типичный вариант – «медленный-быстрый» или «slow-fast»: импульс движется по АВ-узлу антероградно (из предсердий в желудочки) по «медленному» пути, а из желудочков в предсердия (ретроградно) по «быстрому» пути;
2) атипичный вариант– «быстрый-медленный» или «fast-slow»: импульс движется по АВ-узлу антероградно по «быстрому» пути, а ретроградно по «медленному» пути;
3) атипичный вариант– «медленный-медленный» или «slow-slow»: импульс движется по АВ-узлу антероградно и ретроградно по двум «медленным» путям.
1.3.4.3. Патогенез
Механизм реализации продольной диссоциации АВ-узла в устойчивое re-entry на примере типичной АВУРТ представлен на рис. 6. Как было отмечено выше, при этом в АВ-узле функционируют два пути проведения импульсов. Один из путей, обозначаемый как “быстрый” или β-путь, характеризуется более высокой скоростью проведения и большей величиной эффективного рефрактерного периода. Другой путь АВ-узла - “медленный”, или α-путь, скорость проведения по нему меньше, чем по β-пути, а эффективный рефрактерный период короче. Для возникновения АВУРТ необходимо, чтобы преждевременный предсердный импульс (спонтанная предсердная экстрасистола, а в условиях ЭФИ - предсердный экстрастимул) имел критическую величину интервала сцепления, при которой β-путь находится в состоянии рефрактерности, а α-путь – нет. Вследствие невозможности проведения импульса по «быстрому» пути, АВ-проведение реализуется только по «медленному» пути. Этот момент отражается на ЭКГ в виде резкого удлинения интервала PQ/PR (рис. 6-А и 7), что описывается как феномен “скачка”, имеющий важное диагностическое значение (см. табл. 2). Время проведения по медленному пути бывает достаточным для того, чтобы ранее блокированный β-путь вышел из состояния рефрактерности и был способен к ретроградному проведению волны возбуждения от дистальной части АВ-узла, где оба пути сливаются, к проксимальной его части, замкнув, таким образом цепь re-entry (рис. 6-Б).
L t1UKDXHTtVBSKC5JzEtJzMnPS7VVqkwtVrK34+UCAAAA//8DAFBLAwQUAAYACAAAACEAG8njL8MA AADcAAAADwAAAGRycy9kb3ducmV2LnhtbESPT2vCQBTE74V+h+UVvNVN1AaJrmItgtSD+O/+yL4m wezbkN3G9du7BaHHYWZ+w8yXwTSip87VlhWkwwQEcWF1zaWC82nzPgXhPLLGxjIpuJOD5eL1ZY65 tjc+UH/0pYgQdjkqqLxvcyldUZFBN7QtcfR+bGfQR9mVUnd4i3DTyFGSZNJgzXGhwpbWFRXX469R kIX7ZJ/iN12zC3/sdP/5taKg1OAtrGYgPAX/H362t1rBNB3D35l4BOTiAQAA//8DAFBLAQItABQA BgAIAAAAIQDw94q7/QAAAOIBAAATAAAAAAAAAAAAAAAAAAAAAABbQ29udGVudF9UeXBlc10ueG1s UEsBAi0AFAAGAAgAAAAhADHdX2HSAAAAjwEAAAsAAAAAAAAAAAAAAAAALgEAAF9yZWxzLy5yZWxz UEsBAi0AFAAGAAgAAAAhADMvBZ5BAAAAOQAAABAAAAAAAAAAAAAAAAAAKQIAAGRycy9zaGFwZXht bC54bWxQSwECLQAUAAYACAAAACEAG8njL8MAAADcAAAADwAAAAAAAAAAAAAAAACYAgAAZHJzL2Rv d25yZXYueG1sUEsFBgAAAAAEAAQA9QAAAIgDAAAAAA== " filled="f">
Рис. 6. Схема механизма возникновения АВ-узловой реципрокной тахикардии.
А. Проведение на желудочки по «медленному» (α)-пути вследствие блокады «быстрого» (β)-пути предсердной экстрасистолой (на ЭКГ соответствует феномену «скачка» интервала PR). Б. Развитие АВ-узловой тахикардии по механизму re-entry с участием α- и β-путей.
Обозначения: СУ – синусовый узел, АВУ – АВ-узел.
Таким образом, типичная АВУРТ представляет собой устойчивую циркуляцию волны возбуждения внутри АВ-узла между «медленным» и «быстрым» его путями. При проведении чреспищеводного или внутрисердечного ЭФИ продольная диссоциация в АВ-узле может быть выявлена при проведении программной стимуляции предсердий. Критерием «скачка», отражающим переключение проведения с «быстрого» пути АВ-узла на «медленный», является удлинение интервалов «стимул-R» по ЭКГ и/или A-H по электрограмме п.Гиса на 50 мс и более от их исходных значений в ответ на уменьшение интервала сцепления предсердного экстрастимула на 10 мс.
1.3.4.4. Диагностика, дифференциальная диагностика
Важным диагностическим признаком типичной АВУРТ является практически одновременная активация предсердий и желудочков во время аритмии, что проявляется на ЭКГ отсутствием зубцов Р вследствие их наложения на комплекс QRS. Косвенным признаком ретроградной активации предсердий во время АВУРТ может являться появление в отведении V1 положительного зубца P, наслаивающегося на конечную часть комплекса QRS, что создаёт картину, схожую с преходящей неполной блокадой правой ножки пучка Гиса – комплекс rSr′(рис. 7). Для уточнения временных взаимоотношений между электрическими сигналами предсердий и желудочков и подтверждения диагноза типичной АВУРТ, как правило, требуется проведение чреспищеводной или эндокардиальной записи сигналов предсердий и желудочков. При типичной АВУРТ длительность интервала VA, отражающего время от начала возбуждения желудочков до начала ретроградной деполяризации предсердий, не превышает 70 мс (рис. 7). Эти признаки имеют принципиальное значение для проведения дифференциального диагноза между АВУРТ и другими наджелудочковыми тахикардиями (см. табл. 2).
Существенно реже наблюдается т.н. «атипичная» АВУРТ с обратным направлением механизма re-entry - “fast-slow” (“быстрый-медленный”), при котором антероградным звеном служит β-путь, а ретроградным - α-путь. В этих случаях на ЭКГ непосредственно перед комплексами QRS регистрируются дискретные зубцы Р, инвертированные в отведениях II, III и aVF, как отражение ретроградной активации предсердий через α-путь, а интервал RP существенно больше интервала PR (см. табл. 2).
При наличии у пациента нескольких «медленных» путей в АВ-узле возможна манифестация третьего, наиболее редкого варианта АВУРТ – «slow-slow» («медленный-медленный»). В этом случае циркуляция импульсов обусловлена последовательным возбуждением двух «медленных» путей АВ-узла. На ЭКГ данный вариант АВУРТ проявляется зубцами P, отрицательными в отведениях II, III, avF, которые регистрируются посередине цикла тахикардии (т.е. интервал RP приблизительно равен интервалу PR).
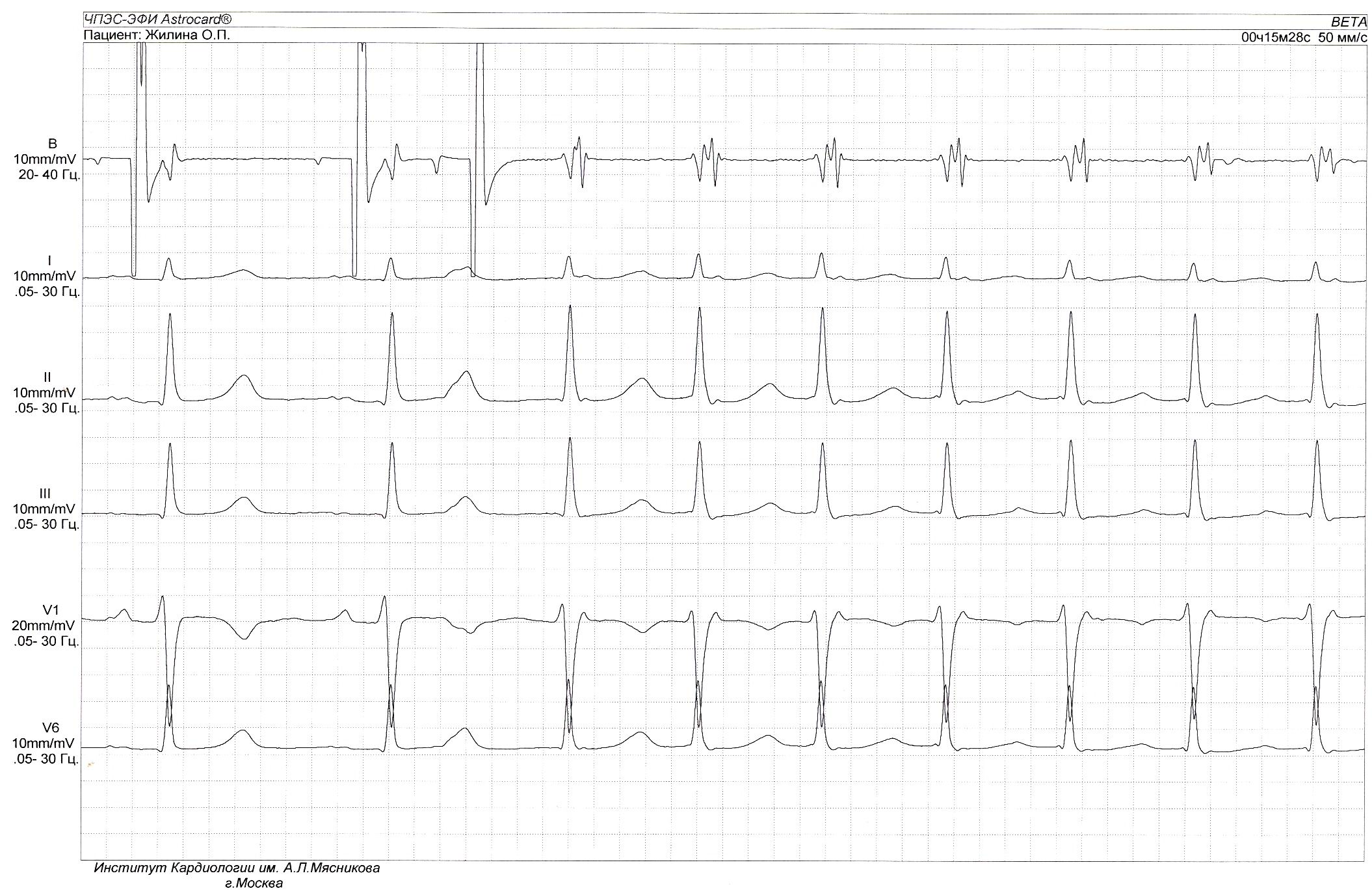
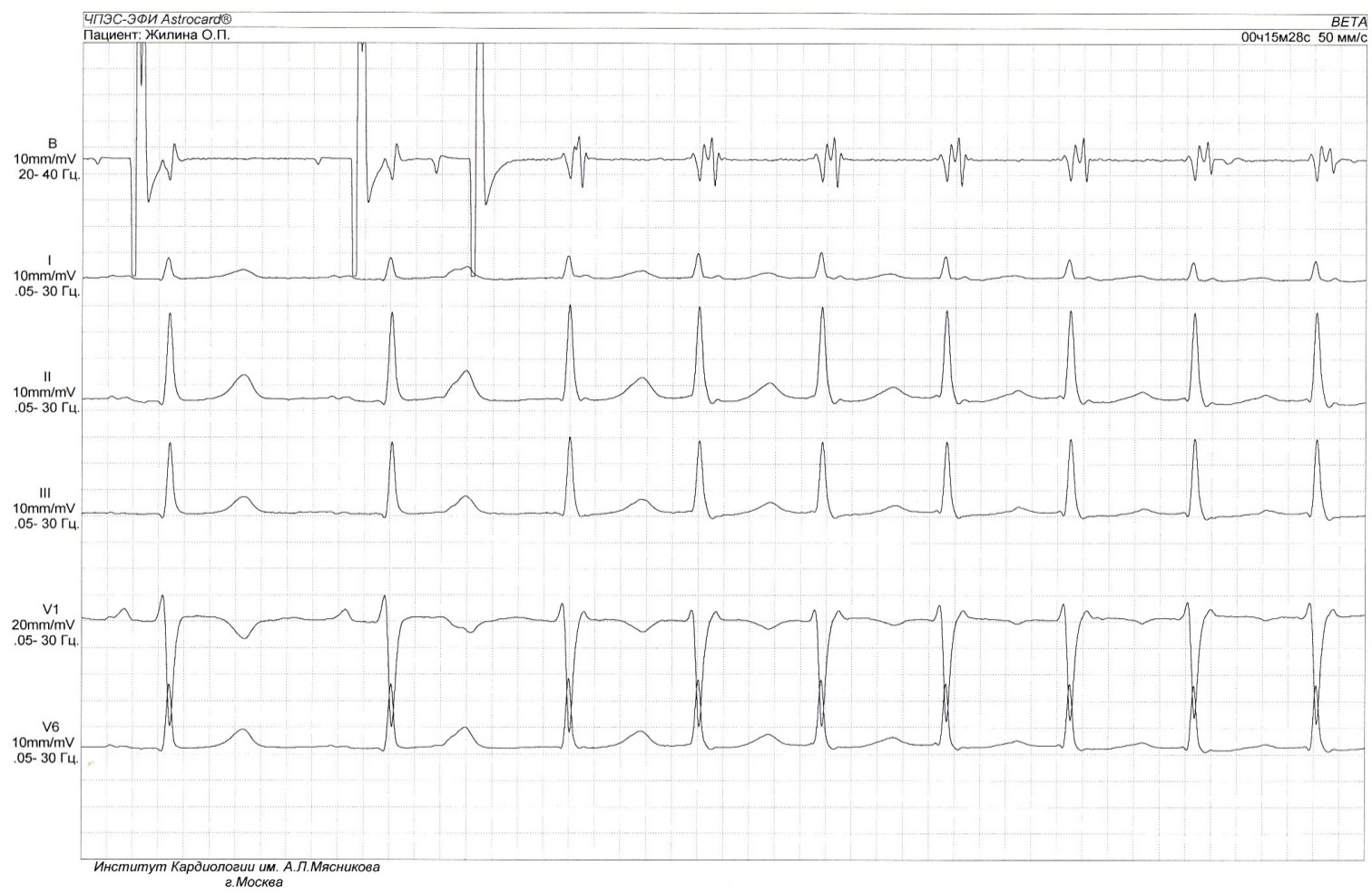
Рис. 7. Индукция АВ-узловой реципрокной тахикардии (АВУРТ) одиночным экстрастимулом при проведении ЧПЭС.
Обозначения: ЧПЭГ – чреспищеводная электрограмма предсердий; Ст1 – артефакт постоянного базисного ритма стимуляции предсердий; Ст2 – артефакт преждевременного стимула предсердий (экстрастимула). А и V - осцилляции предсердий и желудосков, соответственно на чреспищеводной электрограмме. Экстрастимул вызывает блокаду проведения по «быстрому» пути – резкое удлинение интервала Ст2-R (феномен «скачка»), что сопровождается возникновением приступа АВУРТ. Ретроградная активация предсердий во время АВУРТ проявляется характерной морфологией rSr’ в отведении V1.
Частота сердечных сокращений во время АВУРТ обычно составляет 160-200 в минуту, но нередко достигает 250 и более ударов в минуту. Конфигурация комплексов QRS, как правило, не отличается от таковой во время синусового ритма. В ряде случаев возможно развитие частотно-зависимой блокады одной из ножек пучка Гиса (чаще правой) с соответствующей деформацией и расширением комплексов QRS, что требует проведения дифференциального диагноза с желудочковой тахикардией (см. главу «Желудочковые нарушения ритма сердца»).
Следует отметить еще одну особенность АВУРТ. Применение так называемых ”вагусных проб”: Вальсальвы (натуживание на высоте вдоха), Ашнера (надавливание на глазные яблоки), массаж области каротидного синуса и др., обычно сопровождается снижением частоты ритма тахикардии, а нередко и её купированием.
Высокая частота сердечного ритма во время пароксизма АВУРТ может приводить к резкому снижению артериального давления, развитию коллапса и даже обморока. У лиц с исходно нарушенной сократительной функцией миокарда нередко наблюдаются явления острой левожелудочковой недостаточности. Длительное непароксизмальное течение АВУРТ, что наблюдается крайне редко, может приводить к дилятации полостей сердца и развитию симптомов хронической недостаточности кровообращения (тахикардиопатии).
1.3.4.5. Лечение
Для прекращения приступа АВУРТ используют «вагусные» пробы, при их неэффективности внутривенно применяют аденозин (АТФ) или изоптин (см. табл. 3). При необходимости возможно купирование АВУРТ при помощи чреспищеводной электростимуляции предсердий или электроимпульсной терапии.
Методом выбора при повторно рецидивирующей АВУРТ является проведение катетерной аблации «медленного» пути АВ-узла, что позволяет достичь радикального излечения аритмии у подавляющего большинства (более 95%) больных. Редким (около 0,5% случаев) осложнением катетерной аблации по поводу ПАВУРТ, о котором необходимо заранее предупреждать пациентов, является возникновение стойкой АВ-блокады высоких степеней, что обычно требует имплантации постоянного электрокардиостимулятора. При невозможности проведения катетерной аблации препаратом выбора для профилактики пароксизмов АВУРТ является верапамил (дозы препаратов указаны в табл. 1) Для удобства больных целесообразно назначение ретардных форм верапамила, требующих одно- или двукратного приёма в сутки. При неэффективности верапамила могут быть использованы антиаритмические препараты I класса: пропафенон, этацизин, аллапинин и др. (дозы препаратов указаны в табл. 1).


