Глава 12 нарушения гидростатики и гидродинамики глаза. глаукома
ГИДРОДИНАМИКА ГЛАЗА И МЕТОДЫ ЕЕ ИССЛЕДОВАНИЯ
Гидродинамика глаза (циркуляция водянистой влаги) играет важную роль в создании оптимальных условий для функционирования органа зрения. Нарушение гидродинамики глаза вызывает повышение или понижение внутриглазного давления, что губительно сказывается на зрительных функциях и может повлечь за собой грубые анатомические изменения глазного яблока.
Внутриглазное давление (ВГД)- давление, оказываемое содержимым глазного яблока на стенки глаза. Величина ВГД зависит от ригидности (упругости) оболочек, объема водянистой влаги и от кровенаполнения внутриглазных сосудов. ВГД (офтальмотонус) имеет максимальную величину в ранние утренние часы, снижается вечером и достигает минимума ночью. Относительное постоянство величины ВГД у здоровых лиц обусловлено правильным взаимоотношением продукции и оттока внутриглазной жидкости.
Внутриглазная жидкость вырабатывается отростками цилиарного тела, поступает в заднюю камеру, через зрачок переливается в переднюю камеру, затем через дренажную систему в углу передней камеры оттекает наружу в эписклеральные сосуды.
Второй путь оттока - увеосклеральный - из угла передней камеры в супрахориоидальное пространство, затем наружу через склеру.
Исследование внутриглазного давления проводится ориентировочным и тонометрическим методами.
При ориентировочном методе внутриглазное давление определяют пальпаторно через закрытые веки. Исследующий указательными пальцами обеих рук прикасается к верхнему веку пациента выше хряща и слегка надавливает на глаз попеременно каждым пальцем. Эти толчки подушечками пальцев дают ощущение упругости глазного яблока, что зависит от плотности глаза - ВГД; чем оно выше, тем глаз плотнее.
Для точного измерения офтальмотонуса пользуются специальными приборами - тонометрами. В ряде стран и в нашей стране используют отечественный тонометр Маклакова, устроенный на принципе сплющивания роговой оболочки. Измерение ВГД называют тонометрией (рис. 12-1). Для этого на глаз накладывают груз - полый металлический цилиндр высотой 4 см и массой 10 г. Основания цилиндра расширены и снабжены площадками диаметром 1 см из молочно-белого фарфора. В наборе есть также ручкадержалка, с помощью которой при измерении ВГД удерживают цилиндр в вертикальном положении, и подушечка для краски, которой окрашивают площадки тонометра перед измерением ВГД.
ВГД измеряют после инстилляционной анестезии роговой оболочки 0,5-1% раствором тетракаина (дикаином) или 0,4% раствором оксибупрокаина (инокаином) либо 2% раствором лидокаина. После наступления поверхностной анестезии раскрывают глазную щель, придерживая верхнее и нижнее веки большим и указательным пальцами левой руки. Если больной сильно сжимает веки, для разведения век целесообразно использовать векорасширитель. Больной должен смотреть прямо вверх, чтобы центр роговицы находился в середине раскрытой глазной щели. Правой рукой за ручку-держалку тонометр (цилиндр) осторожно вертикально опускают на центр роговицы исследуемого глаза на 1 с и снимают. Затем тонометр переворачивают и устанавливают на роговицу второй площадкой. В результате давления тонометра на глаз роговица сплющивается. Предварительно нанесенная на площадки тонометра краска (колларгол с глицерином) остается на роговице в области сплющивания. Соответственно этому на площадках тонометра получается светлое пятно с четкими краями, которое отпечатывают на бумагу, слегка смоченную спиртом. Диаметры кружков сплющивания на бумаге измеряют с точностью до 0,1 мм при помощи специальной прозрачной линейки-измерителя Поляка.
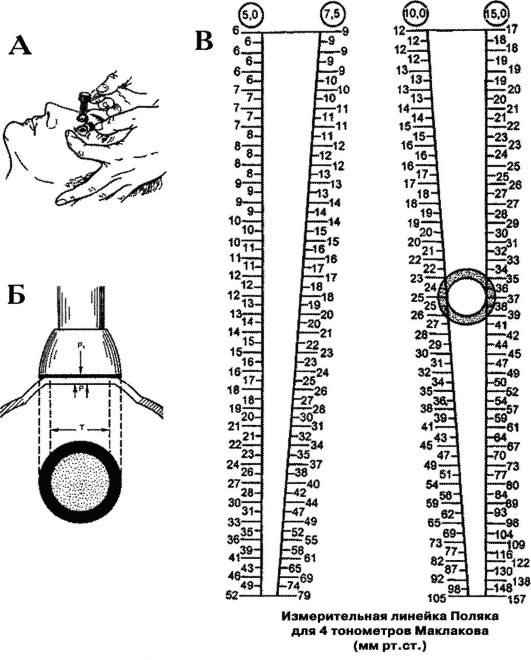 Рис. 12-1.Тонометрия по Маклакову (а), сплющивание роговицы при тонометрии (б), определение внутриглазного давления по отпечатку тонометра (в)
Рис. 12-1.Тонометрия по Маклакову (а), сплющивание роговицы при тонометрии (б), определение внутриглазного давления по отпечатку тонометра (в)
Нормальные границы ВГД, измеренного тонометром Маклакова (массой 10 г), у здоровых людей составляют 16-25 мм рт.ст. ВГД обычно одинаково в обоих глазах, иногда может быть разница в 1-2 мм рт.ст. У детей грудного и раннего возраста ВГД измеряют под наркозом. ВГД подвержено суточным колебаниям в пределах
±4 мм рт.ст., обычно оно выше утром и в 11-12 ч дня, а после 16 ч несколько понижается.
В настоящее время имеются бесконтактные воздушные тонометры, позволяющие определить примерный уровень ВГД без прикосновения к глазу. Исследование проводят с помощью дозированной воздушной струи, направляемой на передний отрезок глаза.
ГЛАУКОМА
Глаукома - это группа заболеваний глаз с постоянным или периодическим повышением ВГД с последующим развитием дефектов поля зрения, атрофией зрительного нерва и снижением центрального зрения. В России насчитывается 1 млн 25 тыс. больных глаукомой. 30% инвалидов по зрению потеряли его от глаукомы. Различают три основных типа глаукомы: врожденную, первичную и вторичную.
ВРОЖДЕННАЯ ГЛАУКОМА
Врожденная глаукомаявляется следствием неправильного развития дренажной системы глаза, инфекционных заболеваний матери в период беременности, облучения беременной при рентгенодиагностике, авитаминозов, эндокринных расстройств, алкоголя. В возникновении врожденной глаукомы играют роль и наследственные факторы.
В 90% случаев эту патологию можно диагностировать уже в родильном доме, но она может проявить себя и позже - в возрасте 3-10 лет (инфантильная врожденная глаукома) и 11-35 лет (ювенильная врожденная глаукома).
Кардинальные признаки врожденной глаукомы:
- увеличение диаметра роговой оболочки на 2 мм и более;
- отек роговицы;
- расширение зрачка на 2 мм и более;
- замедление реакции зрачка на свет;
- атрофия диска зрительного нерва;
- снижение остроты зрения, сужение поля зрения;
- высокое ВГД;
- буфтальм («бычий глаз») - увеличение глазного яблока. Лечение врожденной глаукомы хирургическое, немедленное.
Операцию нужно производить как можно раньше, фактически сразу же после установления диагноза.
ПЕРВИЧНАЯ ГЛАУКОМА
Первичная глаукома- одна из самых частых причин необратимой слепоты.
Этиология и патогенез. Глаукома - мультифакториальное заболевание.
Факторы риска:
- наследственность;
- эндокринная патология (гипер- и гипофункция щитовидной железы, болезнь Иценко-Кушинга, сахарный диабет);
- гемодинамические нарушения (гипертоническая болезнь, гипотоническая болезнь, атеросклероз);
- обменные нарушения (нарушения холестеринового обмена, обмена липидов и др.);
- анатомический фактор (строение угла передней камеры, близорукость);
- возраст.
Классификация первичной глаукомы проводится по форме и стадии заболевания (степени развития патологического процесса), степени компенсации ВГД и динамике зрительных функций.
Формы глаукомы. Форма глаукомы зависит от строения угла передней камеры. Угол передней камеры определяют при гониоскопии - исследовании угла передней камеры глаза с помощью линзы, называемой гониоскопом, и щелевой лампы.
В зависимости от строения угла передней камеры первичную глаукому делят на открытоугольную и закрытоугольную.
При открытоугольной глаукоме видны все или почти все структуры угла передней камеры.
При закрытоугольной глаукоме корень радужки частично или полностью прикрывает фильтрующую зону угла - трабекулу.
Патогенез открытоугольной глаукомы связан с ухудшением оттока жидкости по дренажной системе глаза из-за дистрофических и дегенеративных изменений.
Клиническая картина открытоугольной глаукомы. В большинстве случаев открытоугольная глаукома развивается незаметно для пациента, он обращается к врачу уже с понижением зрения. Иногда больные жалуются на чувство полноты в глазу, периодические боли в глазу, головную боль, боли в области надбровья, мерцание перед глазами. Одними из ранних признаков, заставляющих заподозрить глаукому, являются повышенная утомляемость глаз при работе на близком расстоянии и необходимость частой смены очков.
При осмотре видны трофические изменения радужной оболочки: сегментарная атрофия радужки, нарушение целости пигментной каймы вокруг зрачка, распыление вокруг зрачка и на передней капсуле хрусталика псевдоэксфолиаций - серовато-белых чешуек. Через несколько лет после начала заболевания развивается атрофия зрительного нерва.
Патогенез закрытоугольной глаукомы связан с блокадой (закрытием) угла передней камеры глаза корнем радужки. К блокаде угла передней камеры приводят: анатомическая особенность (малые размеры глазного яблока, большой хрусталик), возрастные изменения хрусталика (постепенное его набухание), нарушения, возникающие под воздействием функциональных факторов (расширение зрачка, увеличение кровенаполнения сосудистой оболочки глаза). В результате перечисленных факторов радужка плотно прилежит к передней поверхности хрусталика, что затрудняет движение жидкости из задней камеры в переднюю. Это приводит к повышению давления в задней камере глаза и выпячиванию радужки кпереди. Радужная оболочка закрывает угол передней камеры, и ВГД повышается.
Клиническая картина закрытоугольной глаукомы. При закрытоугольной глаукоме больные жалуются на ломящие боли в глазу с иррадиацией в соответствующую половину головы, чувство тяжести в глазах. Для этой формы глаукомы характерно периодическое затуманивание зрения, чаще по утрам, сразу после сна, и появление радужных кругов при взгляде на источник света.
Иногда закрытоугольная глаукома начинается с острого или подострого приступа. Острый приступ глаукомы может возникнуть под влиянием эмоциональных факторов, при длительном пребывании в темноте, при медикаментозном расширении зрачка. При остром приступе глаукомы больные жалуются на сильные ломящие боли в глазу, но больше вокруг глаза, по ходу разветвления тройничного нерва (висок, лоб, челюсти, зубы), головную боль, затуманивание зрения, появление радужных кругов при взгляде на источник света. При осмотре отмечаются застойная инъекция сосудов глазного яблока, роговица отечная, зрачок расширен, ВГД повышено до 50-60 мм рт.ст.
Острый приступ глаукомы необходимо дифференцировать с острым иридоциклитом (табл. 1).
Таблица 1.Дифференциально-диагностические признаки острого приступа глаукомы и острого иридоциклита
| Острый приступ глаукомы | Острый иридоциклит |
| Причины: сильное эмоциональное возбуждение, стресс, расширение зрачка, тяжелая физическая работа, длительная работа с наклоненной головой, сильное охлаждение или перегревание, прием большого количества жидкости | Причины: простуда, ОРВИ, инфекции |
| Возраст старше 40 лет | Возраст любой |
| Боль вокруг глаза, иррадиирующая по ходу тройничного нерва, головная боль, радужные круги при взгляде на источник света, туман в глазу, снижение зрения | Боли в самом глазу, радужных кругов при взгляде на источник света нет, снижения зрения нет |
| Боли появляются во второй половине дня | Боли появляются ночью |
| Инъекция глазного яблока с синеватым оттенком, расширены все видимые сосуды глазного яблока (венозный застой) | Инъекция глазного яблока воспалительная, преобладает перикорнеальная инъекция |
| Роговица отечная, мутная, ее поверхность шероховатая | Роговица прозрачная, гладкая, блестящая, могут быть преципитаты на эндотелии |
| Передняя камера мелкая или отсутствует | Передняя камера средняя, глубокая, неравномерная |
| Радужка отечная, цвет не изменен | Радужка бывает отечной, изменен цвет |
| Зрачок широкий | Зрачок сужен или неровный |
| ВГД резко повышено (до 35-45 мм рт.ст. и более) | ВГД нормальное, пониженное, лишь иногда повышено |
Стадии глаукомы: начальная (I), развитая (II), далекозашедшая (III), терминальная (IV).
Стадии глаукомы определяются по состоянию поля зрения и диска зрительного нерва.
При начальной стадии периферические границы поля зрения нормальные, изменений диска зрительного нерва нет или может быть расширена экскавация диска зрительного нерва.
ГЛАВА 12 НАРУШЕНИЯ ГИДРОСТАТИКИ И ГИДРОДИНАМИКИ ГЛАЗА. ГЛАУКОМА 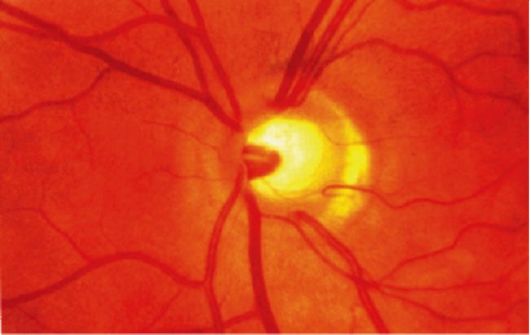 |
Рис. 12-2.Глаукомная оптическая нейропатия (экскавация зрительного нерва)
При развитой стадии имеются стойкое сужение периферических границ поля зрения более чем на 10° и изменения диска зрительного нерва (краевая экскавация диска зрительного нерва с перегибом сосудов; рис. 12-2).
При далекозашедшей стадии появляется сужение периферических границ с носовой стороны или концентрическое сужение более чем на 15° от точки фиксации. Имеется глаукоматозная атрофия диска зрительного нерва.
В терминальной стадии определить границы поля зрения не удается. Острота зрения падает до светоощущения с неправильной проекцией или имеется полная потеря зрительных функций (слепота). Экскавация диска зрительного нерва становится тотальной.
Классификация глаукомы по ВГД:
а - глаукома с нормальным ВГД (не выше 26 мм рт.ст.);
b - глаукома с умеренно повышенным ВГД (27-32 мм рт.ст.);
с - глаукома с высоким ВГД (выше 32 мм рт.ст.).
Динамика зрительных функций (показателей периферического и центрального зрения) определяет степень стабилизации патологического процесса. Если поле зрения длительно (6 мес и более) не изменяется, то можно говорить о стабилизации зрительных функций. Сужение границ поля зрения, увеличение экскавации диска зрительного нерва указывают на нестабилизированную динамику зрительных функций.
Лечение глаукомы призвано предотвратить или остановить падение зрительных функций. Для этого необходима в первую очередь стойкая нормализация ВГД.
В лечении глаукомы следует выделить три основных направления: медикаментозну терапию, лазерное и хирургическое лечение.
Медикаментозное лечение складывается из гипотензивной терапии, лечения, направленного на улучшение кровообращения и обменных процессов в тканях глаза, рационального питания и оздоровления условий жизни.
Гипотензивная терапия. Лечение начинают с назначения одного гипотензивного лекарственного препарата.
Препараты первого ряда для лечения глаукомы:
- аналоги простагландинов F2а - улучшают увеосклеральный путь оттока водянистой влаги. Латанопрост (ксалатан 0,005%), травопрост (траватан 0,004%) назначают 1 раз в сутки на ночь, они хорошо сочетаются с β-адреноблокаторами. Через 3 мес после начала лечения возможно усиление пигментации радужной оболочки;
- β12-адреноблокаторы (0,25% или 0,5% раствор тимолола малеата), синонимы: офтан-тимолол, окумед, арутимол. Угнетают секрецию водянистой влаги. Закапывают в больной глаз по 1 капле 1-2 раза в сутки;
- холиномиметики прямого холинергического действия (миотики) - 1% раствор пилокарпина гидрохлорида назначают 1-4 раза в сутки. Миотики вызывают сужение зрачка и улучшают отток внутриглазной жидкости, так как радужка оттягивается от угла передней камеры, закрытые отделы угла открываются, и ВГД понижается.
Остальные офтальмогипотензивные средства относятся к препаратам второго ряда. Их назначают при непереносимости или недостаточной эффективности препаратов первого ряда.
Лекарственные средства второго ряда угнетают продукцию внутриглазной жидкости:
- β-адреноблокаторы - 0,5% раствор бетаксолола гидрохлорида (бетоптик и бетоптик С 0,25% суспензия). Закапывают в больной глаз по 1 капле 2 раза в день;
- α- и β- адреноблокаторы - 1-2% раствор бутиламиногидроксипропоксифеноксиметил метилоксадиазол (проксодолол). Применяют 2-3 раза в день;
- ингибиторы карбоангидразы1 местного применения: бринзоламид гидрохлорид (азопт 1%), дорзоламид гидрохлорид (трусопт 2%). Назначаются 2 раза в сутки. Хорошо сочетаются со всеми антиглаукоматозными препаратами, усиливая их гипотензивный эффект;
- симпатомиметики: 0,125-0,25-0,5% раствор клонидина (клофелин). Закапывают в конъюнктивальный мешок по 1 капле 2-4 раза в день.
Комбинированные препараты содержат по два гипотензивных препарата разных групп. Фотил - комбинация 2% раствора пилокарпина и 0,5% раствора тимолола малеата; фотил-форте - комбинация 4% раствора пилокарпина и 0,5% раствора тимолола малеата.
1 Карбоангидраза (угольная ангидраза) - цинксодержащий фермент, присутствующий в различных тканях организма, в том числе в почках и цилиарном теле.
Назначают 1-2 раза в сутки. Ксалаком - комбинация 0,005% раствора латанопроста и 0,5% раствора тимолола, применяют 1 раз утром. Косопт - комбинация 2% раствора дорзоламида и 0,5% раствора тимолола малеата. Назначают 2 раза в сутки.
Лечение острого приступа глаукомы. Своевременная диагностика и адекватное лечение острого приступа глаукомы во многом предопределяют прогноз, так как во время приступа происходит гибель волокон зрительного нерва. Лечение больных с острым приступом глаукомы должно проводиться в глазном стационаре. Лечение надо начинать сразу, как только установлен диагноз.
1% раствор пилокарпина гидрохлорида закапывают каждые 15 мин в течение 1 часа, затем каждые 30 мин в течение 2 ч, затем через час в течение следующих 2 ч, затем каждые 3 ч. Одновременно назначают инстилляции 0,5% раствора тимолола малеата 2 раза и дают таблетку ацетазоламида (диакарба). Через 3 ч, если приступ не купируется, внутримышечно вводят литическую смесь 1 мл 2,5% раствора хлорпромазина (аминазин), 1 мл 2,5% раствора прометазина (пипольфен) или 1 мл 1% раствора дифенгидрамина (димедрол) и 1 мл 2% раствора тримеперидина (промедол). Внутрь дают глицерин из расчета 1,3 мл/кг на фруктовом соке. Если в течение 6 ч приступ не купируется, можно повторить введение литической смеси. Проводят отвлекающую терапию (2-3 пиявки на висок, горчичники на затылок, горячие ножные ванны, 25 г солевого слабительного). Если одновременно у больного имеется гипертонический криз, то осмотические диуретики, горячие ножные ванны и слабительное противопоказаны. Больного направляют в стационар. Если в течение 24 ч приступ не купируется, производят операцию: иридэктомию1.
Рекомендуется тщательное обследование парного глаза, и при подтверждении диагноза закрытоугольной глаукомы предлагается проведение профилактической лазерной иридэктомии на парном глазу.
Медикаментозное лечение направлено на улучшение кровообращения и обменных процессов в тканях глаза, на нейропротекцию (защиту сетчатки и волокон зрительного нерва от повреждающего действия различных факторов) и на борьбу с дистрофическими процессами.
1 Иридэктомия - иссечение участка радужной оболочки, в результате чего давление в задней и передней камерах глаза выравнивается, радужка возвращается в правильное положение, угол передней камеры расширяется, улучшается отток внутриглазной жидкости и снижается офтальмотонус.
Определенное значение в комплексной терапии глаукомы имеет санаторно-курортное лечение, устранение нервных напряжений, психического возбуждения, переутомления, следует наладить полноценный сон.
Рацион должен быть преимущественно молочно-растительным с ограничением острой, соленой пищи, жареных блюд, копченостей. Полностью исключают курение и употребление алкоголя, крепкий чай и кофе.
Противопоказаны шум, вибрация, тяжелый физический труд, ионизирующее излучение, ночные смены, работа с наклоненной головой, работа в горячих цехах.
Рекомендуются рассеянный свет при просмотре телепередач, утренняя зарядка, легкие виды спорта, прогулки на свежем воздухе, чтение, использование очков с зеленым светофильтром при ярком солнечном свете.
Хирургическое лечение. Если при консервативном лечении не удается добиться стойкой компенсации ВГД, показано оперативное вмешательство. Оно должно проводиться в возможно более ранние сроки, когда зрительные функции еще не нарушены.
Все операции можно разделить на 3 категории:
- операции, направленные на улучшение оттока по естественным путям (трабекулотомия, синусотомия);
- операции, направленные на создание новых путей оттока (трабекулэктомия);
- операции, направленные на угнетение продукции камерной влаги (лазерная и ультразвуковая циклодеструкция).
Диспансеризация больных глаукомой. Больные глаукомой состоят на диспансерном учете в глазном кабинете районной поликлиники. Не реже 1 раза в 3 мес исследуют остроту зрения, поле зрения, состояние диска зрительного нерва, измеряют ВГД. Периодически (1-2 раза в год) больным проводится курсовое лечение в глазном отделении. Проводят лечение не только глаукомы, но и сопутствующих заболеваний.
Вопросы
1. Что такое внутриглазное давление?
2. Какие способы исследования офтальмотонуса вы знаете?
3. Каковы средние нормальные величины внутриглазного давления?
4. Что такое глаукома?
5. Какие факторы риска глаукомы вы знаете?
6. Какие жалобы могут предъявлять больные глаукомой?
7. Чем принципиально различается лечение больных врожденной и первичной глаукомой?
8. Какие наиболее популярные препараты используют для снижения офтальмотонуса?
9. Какова схема лечения острого приступа глаукомы?
Тестовые задания
1. Разница ВГД правого и левого глаза не должна превышать:
а) 2 мм рт.ст.;
б) 3 мм рт.ст.;
в) 4 мм рт.ст.;
г) 5 мм рт.ст.
2. При врожденной глаукоме не является кардинальным признаком:
а) увеличение роговой оболочки и глазного яблока;
б) уменьшение роговицы и глазного яблока;
в) расширение зрачка на свет;
г) повышение ВГД.
3. Первичная открытоугольная глаукома наиболее опасна из-за:
а) ее частоты;
б) внезапного начала;
в) бессимптомного течения;
г) потери остроты зрения.
4. Симптом «кобры» характерен для:
а) ирита;
б) склерита;
в) глаукомы;
г) иридоциклита.
5. Симптом, не характерный для острого приступа первичной закрытоугольной глаукомы:
а) отек роговицы;
б) мидриаз;
в) застойная инъекция глазного яблока;
г) миоз.
6. Гипотензивное лечение глаукомы не включает методы:
а) медикаментозные;
б) физиотерапевтические;
в) лазерные;
г) хирургические.
7. Для общего лечения глаукомы не назначают:
а) сосудорасширяющие препараты;
б) ангиопротекторы;
в) кортикостероиды;
г) антиоксиданты.
8. При лечении глаукомы не применяют:
а) цикломед;
б) пилокарпин;
в) азопт;
г) тимолол.
9. Не снижает продукцию водянистой влаги:
а) тимолол;
б) клофелин;
в) эмоксипин;
г) бетоптик.
10. При остром приступе глаукомы недопустимо:
а) закапывать пилокарпин каждые 15 мин в течение часа;
б) закапать 0,5% раствор тимолола;
в) закапать 1% раствор атропина;
г) дать таблетку диакарба.
Задача
Вы работаете на базе отдыха без врача. К вам обратилась больная, 48 лет, с жалобами на сильную боль в правом глазу, иррадиирующую в правую височную область, резкое снижение зрения до светоощущения, тошноту, рвоту после того, как она в течение 5 ч собирала грибы.
Объективно: застойная инъекция правого глазного яблока, роговица отечная. При пальпаторном определении ВГД глазное яблоко твердое, как камень, при тонометрии ВГД 56 мм рт.ст., передняя камера мелкая, зрачок шире, чем на другом глазу, радужка отечная.
Задания:
1. Определите неотложное состояние, развившееся у пациентки.
2. Составьте алгоритм оказания неотложной помощи и обоснуйте его.
