Гиперосмолярная кетоацидотическая кома
Гиперосмолярная кетоацидотическая кома характеризуется выраженной дегидратацией, значительной гипергликемией (часто выше 33 ммоль/л), гиперосмолярностью (более 340 мосм/л), гипернатриемией выше 150 ммоль/л, отличающееся отсутствием кетоацидоза (максимальная кетонурия (+)). Чаще развивается у пожилых больных СД 2 типа. Встречается в 10 раз реже, чем ДКА. Характеризуется более высокой летальностью (15–60%). Причина развития гиперосмолярной комы – относительный дефицит инсулина и факторы, сопровождающиеся дегидратацией.
Провоцирующие факторы:
- недостаточная доза инсулина или пропуск иньекции инсулина (или приема таблетированных сахароснижающих средств);
- самовольная отмена сахароснижающей терапии;
- нарушение техники введения инсулина;
- присоединение других заболеваний (инфекции, острый панкреатит, травма, операции, беременность, инфаркт миокарда, инсульт, стресс и др.);
- нарушения в диете (слишком большое количество углеводов);
- прием некоторых лекарственных препаратов (диуретики, кортикостероиды, b-блокаторы и др.);
- охлаждение;
- невозможность утолить жажду;
- ожоги;
- рвота или диарея;
- гемодиализ или перитонеальный диализ.
Следует помнить, что одна треть пациентов с гиперосмолярной комой не имеет предшествующего диагноза сахарного диабета.
Клиническая картина
Нарастающая в течение нескольких дней или недель сильная жажда, полиурия, выраженная дегидратация, артериальная гипотония, тахикардия, фокальные или генерализованные судороги. Если при ДКА расстройства функции ЦНС и периферической нервной системы протекают по типу постепенного угасания сознания и угнетения сухожильных рефлексов, то гиперосмолярная кома сопровождается разнообразными психическими и неврологическими нарушениями. Кроме сопорозного состояния, также нередко отмечаемого при гиперосмолярной коме, психические нарушения часто протекают по типу делирия, острого галлюцинаторного психоза, катотонического синдрома. Неврологические нарушения проявляются очаговой неврологической симптоматикой (афазией, гемипарезом, тетрапарезом, полиморфными сенсорными нарушениями, патологическими сухожильными рефлексами и т. д.).
Диагностические критерии
1. Развивается более медленно (в течение 5–14 дней), чем ДКА.
Более выраженная дегидратация (снижение тургора тканей, тонуса глазных яблок, мышечного тонуса, сухожильных рефлексов, температуры тела и АД).
2. Часто полиморфная неврологическая симптоматика, исчезающая при купировании гиперосмолярной комы.
3. Отсутствие кетоацидоза (запаха ацетона в выдыхаемом воздухе, отсутствие дыхания Куссмауля, тошноты, рвоты, анорексии, болей в животе).
4. Отсутствие или невыраженная кетонурия.
5. Раньше возникает анурия и азотемия.
6. Пожилой и старческий возраст.
Среди возможных ошибок в терапии и диагностике выделяются:
1. Введение гипотонических растворов на догоспитальном этапе.
2. Длительное введение гипотонических растворов.
3. Гиперосмолярный синдром нередко ошибочно расценивается, как реактивный психоз, цереброваскулярный пароксизм или другое острое психическое или неврологическое заболевание.
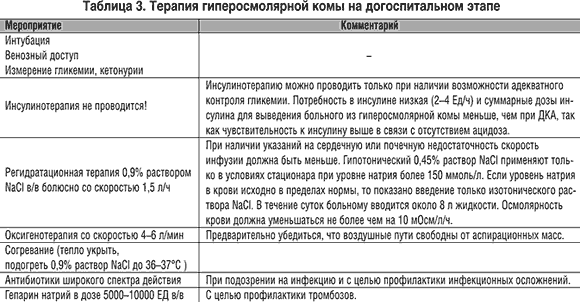
Терапия рассмотрена в таблице 3.

Гипогликемическая кома
Гипогликемическая кома развивается вследствие резкого снижения уровня глюкозы в крови (ниже 3–3,5 ммоль/л) и выраженного энергетического дефицита в головном мозге.
Провоцирующие факторы:
– передозировка инсулина
– пропуск или неадекватный прием пищи
– повышенная физическая нагрузка
– избыточный прием алкоголя
– прием лекарственных средств (b-блокаторы, салицилаты, сульфаниламиды, фенилбутазон, анаболические стероиды, препараты кальция, тетрациклин, литий карбонат, пиридоксин, ингибиторы MAO, клофибрат).
Клиническая картина
Симптомы гипогликемии делятся на ранние (холодный пот, особенно на лбу, бледность кожи, сильный приступообразный голод, дрожь в руках, раздражительность, слабость, головная боль, головокружение, онемение губ), промежуточные (неадекватное поведение, агрессивность, сердцебиение, плохая координация движений, двоение в глазах, спутанность сознания) и поздние (потеря сознания, судороги).
