Глава 11 иммунопрофилактика
Вакцинопрофилактика является наиболее доступным и эффективным средством снижения детской заболеваемости и смертности. Немаловажным является высокая восприимчивость детей ко многим инфекциям, например к ветряной оспе - в 100 % случаев, коклюшу - в 70 %, дифтерии - в 20 %. В нашей стране действует национальный календарь обязательных профилактических прививок против 9 инфекций: гепатита В, туберкулеза, дифтерии, коклюша, столбняка, полиомиелита, кори, эпидемического паротита, краснухи (табл. 15).
При эпидемическом неблагополучии по показаниям возможна дополнительная и первоочередная по отношению календарных прививок вакцинация детей против других инфекций: бешенства, бруцеллеза, брюшного тифа, гепатита А, желтой лихорадки, клещевого энцефалита, Ку-лихорадки, лептоспироза, менингококковой инфекции, сибирской язвы, туляремии, холеры, чумы.
Вакцинопрофилактика осуществляется с помощью живых, убитых, химических вакцин, а также анатоксинов. Химические вакцины и анатоксины являются разновидностью инактивированных препаратов.
Живые вакцины созданы на основе штаммов с закрепленной авирулентностью, но с сохраненной способностью к размножению в организме вакцинированного ребенка. К живым вакцинам относят:
• коревую - ЖКВ (живую коревую вакцину);
• паротитную - ЖПВ (живую паротитную вакцину);
• полиомиелитную - ОПВ (оральную полиомиелитную вакцину);
• БЦЖ - вакцину против туберкулеза.
К убитым или инактивированным вакцинам относят АКДС (коклюшный компонент).
Химические вакцины содержат антигенные компоненты, извлеченные из микробной клетки. Примером является полисахаридная вакцина против менингококковой инфекции.
Анатоксины представляют собой обезвреженные токсины и используются в профилактике токсинемических инфекций - дифтерии, столбняка, стафилококковой инфекции и др. Анатоксины выпускаются в виде:
• монопрепаратов - дифтерийного, столбнячного, стафилококкового и др.;
• ассоциированных препаратов - дифтерийно-столбнячного (АДС).
Таблица 15.Календарь профилактических прививок Российской Федерации
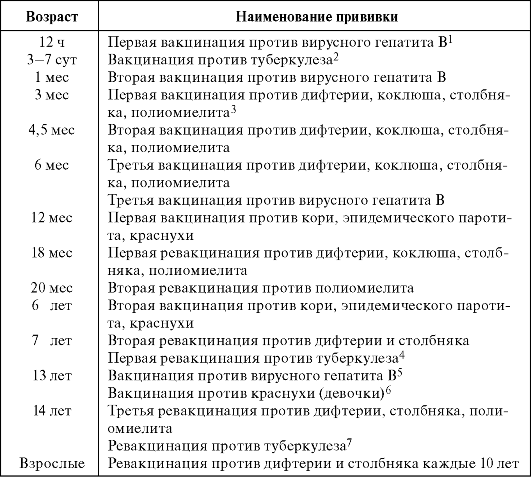
Примечания:
1 Детей, родившихся от матерей - носителей вируса гепатита В или больных гепатитом В в III триместре беременности, прививают по схеме 0-1-2-12 мес.
2 Во избежание контаминации шприцев и игл недопустимо совмещение в один день прививки против туберкулеза с другими парентеральными манипуляциями: или БЦЖ вводят до или после других вакцин в отдельном помещении
3 Для профилактики вакциноассоциированного полиомиелита рекомендуют использовать для 1-2-й прививок инактивированную полиовакцину (ИПВ)
4 Ревакцинацию против туберкулеза проводят не инфицированным микобактериями туберкулеза туберкулинотрицательным детям
5 Вакцинацию против вирусного гепатита В в 13 лет проводят ранее не привитым
6 Вакцинацию против краснухи проводят девочкам в 13 лет, ранее не привитым или получившим только одну прививку
7 Ревакцинацию против туберкулеза в 14 лет проводят не инфицированным микобактериями туберкулеза туберкулинотрицательным детям, не получившим прививку в 7 лет
Существуют рекомбинантные вакцины, в основе которых лежат определенные технологические приемы. Например, генно-инженерные моновакцины против гепатита В представляют собой участок гена субъединицы S вируса гепатита В. Этот участок, кодирующий (фран. code от лат. codex - книга, как генетический код, передающий от поколения к поколению наследственную информацию) синтез HBsAg1, встраивают в ДНК2дрожжевых клеток, которые, размножаясь, синтезируют данный антиген.
Введение вакцин осуществляется подкожно, внутрикожно, внутримышечно (рис. 33), а также через рот (перорально).
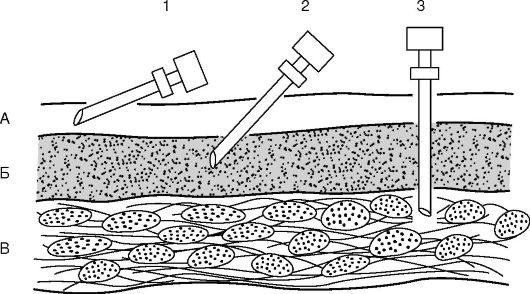 Рис. 33.Уровни введения и положение иглы при проведении внутрикожных
Рис. 33.Уровни введения и положение иглы при проведении внутрикожных
(1), подкожных (2) и внутримышечных инъекций (3):
А - кожа; Б - подкожно-жировая основа; В - мышечный слой
Подкожно в подлопаточную область вводят живые вакцины: коревую, краснушную, паротитную и др.
Внутрикожно вводится в область наружной поверхности плеча вакцина БЦЖ.
1 HBsAg - поверхностный (австралийский) антиген, основной маркер вирусного гепатита В
2 ДНК - дезоксирибонуклеиновая кислота
Внутримышечное введение вакцин: АКДС, против гепатита В. Способ введения, который дает наименьшую местную реакцию. До полутора лет инъекция осуществляется в переднебоковую часть бедра, в более старшем возрасте - в верхнюю область плеча, т.е. дельтовидную мышцу. Инъекция в ягодичную область не рекомендуется, поскольку имеется риск повреждения кровеносных сосудов и седалищного нерва.
Перорально применяется живая полиомиелитная вакцина.
Прививки проводятся медицинским персоналом в учреждении, имеющим лицензию на осуществление этого вида деятельности. Вакцинацию необходимо проводить в утренние часы (8-10 ч), натощак, в положении лежа или сидя. В течение 30 минут за ребенком наблюдает медицинский персонал. Мать или другое сопровождающее ребенка лицо могут накормить ребенка: теплый подслащенный чай, булочка, сыр с хлебом и т.п.
Все мероприятия по вакцинопрофилактике проводятся только в прививочном кабинете. Категорически запрещается проведение прививок в перевязочных и других помещениях.
Инструментарий, используемый для вакцинации (шприцы, иглы, скарификаторы), должен быть толькоодноразового пользования и приводиться в негодность в присутствии родителей ребенка. В настоящее время рекомендуется и по возможности следует применять саморазрушающиеся (самоблокирующиеся) шприцы. В России используются шприцы фирмы BD - Бектон Дикинсон: BD SoloShot? LX (для введения БЦЖ) и BD SoloShot? IX (для других вакцин, вводимых в дозе 0,5 и 1,0 мл). Использование шприцев BD повторно невозможно, благодаря чему практически исключается заражение вирусами гепатита В, С, ВИЧ и др. В отличие от обычных шприцов «саморазрушающийся» шприц можно отвести только один раз, после чего он блокируется.
При проведении вакцинации могут возникать поствакцинальные реакции и осложнения. Разница между ними условна. Поствакцинальные реакции характеризуются кратковременностью и не приводят к серьезным последствиям.
При введении анатоксина дифтерии и столбняка возможны реакции в срок от 1 ч до 2 сут, при использовании коревой, краснушной, паротитной вакцин - в сроки с 4-6 по 15 день.
В случае введения живой полиомиелитной вакцины сроки появления реакции удлиняются до 30-36 дня, а у контактных детей - до 60 дней.
После введения АКДС вакцины у некоторых детей возможны повышение температуры тела до 37,7-39 °С, возникновение беспокойства, недомогания, снижение аппетита, местной реакции в виде гиперемии и отечности.
Применение оральной полиомиелитной вакцины не вызывает ни местной, ни общей реакции.
Коревая вакцинация у большинства детей никакими клиническими реакциями не сопровождается, но у 5-15% привитых может повышаться температура тела (редко до 39 °С), отмечаются кашель, ринит, конъюнктивит, необильная бледно-розовая сыпь в течение 2-3 дней.
Реакции на паротитную вакцину редки, иногда в период с 4 по 12 день возможно повышение температуры в течение 1-2 дней, кашель, в редких случаях до 42 дня - незначительное увеличение околоушных желез.
Реакции на краснушную вакцину нетяжелые и редкие - кратковременный субфебрилитет, гиперемия в месте введения, очень редко - лимфаденит.
В случае выраженных поствакцинальных реакций необходимо проведение лечебных мероприятий. При повышении температуры тела свыше 38,5 °С назначают жаропонижающие средства: парацетамол (син.: панадол), ибупрофен (син.: нурофен). Наличие аллергических проявлений в виде высыпаний на коже и зуда обусловливают применение таких антигистаминных препаратов, как прометазин (син.: пипольфен), хлоропирамин (син.: кларитин), цетиризин (син.: зиртек, цетрин) и др. Дают обильное питье.
Поствакцинальные осложнения представляют собой тяжелые и/или стойкие нарушения состояния здоровья ребенка вследствие профилактических прививок.
Анафилактический шок является тяжелой системной аллергической реакцией. Главные проявления анафилактического шока:
- спазм гладкой мускулатуры бронхов и кишечника;
- расширение периферических сосудов с одновременным снижением АД и развитием коллапса;
- нарушение мозгового и коронарного (сердечного) кровообращения;
- отек гортани, легких и головного мозга.
Шок развивается быстро - через несколько минут, реже - в течение часа после введения препарата. Необходима срочная госпитали-
зация, но еще на догоспитальном этапе осуществляют немедленное введение эпинефрина подкожно, внутримышечно, внутривенно:
• 0,1 % раствор эпинефрина вводят из расчета 0,01 мг/кг массы тела. Инъекции при необходимости повторяют через 20-30 мин, желательно дробно в разные участки тела. Эпинефрин, введенный в один участок тела, оказывает выраженное сосудосуживающее действие, что тормозит его всасывание.
• Если состояние больного не улучшается, то до оказания врачебной помощи переходят на внутривенное струйное введение 0,1-0,2-0,5 мл 0,1 % раствора эпинефрина в 5-10 мл 40 % раствора глюкозы или 0,9 % раствора натрия хлорида.
• Одновременно проводят внутривенное введение преднизолона из расчета 2-3 мг/кг в 100-150 мл 0,9 % раствора натрия хлорида. Используют антигистаминные препараты, для купирования бронхоспазма дополнительно к эпинефрину вводят аминофиллин.
Подробный перечень действий при анафилактическом шоке должен быть в каждом прививочном кабинете.
Крапивница характеризуется высыпанием на коже зудящих волдырей, представляющих собой отек ограниченного участка сосочкового слоя дермы. У ребенка внезапно возникает зуд кожи различных участков тела. Затем на местах зуда появляются эритема и белесоватые волдыри. Отмечают недомогание ребенка, подъем температуры тела до 38-39 °С, головную боль, рвоту, боли в животе.
Отек Квинке (гигантная крапивница,ангионевротическийотек) - остро развившийся и нередко рецидивирующий отек кожи и подкожной основы или слизистых оболочек. В отличие от крапивницы для отека Квинке характерно более глубокое распространение патологических процессов. Кожный зуд, как правило, отсутствует. Температура тела повышается до 40 °С и выше. Возникают значительные по размерам (более 10 мм в диаметре) отеки в области губ, языка, век, рук, ног, ягодиц, половых органов. Особенно опасна локализация отека Квинке в области гортани. Появляются охриплость голоса, «лающий» кашель, затем затрудненное дыхание, одышка. В случае локализации отека Квинке на слизистой оболочке желудочно-кишечного тракта у ребенка наблюдаются тошнота, рвота, боли в животе, понос. Клиническая картина напоминает «острый живот», и детей могут подвергать оперативным вмешательствам.
При крапивнице назначают антигистаминные препараты, при тяжелых формах и при отеке Квинке - эпинефрин, преднизолон.
Энцефалит после введения АКДС наблюдается редко - 1:250- 500 тыс. доз вакцины. Протекает с гипертермией, судорогами, рвотой, потерей сознания и др.
Афебрильные (т.е. без повышения температуры тела) судороги с потерей сознания отмечают с частотой 1:30-40 тыс. прививок. У ребенка отмечаются «кивки» головой, остановка взора.
Вакцинно-ассоциированный полиомиелит возникает редко - с частотой 1:1,6 - 1:2 млн доз. Вялый парез (паралич) развивается на 5-й день болезни. У 2/3 детей в начале болезни повышается температура тела, у 1/3 имеют место понос, метеоризм.
Артрит обусловливается вакциной против краснухи. Поражаются коленные и лучезапястные суставы.
При введении БЦЖ возможны подкожные инфильтраты, холодные абсцессы, язвы и др.
Знание и учет поствакцинальных реакций и осложнений важны для правильной организации иммунопрофилактики детей всех возрастов, начиная с периода новорожденности.
КОНТРОЛЬНЫЕ ВОПРОСЫ
1. В какие сроки у детей осуществляется вакцинация против туберкулеза?
2. Назовите пути введения вакцин в организм ребенка.
3. С помощью каких препаратов происходит вакцинация ребенка?
4. В чем проявляются поствакцинальные реакции?
5. Перечислите наиболее характерные проявления поствакцинальных осложнений.
6. Какие лекарственные средства, необходимые для оказания экстренной помощи ребенку в случае развития анафилактического шока, должны быть в прививочном кабинете?
