Анализ крови на печеночные пробы 2 страница
Основные клинические признаки:
- хронический понос (с полифекалией и стеатореей);
- резкое выпячивание живота (большое количество химуса и метеоризм);
- отеки (механизмом их образования является гипопротеинемия);
- гипотрофия, истощение;
- при длительном течении — гипостатура.
Примерами развития синдрома мальабсорбции являются целиакия, муковисцидоз, лактазная недостаточность.
УХОД ЗА РЕБЕНКОМ
Методы и правила ухода:
1) промывание желудка часто применяется при отравлении, приеме некачественной пищи. Проводится по назначению врача. В основе процедуры лежит так называемый сифонный (англ. siphon) метод — т.е. введение череззон: во ги вжелуцдк и щупивание из него громывных во i по принципу сообщающихся сосудов. Порядок промывания:
- готовится 3-5 литров кипяченой воды комнатной температуры, стерильный зонд и воронка:
- определяется необходимая для введения длина зонда — расстояние от переносицы до пупка:
- так как процедура неприятная и ребенок, особенно младшего возрас-ja, может несколько сопротивляться, лучше медсестре-помощнице (это может быть младшая медсестра) закрепить ноги ребенка между своими, руки прижать к туловищу и поддерживать его голову. Ребенка стгшш&ШЗЕШШ держать не нужно. Тяжелому больному процедура проводится в лежачем положении на спине. При промывании желудка в связи с отравлением ребенка необходимо положить на левую сторону (в положении на правой стороне промывные воды будут течь в 12-перстную кишку);
- зонд вводится в желудок при глотательных движениях ребенка. Внимание! Во время глотания надгортанник прикрывает вход в дыхательные пути и поэтому, вводя зонд в этот момент, можно не бояться проведения зонда в дыхательные пути. При значительной чувствительности слизистой оболочки ротоглотки, сопротивлении ребенка, что может не позволить провести зонд, необходимо за 2-3 минуты до на-.чала зев и глотку смазать 10% раствором новокаина;
- после введения на наружный конец зонда надевается воронка;
- основной момент процедуры — удерживая воронку ниже уровня желудка, в нее до верха наливается вода (объем жидкости отвечает объему желудка). Затем воронка поднимается вверх, и вода при этом по зонду затекает в желудок. Такой процесс длится до тех пор, пока воду еще видно в воронке. Как только вода дошла до самой узкой части, воронка плавно опускается вниз, несколько наклоняется, и вода, поступающая из желудка, выливается.
pfiT.e-M, вы рпенн'/й noji'i о.-жен ра: нятьсл i 'бьему налитой. Воронка снова наполняется свежей водой и процедура повторяется. Промывание проводится до тех пор, пока выливаемая вода не будет чистой:
- зонд вынимается;
- по назначению врача промывные воды направляются в лабораторию на анализ;
2) при заболеваниях кишечника часто назначается его промывание с помощью очистительной клизмы (англ. enema); клизма — это введение в нижний отдел кишечника жидкости с лечебной и диагностической целью;
Орновные правила:
- температура воды, которой промывается кишечник детям раннего возраста, 25°С, старшего возраста — комнатной температуры;
- необходимый объем жидкости для введения зависит от возраста-.
• до 1 года — постепенно увеличивается от 30 до 150 мл;
• 1-5 лет — увеличивается от 150 до 300 мл;
• 5-15 лет — повышается от 300 до 500 мл;
- вода набирается в стерильный сосуд: для ребенка раннего возраста используется резиновый баллончик с мягким наконечником, детям старшего возраста — с тшгчрлу н-.к.нгчник. м, к;-т>-_-ий см^зивг-стся вазелином или другим жиром;
- положение ребенка:
• в грудном возрасте — на спине с поднятыми вверх ногами;
• старше 1 года — на левом боку, ноги согнуты в коленных и тазобедренных суставах;
- в прямую кишку на 3-5 см вводится наконечник и вода осторожно выжимается из баллона;
- наконечник вынимают; для того чтобы в течение нескольких минут жидкость удержалась в кишечнике, лучше на это время свести ягодицы. После этого ребенок оправляется;
3) >ход при пдспсптичесуих расе" ройсгиах:
- рвота:
• положение ребенка — сидячее; маленьких детей держат на руках, опустив голову ребенка вниз; если больной в тяжелом состоянии — голову повернуть набок ниже туловища;
• успокоить ребенка:
• после рвоты — малышу раннего возраста, тяжелому больному протереть слизистую ротовой полости салфеткой, смоченной дезинфицирующим раствором слабой концентрации или обычной теплой водой; старший ребенок должен сам прополоскать рот;
• соблюдение правил гигиены:
• обязательно определить количество рвотных масс:
• оставить рвотные массы для осмотра врачом, по назначению отправить в лабораторию для анализа;
- понос:
• по назначению врача ставить очистительную клизму:
• соблюдать правила гигиены:
• посчитать частоту выделений стула:
• определить количество выделенной массы и записать в истории болезни (рис. 60);
• оставить испражнения для осмотра врачом, по назначению которого отправить в лабораторию на анализ;
• следить за питанием больного. При диспептических расстройствах часто назначается такое лечение, когда ребенок в течение нескольких дней принимает специально назначенную пищу и разного вида жидкость (чай, раствор глюкозы, рисовый отвар, специальные лекарственные напитки). Часы приема и объем пищи значительно отличаются от обычных правил. Медсестра, особенно если ребенок находится в больнице без матери, должна придерживаться всех правил такого вида кормления, записывать данные в медицинской документации и о любом нарушении сообщить врачу;
- тошнота:
• психологически успокоить ребенка;
• с целью уменьшения ощущения тошноты можно дать больному выпить 100 мл воды с 2-3 каплями нашатырного спирта; иногда помогает стакан горячего чая, кусочки льда;
• дать лекарства по назначению врача;
- срыгивание;
- доврачебная помощь и уход при желудочно-кишечном кровотечении:
• горизонтальное положение на спине в постели:
• успокоить ребенка:
• положить пузырь со льдом на живот:
• запретить прием пиши, могут быть эффективными кусочки льда per os;
• срочно вызвать врача:
• следить за строгим соблюдением диеты во время лечения;
4) особенности питания больных детей в тяжелом состоянии:
- положение — в постели с несколько поднятой головой;
- психологическая подготовка больного;
- если ребенок грудного возраста находится на естественном вскармливании и может сосать грудь матери, то длительность кормления должна быть небольшой, в течение 2-3 минут с перерывами;
если малыш отказывается сосать грудь, можно покормить небольшими порциями сцеженного молока, с большими отверстиями в соске или чайной ложкой;
больные старшего возраста тоже кормятся ложкой небольшими порциями;
- в ряде случаев по назначению врача увеличивается частота кормлений и уменьшается объем разового приема пиши;
- соблюдение правил гигиены — положить салфетку на грудную клетку, рядом на постельное белье; после приема пищи вытереть ребенка, вытряхнуть крошки, провести мероприятия по профилактике пролежней.
ВСКАРМЛИВАНИЕ ДЕТЕЙ
Проблема питания кажется простой только в ее названии. В действительности главной задачей перед родителями и врачами для нормального развития ребенка в течение всей дальнейшей жизни является полноценное питание в грудном возрасте, что в педиатрии называется вскармливанием. Именно в этом периоде отмечается наиболее интенсивное увеличение массы и длины тела, формирование внутренних органов и систем, иммунологического статуса. Необходимым компонентом полноценности этих процессов является поступление в организм всех основных ингредиентов и дополнительных элементов с пищевыми продуктами.
Диететика — один из самых сложных физиологических и клинических разделов врача-педиатра.
Древнегреческий поэт Феогнид еще в VI веке до нашей эры писал: «Сытость чрезмерная больше людей погубила, чем голод». Однако маленькому ребенку опасны как переедание, так и неполноценное вскармливание. Для предотвращения последствий таких нарушений врач проводит расчет вскармливания детям при патологических отклонениях физического развития (гипотрофии и паратрофии), недостаточном или чрезмерном поступлении ингредиентов в организм, многих эндокринных заболеваниях и т.д.
Проблема детского питания имеет особое значение в ряде слаборазвитых стран, где на фоне голодания и белково-калорийной недостаточности нередко развивающиеся там эпидемии инфекционных заболеваний приобретают катастрофическое течение.
Находясь в утробе матери, плод «получает пищу» через плацентарное кровообращение: из крови матери в систему кровообращения плода поступают все необходимые питательные ингредиенты. Поэтому желудочно-кишечный тракт и мочевыделительная система плода на протяжении всей беременности постепенно созревают для выполнения необходимых функций, которые будут на них «возложены» после рождения ребенка (прием, переваривание и всасывание пищи, выведение остатков обмена веществ). От плода все лишнее опять возвращается в кровь матери.
Питание обеспечивает следующие основные, жизненные особенности и функции организма:
- физическое и нервно-психическое развитие ребенка;
- в детском возрасте создание, а затем непрерывное восстановление всех тканей;
- с пищей поступает энергия, необходимая для внешней работы, передвижения, а также для всех внутренних процессов в организме;
- с продуктами поступают ингредиенты, из которых синтезируются гормоны, иммуноглобулины, антитела, ферменты и другие необходимые для организма вещества.
Для осуществления этих функций ребенок должен получить питательные вещества необходимого состава и объема. Это имеет особое значение для молодого растущего организма. В связи с нерациональным питанием возникают нарушения физиологического и психического развития, отставание в массе тела и росте ребенка, которые после достижения определенного возраста являются необратимыми и не могут быть компенсированы ни в какие последующие периоды жизни.
Отсюда вытекает основное требование к рациональному (лат. rationalis — умный) питанию — количество и качество принимаемой пиши должны соответствовать потребностям организма.
Итак, питание ребенка на первом году жизни называется вскармливание. Вскармливание обеспечивает адаптацию малыша к внешнему миру и определяет рост и развитие детского организма. Существует 3 основных вида вскармливания:
- естественное=натуральное=грудное;
- искусственное;
- смешанное.
ЕСТЕСТВЕННОЕ ВСКАРМЛИВАНИЕ
Естественным называется такое вскармливание, когда ребенок на первом году жизни получает только материнское молоко. Однако, если до введения прикорма молоко составляет не менее 4/5 от общего объема принимаемой пищи или ребенок получает донорское молоко, вскармливание тоже называется естественным.
Грудное вскармливание обеспечивается молочными железами матери при их нормальном функционировании. Грудные железы начинают развиваться у девочек в старшем школьном возрасте, а окончательно формируются во время беременности.
Фазы развития грудных желез и лактации (лат. lactatio — выделение молока) — рис. 132:
1) маммогенез — в первые 2-3 месяца беременности происходит гипертрофия паренхиматозной и уменьшение интерстициальной ткани, интенсивная трансформация клеток в альвеолы, их увеличение (под влиянием гормона прогестерона'), удлинение и разветвление протоков молочных ходов и молочных синусов (способствует этому гормон эстроген):
2) лактогенез — образование молока клетками альвеол и выделение его под влиянием гормона передней доли гипофиза пролактина. Гормон вырабатывается во время сосания груди, однако «работает» он не во время акта сосания, а после кормления, подготавливая молоко на следующее вскармливание. Больше всего пролактина образуется в ночное время;
3) галактопоэз (=продукция молока) — это секреция молока клетками альвеол и под влиянием мышечных волокон, которые при этом сокращают-
Рис. 132. Анатомо-физиологические особенности молочной железы в период лактации. Обозначения: 1 — мышечные клетки (сокращаются под влиянием окситоцина); 2 — клетки, секретирующие молоко (выделяют молоко под действием пролактина); 3 — альвеолы; 4 — протоки; 5 — молочные синусы, в которых накапливается молоко; 6 — ареола; 7 — сосок.
ся (чему способствует гормон зад- \ -у ней доли гипофиза окситоцин). ; \ Движется молоко вначале в протоки, а затем в молочные синусы.
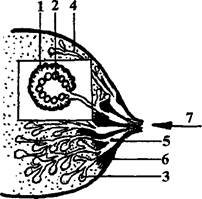
В последних оно накапливается. Действие окситоцина не более простое, а намного сложнее действия пролактина. Вырабатывается он до и во время кормления, «заставляя» молоко выделяться. Фаза галактопоэза внешне со стороны ребенка проявляется актом сосания.
В поддержке лактации принимают участие другие гормоны — кортизол, инсулин, гормоны щитовидной и паращитовидных желез и гормоны роста;
4) фаза автоматизма — после родов на лактацию рефлекторно влияет акт сосания, при котором опорожнение ацинусов стимулирует секрецию следующего количества молока. Вместе с тем автоматизму способствуют социально-бытовые условия и психика матери.
Признаки хорошей лактации
1. Цилиндрическая Форма молочных желез (только после первых родов).
2. Выраженная пигментация ареолы вокруг соска (у женщин белой расы).
3. Темперап.у?. кожк под молочной железой ия i-.S-l.^C ;-цше. чем в подмышечной области.
4. Хорошо выражена венозная сеть на коже молочных желез.
5. После кормления молоко при легком сцеживании вытекает не каплями, а струйками (англ. jet, spurt).
Правила естественного вскармливания
1. Перед каждым кормлением необходимо помыть грудную железу (по современным правилам при частом — по показаниям — вскармливании это делается не каждый раз).
2. При удовлетворительном состоянии матери на второй день после родов вскармливание проводится в ее спокойном, уверенном состоянии, в удобном, расслабленном стучим (можно лежачем) положении. Тело ребенка необходимо прижать к телу матери, лицо направить к материнской груди. Поддержанные снизу голова и тело малыша должны быть в одной плоскости. Мама в это время должна ласково смотреть на малыша, любоваться им.
Рис. 133. Правила прикладывания ребенка к груди. Обозначения: А — правила не соблюдены; Б — правила соблюдены (англ. keep)
3. При каждом кормлении ребенок прикладывается только к одной молочной железе, чередуя их. В некоторых случаях (при недостаточном количестве молока) прикладывается к одной грудной железе, а после ее опорожнения и недоедании малыша докормить его молоком со второй железы. Следующее кормление начать с указанной второй железы.
4. Вначале нужно сцедить несколько струек молока, затем приложить ребенка к груди. Малыш должен хорошо захватить ртом не только сосок, ■п м бниипую часть апеод" "»^"'Т^^т"П g ГТГТТН m'TfrTT'ilttfl Рот при этом должен быть хорошо открыт, а нижняя губа вывернута наружу (рис. 133 Б).
Нарушение таких правил прикладывания к груди вызывает боль, затем нарушается целостность соска и на нем появляются трещины (англ. chapped). В результате этого кормление будет очень болезненным, не в полном объеме. Возникающая при этом задержка молока в молочной железе
(лактостаз) уменьшает дальнейшую секрецию и способствует развитию ги-погалактии.
5. После кормления на 1-2 месяце жизни необходимо сцеживать из груди оставшееся молоко (задержка молока в железе тормозит лактацию). В дальнейшем, как правило, стабилизируется образование нужного количества грудного молока, и сцеживание не проводится.
6. С целью дополнительной профилактики образования на соске трещин необходимо после кормления вытереть молочную железу чистой тонкой пеленкой.
Норвежские педиатры при частом кормлении рекомендуют протереть сосок и ареолу каплями грудного молока и дать им высохнуть.
7. Продолжительность кормления ~ 20-30 мин. Однако, по современным взглядам, не существует точного времени разового вскармливания ребенка. Разные дети сосут грудь с несколько разной частотой в течение дня и с разной продолжительностью одного кормления. Так называемые «ленивые сосуны» долго сосут, «проворные сосуны» быстро наедаются. Нельзя отнимать малыша от груди, если он еще сосет. Во-первых, он должен удовлетворить свои «аппетитные» потребности, и, во-вторых, молоко значительно отличается по своему составу в начале и в конце кормления.
8. Положение ребенка после кормления уже выучили.
9. Если по какой-то причине ребенок не сосет грудь, необходимо сцедить грудное молоко для того, чтобы продолжалась его секреция в дальнейшем.
10. При необходимости, для выяснения степени лактации, ребенку назначается контрольное взвешивание. С этой целью на весах определяется фактическая масса тела ребенка до кормления и после него. Внимание! Не переодевать ребенка, даже если он оправился или помочился.
Разница между полученными цифрами указывает на количество молока, принятого малышом за одно кормление. Проводится это 3-4 раза в день. Рассчитав между полученными цифрами средний показатель и умножив его на количество кормлений в течение суток, мы узнаем общий объем молока, которое ребенок высасывает за 24 часа.
Пример. Ребенку 2 месяца. Масса тела до кормления 4100 г, после — 4150 г. Ребенок высосал 4150-4100 = 50мл молока.
При трех таких кормлениях малыш высосал 45мл, 50мл и 35мл. В целом установлено, что за 4 кормления ребенок получил 50+45+50+35мл = 180 мл молока. В среднем за одно кормление малыш высасывает 180:4 = 45 мл молока. Мама кормит ребенка 6раз в сутки. Общее количество молока 45х 6 = 270мл.
Семиотика нарушений лактации
Лактационный криз. Примерно у 2/3 матерей, дети которых находятся на естественном вскармливании, на 2-м месяце малыша возникает временное уменьшение количества молока. Матерью-кормилицей при этом не ощущается в груди «прилив» молока (они не плотные, а мягкие). Это Физиоло-
гическое (!) явление называется лактационным кризом. Он обусловлен физиологическими послеродовыми гормональными изменениями у матери в этот период или ее значительной усталостью. У некоторых матерей-кормилиц такой лактационный криз может возникать несколько раз.
Лактация необходимого количества молока восстанавливается (т.е. наступает релактация) при своевременной верной тактике, основными моментами которой являются:
- увеличить частоту кормлений;
- во время каждого кормления прикладывать малыша к обеим грудным железам;
- для стимуляции секреции пролактина обязательно кормить ребенка в ночное время;
- не давать малышу пустышку и не давать сосать через соску;
- предоставить матери физический и психологический покой, сделать массаж и рекомендовать ей более разнообразное питание.
Голодный криз — это также кратковременное уменьшение количества молока у матери-кормилицы на 3, 7 и 12 месяцах лактации. Обусловлен криз в кормлении увеличением «требования» ребенка относительно молока в связи со значительным его ростом в период указанных месяцев жизни. Голодный криз — явление тоже физиологическое.
Тактика стимуляции лактации аналогична описанным выше методам при лактационном кризе.
Гипогалактия
Гипогалактия — это нарушение секреторной функции грудных желез в виде ее уменьшения. При этом суточное количество выделяемого молока не удовлетворяет потребности ребенка.
Есть много причин гипогалактии:
- неполноценная информация и подготовка беременной женщины и матери к правилам грудного вскармливания (вспомните, их нарушения приводят к развитию лактостаза): в настоящее время много ученых мира считают это основной причиной гипогалактии;
- часто она развивается в результате заболеваний матери — неврологическая и эндокринная патология (у 50% женщин, страдающих сахарным диабетом), заболевания сердечно-сосудистой системы, доброкачественные опухоли матки и яичников, острые воспалительные процессы и пороки молочной железы при инфантилизме;
- большое значение имеют поздний токсикоз беременности, чрезмерное кровотечение во время родов:
- галакторея/,
- ст 'eccoaue с. стиянкч. ajjcorv;;',. уаукотики и куасние:
- прием медикаментов во время беременности, родов и в послеродовом периоде;
- более позднее, с нарушением правил первое прикладывание ребенка к груди, нарушение правил прикладывания:
- нерациональный режим и питание матери, ее Физическое и умственное перенапряжение:
- роды в позднем возрасте (старше 35 лет);
- нередко встречаемые маститы (воспаление грудной железы).
Чаще всего выявляется несколько причин гипогалактии. В ряде случаев этиологию установить не удается. Классификация гипогалактии По этиологии гипогалактия бывает:
- первичная — обусловлена эндокринными заболеваниями матери (сахарный диабет и др.);
- вторичная — возникает в связи со многими рассмотренными причинами (кроме гормональных); однако, как сказано выше, чаще всего вторичная гипогалактия развивается из-за нарушений правил вскармливания.
По времени возникновения гипогалактия бывает:
- ранняя — появляется в первые 10 дней после родов;
- поздняя — появляется через 10 дней после родов.
По степени дефицита молока выделяют 4 степени гипогалактии:
I — дефицит молока не более 25% суточной потребности;
II — дефицит молока — 26%-50%; Ш — дефицит молока — 51%-75%; IV — дефицит молока — более 75%.
Профилактику гипогалактии необходимо проводить еше до ее начала. В первую очередь нужно устранить причины, которые могут привести к ее развитию: в детском возрасте предусмотреть развитие инфантилизма (обеспечить нормальный режим питания, условия жизни и обучения и т.д.), в дальнейшем своевременно лечить заболевания, провести профилактику осложнений беременности и родов.
Кормящей матери необходимо создать удовлетворительные материально-бытовые условия, предупредить возникновение стрессовых состояний и инфекционных заболеваний. Женщина должна соблюдать гигиенические правила ухода за молочными железами, получать полноценные продукты питания.
Главная роль в профилактике гипогалактии возлагается на ритмичное и полное опорожнение молочных желез. Ритм вскармливания, соответствующий потребностям и возрасту ребенка, способствует формированию положительных условных рефлексов. При этом повышается секреция молочных желез и улучшается сосательный рефлекс у ребенка.
Немаловажную роль в профилактике гипогалактии играет сцеживание молока в неонатальном периоде жизни ребенка, когда он высасывает небольшое количество его (сцеживание по 10-15 минут после каждого кормления до полного опорожнения молочных желез). Уже стало ясно, что не освобожденные ацинусы тормозят секрецию молока, а интенсивное сцеживание и раздражение соска являются сильными стимуляторами лактации.
Препятствует гипогалактии раннее первое прикладывание ребенка к груди матери — сразу после родов. Если грудное вскармливание в это время противопоказано (инфекционное заболевание матери, тяжелые продолжительные роды, болезнь новорожденного и др.), через 2 часа нужно сделать первое сцеживание молока, продолжать его регулярно до нормализации состояния и прикладывания новорожденного к груди.
Если соблюдение всех правил профилактики гипогалактии не привело к положительному эффекту, применяются лекарственные препараты.
Пример трактовки. В конце 2-го месяца малыша суточное количество молока у матери уменьшилось до 60% от необходимого объема. При обследовании эндокринное заболевание у матери не выявлено.
Диагноз: гипогалактия вторичная, поздняя, II степени.
Галакторея — самопроизвольное (англ. spontaneous) выделение молока из грудных желез матери. Существует 2 варианта:
- молоко вытекает из одной грудной железы при кормлении другой;
- кроме описанного первого варианта, молоко вытекает из обеих желез, в том числе между кормлениями.
На фоне галактореи часто происходит угасание лактации.
Агалактия — отсутствие материнского молока. Противопоказания грудного вскармливания
Со стороны матери
1. При некоторых заболеваниях грудное кормление запрещено полностью (декомпснсированные состояния — почечная и сердечно-сосудистая недостаточность, тяжелые эндокринные и злокачественные заболевания, туберкулез, сифилис, столбняк).
2. Прием следующих лекарственных средств: противораковых (цитоста-тики) и радиоактивных.
3. Острые воспалительные заболевания вирусной и бактериальной этиологии, когда грудное вскармливание отменяется на определенный срок (дизентерия, брюшной тиф, грипп, пневмония, корь и др.).
4. Заболевания кожи.
5. Психические заболевания. Со стороны ребенка
1. В периоде новорожденности существуют некоторые тяжелые патологические состояния ребенка, при которых материнское молоко ему не противопоказано, однако требующее больших усилий сосание груди запрещено. Это родовая травма, нарушение мозгового кровообращения и глубокая недоношенность.
Таких детей кормят сцеженным молоком. Вскармливание остается естественным.
2. При гемолитической болезни новорожденного (несовместимость по Rh-фактору и АВО-системе крови матери и плода) кормят донорским молоком (вскармливание остается естественным).
3. Некоторые врожденные заболевания — фенилкетонурия, «болезнь кленового сиропа» и др.
Состав и отличительные особенности материнского молока
В конце беременности и в первые дни после рождения ребенка из грудных желез выделяется молозиво (colostrum) — густая жидкость желтоватого цвета, с относительной плотностью 1,040-1,060. Молоко, которое получает малыш с 4-5 дня жизни, называется переходным, а со 2-3 недели — зрелым (относительная плотность 1,030).
Молоко, которое выделяется в течение одного кормления, делится на:
- раннее — в начале кормления; его выделяется много, имеет голубоватый оттенок; содержит много белка, лактозы; с ним ребенок получает необходимое количество воды (!);
- позднее — в конце кормления; по сравнению с ранним молоком имеет более белый цвет; оно обогащено жирами (их может быть в 4-5 раз больше, чем в раннем молоке).
Таблица 24
Количество ингредиентов (г) и калорийность (ккал) 100 мл молока
| Вид молока | Ингредиенты | Калорийность | |||
| Белки | Жиры | Углеводы | |||
| Женское | Молозиво | 7-5 | 2,0 | 4-5 | |
| Переходное | 2,5 | 3,2 | 5,5-6,6 | 60-80 | |
| Зрелое | 1,1-1,5 | 3,5-4,5 | 65-70 | ||
| Коровье | 2,8-3,5 | 3,2-3,5 | 4,5-4,8 | 60-65 |
В таблице 24 представлены средние показатели количества белков, жиров и углеводов в разных видах материнского молока и его калорийность, а также для сравнения указаны аналогичные данные коровьего молока.
Как видно из таблицы 24, состав основных ингредиентов в материнском молоке значительно изменяется в неонатальном периоде жизни ребенка.
Количество белка больше всего в молозиве еще до прикладывания ребенка к груди — 10-13 г/100 мл. Затем количество протеина уменьшается: в молозиве — 5 г/100 мл, в переходном молоке — 2,5 г/100 мл.
В зрелом женском молоке белка|l,1-1,5 г/100 мл.|Однако его количество может быть разное. При необходимости нужно точно установить количество белка в материнском молоке. В коровьем молоке протеина
2,8-3,5 г/100 мл. Таким образом, при получении коровьего молока ребенок перекармливается белком.
Кроме того, белки женского молока отличаются не только количеством, но и качественными особенностями:
- основным компонентом являются сывороточные белки — альбумины и глобулины; так как они аналогичны белкам сыворотки крови ребенка, то могут всасываться в кишечнике в неизмененном виде;
- важной отличительной особенностью белкового состава грудного молока от коровьего является соотношение между альбумино-глобули-новыми фракциями (мелкодисперсными, т.е. низкомолекулярными) и казеиногеном (крупнодисперсным, т.е. высокомолекулярным). Последний появляется в молозиве на 4-5 день лактации, количество его постепенно увеличивается. Соотношение между альбумино-глобули-новыми фракциями и казеиногеном в грудном и коровьем молоке соответственно равно 4:1 и 1:4;
