Гипертермический синдром. Неотложная помощь
Гипертермический синдром — патологический процесс на фоне длительно удерживающейся лихорадки, приводящей к срыву компенсаторных возможностей терморегуляции и полиорганным, микроциркуляторным и дисметаболическим расстройствам.
При высокой температуре (39–40 °С) потребление кислорода не обеспечивает возрастающие тканевые потребности, что приводит к развитию гипоксии, ацидоза и кетоза, эндотоксикоза; возникает угроза истощения энергетических ресурсов, что наиболее опасно для нервной системы и
функции миокарда. В ряде случаев гипертермический синдром развивается вследствие тяжелой вододефицитной дегидратации, гипертиреоидного криза или под влиянием некоторых лекарств.
Лечебная тактика врача при повышении температуры, состоит в решении двух вопросов:
1. Следует ли снижать температуру тела
2. Какие средства необходимо использовать для снижения температуры?
Показания для назначения жаропонижающих препаратов. Жаропонижающие средства (по данным ВОЗ) следует применять тогда, когда аксилярная температура у ребенка превышает 38,5 °С. Рекомендуется снижать температуру тела 38 °С и выше в следующих ситуациях:
– наличие у ребенка тяжелого легочного или сердечно-сосудистого за болевания, тяжелого психоневрологического состояния, течение которого может ухудшиться при лихорадке;
– детям с наследственными метаболическими заболеваниями;
– детям с фебрильными судорогами в анамнезе и риском развития их (особенно в возрасте первых 5 лет жизни);
– если лихорадка сопровождается жалобами на плохое самочувствие, мышечными болями или головной болью.
Неотложная помощь при «красной» гипертермии:
– раскрыть ребенка, напоить;
– ибупрофен 5–10 мг/кг (не более 30 мг/кг/сут) внутрь детям старше 6 месяцев при неэффективности
– физические методы охлаждения: пузырь со льдом на расстоянии около 4 см над областью
головы.
Внимание! Однократное применение физических методов охлаждения не следует продолжать более 30–40 минут. Недопустимо резкое снижение температуры тела из-за возможности развития коллапса.
Если в течение 20–30 минут. после вышеуказанных мероприятий температура тела не снизилась, либо температура тела ребенка изначально была выше 39,0 °С, в/м ввести (допустима комбинация лекарственных средств в одном шприце):
– 50%-ный раствор метамизола натрия (анальгина) — 0,1 мл/год (5 мг/кг);
– 2,5%-ный раствор прометазина (пипольфена) 0,1–0,15 мл/год (0,5–1,0 мг/кг), но не более 1,0 мл или 1%-ный раствор дифенгидрамина (димедрола) из расчета 0,1 мл/год (0,1 мг/кг).
Примечание. Для купирования гипертермии можно использовать раствор вольтарена или диклофенака (в 1 мл — 25 мг акт. вещества) 0,5 мл/год (1 мг/кг) в/м, но не более 3,0 мл.
Неотложная помощь при «белой» гипертермии:
Согреть ребенка (грелки к рукам и ногам), дать внутрь обильное теплое питье. Ввести в/м:
– 50%-ный раствор метамизола натрия (анальгина) — 0,1 мл /год;
– 2,5%-ный раствор прометазина (пипольфена) 0,1–0,15 мл/год или 1%-ный раствор димедрола — 0,1 мл/год;
– 2%-ный раствор папаверина — 0,1–0,2 мл/год (0,2 мг/кг) или раствор дротаверина (но-шпы) в дозе 0,1 мл/год или 1%-ный раствор дибазола в дозе 0,1 мл/год;
– для детей старшего возраста возможно введение метамизола натрия в указанных дозировках и 2%-ного раствора никотиновой кислоты 0,05 мл/кг в/м. 7
Если кожные покровы порозовели и стали теплыми — физические методы охлаждения. В случае наличия «судорожной готовности» в/м ввести:
– 0,1%-ный раствор диазепама — 0,1–0,15 мл/год;
– 50%-ный раствор анальгина — 0,1 мл/год.
Внимание! При лихорадке температура тела контролируется каждые 30–60 минут и после ее снижения до 37,5 ºС лечебные гипотермические меро приятия прекращают, так как она может снизиться самостоятельно без дополнительных вмешательств.
Если лихорадка не купируется, то возможно развитие «злокачествен ной» гипертермии (имеются выраженные признаки централизации кровооб ращения — разница между кожной и ректальной температурой более 1 °С).
Эффект оказывает введение глюкокортикоидов (3%-ный раствор преднизолона — 5 мг/кг или 0,4%-ный раствор дексаметазона — 0,3 мг/кг (в 1 мл — 4 мг) в/в или в/м), иногда в сочетании с нейролептиками (0,25%-ный раствор дроперидола 0,1–0,2 мл/кг, аминазин и др.).
Примечания:
2. Побочные эффекты метамизола натрия: нарушение функции почек, олигурия, крапивница, снижение артериального давления, развитие агрануло цитоза. Местные реакции: при в/м введении возможны инфильтраты в месте введения, при в/в введении — сонливость, сухость во рту.
Показания к госпитализации:
– неэффективное использование двух и более схем терапии;
– неэффективное применение стартовой терапии при «бледной»
лихорадке;
– сочетание лихорадки с судорожным синдромом, гипертензионным или
гипертензионно-гидроцефальным синдромами перинатального генеза;
– дети с гипертермичесским синдромом
БИЛЕТ №62
1. Рациональное питание беременной и кормящей женщины. Влияние рационального питания на профилактику заболеваний у ребёнка
Питание женщины во время беременности призвано обеспечить правильное течение, благоприятной исход беременности и поддерживать оптимальное состояние здоровья женщины, тем самым способствовать нормальному формированию, росту и развитию плода.
Неправильное питание в период беременности наряду с другими причинами может привести к тяжелым последствиям — выкидышу, преждевременным родам, рождению ребенка с различными внутриутробными дефектами, отставанию в физическом и нервно-психическом развитии.
Дефицит отдельных макро- и микронутриентов во внутриутробном периоде влияет не только на формирование плода, но и отрицательно сказывается на дальнейшем состоянии здоровья ребенка и является фактором риска развития целого ряда заболеваний в зрелом возрасте (табл. 5).
В последние годы большое внимание уделяется достаточному поступлению цинка в период беременности. В экспериментальных исследованиях при его дефиците выявлен выраженный тератогенный эффект: аномалии развития мозга, расщелина верхней челюсти, аномалии развития сердца, легких, мочеполовой системы. Дефицит цинка оказывает влияние на развитие эмбриона и плода посредством нескольких механизмов, включающих снижение клеточной пролиферации, снижение синтеза белка, увеличение активности свободно-радикальных процессов, клеточного апоптоза.
Дефицит цинка у беременной женщины сопровождается снижением иммунного ответа, повышенной заболеваемостью, увеличивает частоту осложнений беременности и рецидивов хронических заболеваний.
Недостаточная обеспеченность железомбеременных женщин увеличивает риск преждевременных родов. Дефицит железа отрицательно влияет на иммунный ответ и увеличивает риск инфекции; при этом снижается активность фагоцитов и нейтрофилов и уменьшается бактерицидное действие клеток киллеров (NK).
Следует отметить, что помимо железа иммунный ответ определяют и другие эссенциальные микроэлементыи их дефицит также предрасполагает к развитию инфекционных заболеваний (табл. 6)
Таким образом, обеспечение беременных женщин адекватным количеством всех эссенциальныхмикро- нутриентов играет важную роль в нормальном течении беременности, предупреждении преждевременных родов и благоприятном нутритивном статусе новорожденного ребенка.
Однако опасен не только дефицит, но и избыточное потребление некоторых микронутриентов, особенно витамина А, отличающегося токсичностью в больших дозах.
Питание женщины во время беременности должно быть полноценным и разнообразным, полностью соответствуя физиологическим потребностям в пищевых веществах и энергии как самой женщины, так и растущего плода с учетом срока гестации. Рекомендуется сохранение пищевых стереотипов, сформированных у женщин до наступления беременности (если питание женщины было достаточно адекватным). Все это будет способствовать обеспечению комфортного самочувствия, хорошего настроения и высокой активности беременной женщины.
В первом триместре беременности, когда плод еще невелик, а женщина продолжает вести обычный образ жизни, потребности в основных пищевых веществах и энергии существенно не меняются и соответствуют рекомендуемым физиологическим нормам для женщин детородного возраста.
Во втором и третьем триместре беременности, когда плод достигает больших размеров, для его нормального развития, а также для роста плаценты, матки, грудных желез требуется дополнительное количество энергии, белка, кальция, железа, витаминов. Для адекватной моторной активности кишечника необходимо дополнительное поступление пищевых волокон.
Учитывая высокую потребность беременных женщин в витаминах и тот факт, что их содержание внатуральных продуктах недостаточно, особенно в зимне-весенний период, целесообразно назначать витаминно-минеральные комплексы, предназначенные длябеременных женщин или специализированные обогащенныепродукты.
С этой целью могут использоваться «Витрумпренатал/форте», «Мадонна» в гранулах, «Матерна», «Мультитабсперинатал», «Копмливит Мама», «Прегнавит», «Теравит»,.«ЭлевитПронаталь» и др., которые рекомендуется принимать в течение беременности курсами. Подбор осуществляется индивидуально. При выборе поливитаминного препарата следует обращать внимание на содержание отдельных составляющих и их концентраций. Так, некоторые препараты не содержат йода, а концентрация железа может отличаться в 4 раза. При повышенном содержании витамина А (от 300 до 500% суточной нормы) продолжительность курса должна быть ограничена.
Однако предпочтение следует отдавать специализированным продуктам, обогащенным витаминами и минеральными веществам. Умеренный уровень внесения витаминов и минеральных веществ (30% суточной потребности) позволяет использование таких продуктов на протяжении всего периода лактации. Особо нуждаются в назначении продуктов данной группы беременные женщины с недостаточным и нерациональным питанием, страдающие хроническими заболеваниями, анемией, а также при наличии тяжелых гестозов, многоплодной беременности.
1. «Фемилак»(Нутритек,Россия)
2. «МОМилМама»(Летриде Краон,Франция)
3. «АТУ МАМА»(витаминизированноемолоко)(Вимм-Билль-Данн, Россия)
4. «АННАМАРИЯ»(МоскваЗлатоглавая,Россия)
5. «ДамилМамам»(НТИ,Дания)
6. «Мадонна»(Валетек,Россия)
7. «Амалтея»(CBMBV,Голландия)
Рекомендуемые продукты для будущих мам (г/сут):
| Хлеб пшеничный | |
| Хлеб ржаной | |
| Мука пшеничная | |
| Крупы, макаронные изделия | |
| Картофель | |
| Овощи | |
| Фрукты свежие | |
| Соки | |
| Фрукты сухие | |
| Сахар | |
| Кондитерские изделия | |
| Мясо, птица | |
| Рыба | |
| Молоко, кефир и др. кисломолочные продукты 2,5% жирности | |
| Творог 9% жирности | |
| Сметана 10% жирности | |
| Масло сливочное | |
| Масло растительное | |
| Яйцо | 0,5 шт. |
| Сыр | |
| Чай | |
| Кофе | |
| Соль | |
| Химический состав рационов: | |
| Белки, г вт.ч. животные, г | |
| Жиры, г вт.ч. растительные., г | |
| Углеводы, г | |
| Энергетическая ценность, ккал |
Табл. 5.Виды дефицитных состояний и возможные последствия для плода
| Дефицитные состояния | Нарушения развития плода |
| Белково-энергетический дефицит | Внутриутробная гипотрофия, задержка развития головного мозга |
| Дефицит длинноцепочечных полиненасыщенных жирных кислот, нарушение соотношения омега-З и омега-6 ПНЖК | Нарушение развития ткани головного мозга и сетчатки глаза. Отставание в росте, кожные нарушения, нарушения репродуктивной функции, жировая дегенерация печени, нарушение когнитивных функций |
| Дефицит фолиевой кислоты | Дефекты развития нервной трубки (мозговая грыжа, анэнцефалия и др.), замедленный рост энтероцитов |
| Дефицит витамина А | Врожденные пороки развития |
| Дефицит йода | Нарушение нервно-психического развития (при тяжелых формах — врожденный кретинизм) |
Табл. 6.Влияние дефицита микроэлементов на состояние иммунной системы
| Микроэлемент | Влияние дефицита |
| Железо | Снижение цитотоксической активности фагоцитов и пролиферации Т1-лимфоцитов |
| Цинк | Снижение пролиферации и функциональной активности Т-лимфоцитов |
| Селен | Снижение продукции антител, синтеза цитокинов, пролиферации лимфоцитов |
| Медь | Снижение фагоцитарной активности, продукции антител. Пролиферации Т-лимфоцитов и числа В-клеток |
ПИТАНИЕ КОРМЯЩИХ МАТЕРЕЙ
В период кормления грудью питание женщины необходимо организовывать с учетом поддержания ее здоровья,обеспечения достаточной и продолжительной лактациипри оптимальном составе грудного молока. Питание кормящей матери должно удовлетворять ее физиологические потребности в пищевых веществах и энергии, а также возрастные потребности ребенка первых месяцев жизни
Для улучшения состава рационов кормящих женщин, достаточной выработки грудного молока и оптимизации его состава могут использоваться продукты для беременных и кормящих женщин. Наиболее целесообразно назначение специальных продуктов для кормящих матерей, в состав которых введены травы, обладающие лактогонным действием: крапива, анис, тмин, фенхель, галега.
Применяются также специальные чаи с экстрактами лактогонныхтрав: укроп, анис, крапива, мелисса, галега, тмин, фенхель, гибискус, пажитник, ройбош, вербена.
Таким образом, рационально организованное питание беременных женщин и кормящих матерей, построенное с учетом рекомендуемых норм физиологических потребностей в макро- и микронутриентах и энергии, обеспечиваемых соответствующими наборами продуктов, использованием витаминно-минеральных комплексов или специализированных продуктов нутритивного и лактогонного действия, обогащенных витаминами и минеральными веществами безусловно, позволит поддержать здоровье женщины и обеспечить адекватное развитие, как плода, так и грудного ребенка.
(Материал целиком взят из национальной программы вскармливания)
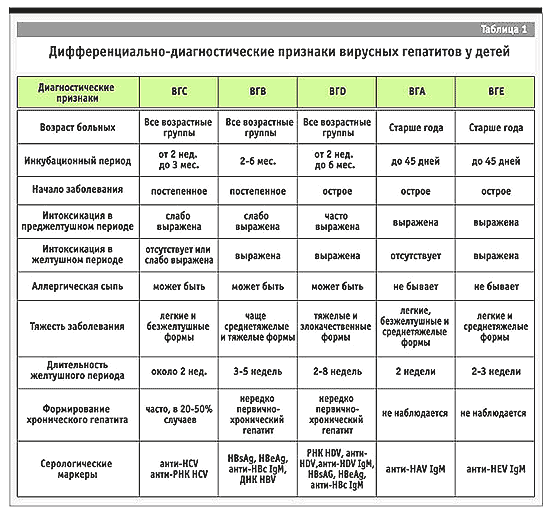
2. Гепатиты детей старшего школьного возраста. Диф.диагноз. Диагностика.
Хронические гепатиты - группа заболеваний, сопровождающихся развитием диффузного воспалительного процесса в печени, протекающего более 6 мес, документированного биохимическими показателями, результатами морфологического исследования печени, а также специфическими маркёрами в сыворотке крови.
Этиология и патогенез
Восемь основных генотипов A-H обнаруживаются в крови и других биологических жидкостях (сперме, слюне, носоглоточной слизи) и передаются четырьмя основными путями: половым; от матери ребёнку во внутриутробном периоде и в родах (перинатальный); парентеральным (через кровь); горизонтальным (при тесном бытовом контакте или через инфицированные предметы общего пользования; в основном наблюдается в раннем детстве).
Во всём мире основной путь передачи вирусного гепатита B (ВГВ) - перинатальный. Если беременная является носительницей ВГВ (и, кроме того, HBеAg-позитивна), вероятность заражения новорождённого с развитием у него носительства вируса составляет 90%. Во взрослом возрасте 25% таких детей умрут от хронической печёночной недостаточности или рака печени. Хотя HBsAg, HBеAg и ДНК ВГВ обнаруживают в грудном молоке, тип вскармливания на риск передачи ВГВ не влияет. Другие факторы риска заражения ВГО: переливание крови и/или продуктов крови; введение инъекционных наркотиков, татуировки, пирсинг и другие инвазивные процедуры на коже; незащищённые проникающие половые контакты, особенно анальный и вагинальный половой акт; трансплантация органов; работа в медицинских учреждениях; гемодиализ.
• В регионах с низкой эндемичностью ВГВ-инфекции наибольшая заболеваемость приходится на подростков и молодёжь.
• Самые частые пути передачи ВГВ в этих группах - половой и парентеральный (при небезопасных инъекциях наркотиков и токсинов).
Считают, что хронический гепатит В (ХГВ) - первично хроническое или возникающее после стёртой или субклинической формы острой инфекции заболевание. Фазы ХГВ: начальная или иммунной толерантности (1); иммунного ответа (репликативная), протекающего с выраженной клинической и лабораторной активностью (2); интегративная (3); носительство HBsAg (4).
Сама ДНК вируса гепатита В (ДНК HBV) не вызывает цитолиза. Повреждение гепатоцитов связано с иммунными реакциями, возникающими в ответ на циркулирующие вирусные и печёночные антигены. Во 2-й фазе репликации экспрессируются антигены вируса: HBsAg, HBсAg, HBеAg (см. главу 11, раздел «Вирусные гепатиты»), иммунная реакция более выражена, что вызывает массивный некроз паренхимы печени и затем мутацию вируса.
Пути передачи хронического гепатита С (ХГС) аналогичны таковым при ХГВ, но РНК-вирус гепатита С оказывает прямое гепатотоксическое действие.
Возбудитель хронического гепатита D - РНК-содержащая частица, внешняя оболочка которого представлена HBsAg. В центре частицы находится антиген вируса гепатита D. Дельта-вирус способен размножаться в клетках печени только в присутствии вируса гепатита В, так как для выхода из клетки частицы дельта вируса используют его белки. Заболевание протекает совместно с вирусным гепатитом B по типу коинфекции или суперинфекции.
Классификация хронических гепатитов (международная группа экспертов, Лос-Анджелес, 1994)
| Вид гепатита (серологические маркёры) | Степень активности* | Степень фиброзирования** |
| Хронический гепатит B (HBsAg, ДНК HBV) | Минимальная Низкая Умеренная Выраженная | Нет фиброза Слабовыраженный фиброз Умеренный фиброз Выраженный фиброз |
| Хронический гепатит C (Anti-HCV, PHK HCV) | ||
| Хронический гепатит D (HBsAg, AntiHDV, PHK HDV) | ||
| Хронический гепатит G (Anti-HGV, PHK HGV) | ||
| Аутоиммунный Тип 1 (антитела к ядерным антигенам). Тип 2 (антитела к микросомам печени и почек). Тип 3 (антитела к растворимому печеночному антигену и печеночно-панкреатическому антигену) | ||
| Лекарственный (нет маркёров вирусных гепатитов и редко обнаруживаются аутоантитела) | ||
| Криптогенный (нет вирусных маркёров и аутоантител) |
* Устанавливается по результатам гистологического исследования ткани печени и ориентировочно - по степени активности АЛТ и АСТ (1,5-2 нормы - минимальная, 2-5 норм - низкая, 5-10 норм - умеренная, выше 10 норм - выраженная).
** На основании морфологического исследования печени и ориентировочно - по данным УЗИ.
Клинические проявления
Клинические проявления хронических гепатитов выражены слабо и неспецифичны. Бессимптомное течение отмечают у 25% больных. Формирование хронического гепатита чаще происходит в исходе острого гепатита, протекающего в виде атипичных (стёртых, безжелтушных, субклинических) форм и крайне редко при манифестных (т.е. желтушных) формах острого гепатита. Острую фазу заболевания и появление клинических симптомов хронического гепатита разделяют 5 лет и более.
Основные синдромы хронического гепатита
| Синдром | Проявление |
| Астенический | Немотивированная слабость, утомляемость, эмоциональная лабильность, головная боль |
| Диспепсический | Низкая толерантность к пищевым нагрузкам, особенно к жареной и жирной пище, стойкое снижение аппетита, периодическая тошнота |
| Абдоминальный | Периодически возникающая боль в животе, чаще в эпигастральной области, реже в правом подреберье |
| Гепатомегалия | В 90% случаев - единственное проявление заболевания. Печень при пальпации умеренно болезненна, уплотнённой консистенции, поверхность гладкая |
| Спленомегалия | У 1/3 детей, причём чем младше ребёнок, тем чаще. Селезёнка при пальпации плотноэластической консистенции, поверхность ровная, гладкая |
| Геморрагический | Отражение коагулопатии вследствие хронической печёночной недостаточности - у 1/3 больных: редкие носовые кровотечения, экхимозы, петехиальная сыпь |
| Желтуха | Отсутствует у большинства больных, её появление, как правило, отражает суперинфекцию другими гепатотропными вирусами |
Внепеченочные проявления, связанные с внепечёночной репликацией вируса, более характерны для ХГС; могут проявляться рецидивирующими дерматитами, геморрагическим васкулитом, гломерулонефритом и т.д. Они развиваются в пубертатном возрасте. К ним относят и сосудистые изменения, которые бывают реже, но их наличие обязывает провести расширенное исследование функций печени.
Диагностика
Специфические методы. С помощью ИФА обнаруживают основные маркёры хронических гепатитов, с помощью ПЦР - ДНКили РНК-вируса. Серологические маркёры ВГВ используют для установления диагноза и стадии заболевания. Антитела к поверхностному антигену вируса - анти-HBsAg появляются в крови через 3-6 мес и сохраняются много лет. Их обнаружение свидетельствует либо о перенесённой ранее инфекции, либо о предшествующей вакцинации.
• Минимальный объём исследованийпри хронических гепатитах:
- серологические маркёры ХГ B, D и C;
- биохимическое исследование крови: билирубин, АЛТ, АСТ, протромбиновый индекс, ЩФ, холестерин;
- иммунограмма;
- УЗИ органов брюшной полости.
• Диагноз хронического гепатита устанавливают на основании:
- наличия воспалительного процесса в печени продолжительностью более 6 мес;
- подтверждённого биохимическими показателями;
- результатами морфологических исследований печени;
- специфическими маркёрами в сыворотке крови.
• Окончательный диагноз может быть установлен только на основании морфологического исследования биоптатов печени.
Неспецифические методы. К ним можно отнести биохимические, иммунологические тесты и инструментальные методы исследования.
Биохимические тесты не несут информации об этиологии заболевания, но отражают характер поражения печени и состояние её функции.
• Повышение уровня печёночно-клеточных ферментов: при хроническом гепатите увеличение АЛТ более выраженное, чем АСТ, это связано с различной локализацией ферментов: АЛТ - в цитоплазме, АСТ - в митохондриях, при циррозах, напротив, преобладает активность АСТ над АЛТ; также характерно увеличение активности таких ферментов, как лактатдегидрогеназы, γ-глютамилтранспептидазы, ЩФ.
• Нарушение жирового и пигментного обменов: повышение прямой фракции билирубина, содержания общего холестерина, β-липопротеидов, активности ЩФ, 5-нуклеотидазы.
• Нарушение белково-синтетической функции печени: снижение концентрации общего белка, повышение тимоловой пробы, снижение сулемовой пробы, снижение протромбинового индекса, стойкая диспротеинемия за счёт повышения глобулиновых фракций, особенно γ-глобулинов и снижения альбуминов.
Иммунологические тесты. Характерно снижение Т-супрессоров, повышение сывороточных иммуноглобулинов.
Инструментальные методы. УЗИ печени позволяет определить размеры печени, выявить цирроз печени и портальную гипертензию. Могут быть использованы реогепатография, пункционная биопсия печени.
Морфологические методы. На сегодняшний день пункционная биопсия является золотым стандартом диагностики заболеваний печени (рис. 7.18). Степень активности гепатита чаще всего оценивают полуколичественным гистологическим индексом активности, известным так же, как система Кноделя, определяемой в баллах. Гистологическое исследование биоптата (образца тканей печени) позволяет принять решение о необходимости и тактике противовирусной терапии.
Лечение
В фазу репликации (обострения) показана госпитализация в специализированное отделение, показан постельный режим, строгая диетотерапия. Стол № 5а по М.И. Певзнеру - физиологически полноценная диета с умеренным ограничением жиров и поваренной соли, механических и химических раздражителей слизистой оболочки и рецепторного аппарата ЖКТ.
Базисная терапия включает назначение противовирусной терапии (см. лечение в главе 11, раздел «Вирусные гепатиты»). Благодаря ей удаётся значительно увеличить продолжительность жизни у детей и взрослых (рис. 7.19, а).
В педиатрической практике используют виферон♠ (сочетание интерферона-α с мембраностабилизаторами), выпускаемый в ректальных суппозиториях. Дозы для детей: до 3 лет - по 1 млн МЕ, старше 3 лет - 2 млн МЕ 2 раза в сутки с интервалом 12 ч 3 раза в неделю.
При ХГВ на фоне репликации вируса рекомендован противовирусный химиопрепарат ламивудин в растворе для приёма внутрь и таблетках. Режим дозирования: по 3 мг/кг в сутки детям с 3-месячного возраста, но не более 100 мг/сутки, внутрь, 1 раз в сутки, курсом 9-12 мес. Таблетки по 100 мг 1 раз в сут назначают подросткам (16 лет и старше) внутрь, независимо от приёма пищи.
При тяжёлой форме хронического гепатита назначают глюкокортикоиды: преднизолон или метилпреднизолон в таблетках по 0,001; 0,0025 и 0,005 мг по 1-2 мг/кг в сутки в 2 приёма без учёта суточного ритма. После достижения ремиссии дозу снижают на 5-10 мг до поддерживающей дозы 0,3-0,6 мг/кг в сутки, 10-15 мг/сут преднизолона или 8-12 мг/сутметилпреднизолона.
• Прогноз при врождённом ХГВ неблагоприятный, 30% детей в последующем погибают от цирроза печени и гепатокарциномы.
Сопроводительная терапия - симптоматическое и патогенетическое лечение, включающее назначение гепатопротекторов и других препаратов.
Профилактика
Основные профилактические мероприятия должны быть направлены на предотвращение инфицирования вирусами гепатитов, следовательно, требуются раннее выявление больных со стёртыми формами заболевания и их адекватное лечение. У носителей HBsAg необходим регулярный (не реже 1 раза в 6 мес) контроль биохимических и вирусологических показателей с целью предотвращения активации вируса к репликации.
Для вакцинация против гепатита B применяют рекомбинантные вакцины.Детям, рождённым от матерей-носителей гепатита B, одновременно с вакциной рекомендовано введение иммуноглобулина против HBV, при этом препараты следует вводить в разные места. В соответствии с правилами, существующими в РФ, вакцинацию этой категории детей проводят четырёхкратно по схеме: 0 (в день рождения), 1, 2, 12 мес жизни. Против гепатита B обязательно прививают подростков в возрасте 11-13 лет по той же схеме. Широко вакцинируют медицинских работников и лиц из групп риска по заражению гепатитом B. Вакцинация приводит к постепенному снижению уровня инфицированности населения РФ вирусом гепатита B.
Вакцина против HCV до настоящего времени не разработана, в связи с чем профилактику гепатита C строят на пресечении всех возможностей парентерального (в том числе трансфузионного) инфицирования.
• Своевременная вакцинация позволяет предупредить инфицирование вирусом гепатита B (HBV) новорождённого от HbsAg-позитивной матери и в последующем - возникновение хронического гепатита.
• Хронические гепатиты могут возникать при бесконтрольном применении ЛС (парацетамол, НПВС, антибиотики и др.).
• Хроническую патологию печени, цирроз печени и печёночную недостаточность у детей наблюдают редко, но при их наличии прогноз часто неблагоприятный.
• Трансплантация печени - эффективный метод лечения острой и хронической печёночной недостаточности.
Прогноз
Вероятность полного выздоровления незначительная. При хронических вирусных гепатитах происходит многолетняя персистенция вируса-возбудителя, возможно сочетание с активным патологическим процессом. В среднем через 30 лет у 30% больных хроническим активным гепатитом В развивается цирроз печени.
В течение 5 лет примерно у каждого четвертого пациента с циррозом, обусловленным HBV, наступает декомпенсация функции печени, ещё у 5-10% пациентов развивается рак печени. Без лечения примерно 15% пациентов с циррозом умирают в течение 5 лет. В 1-1,5% случаев формируется цирроз, а в остальных 89% возникает длительная ремиссия с носительством НВsАg. При ХГD прогноз неблагоприятный - в 20-25% случаев процесс перетекает в цирроз печени; освобождения от возбудителя не наступает. ХГС течёт медленно, «мягко», без прекращения вирусемии в течение многих лет, с периодическим повышением активности аминотрансфераз и с выраженной склонностью к фиброзированию. По мере прогрессирования процесса развиваются цирроз печени и гепатоцеллюлярная карцинома.
БИЛЕТ №63
