Саркомы мягких тканей чаще всего локализуются на
а) голове и шее
б) верхних конечностях
в) нижних конечностях
г) туловище
Боль при саркомах мягких тканей наблюдается
а) всегда
б) часто
в) редко
г) не наблюдается
Наиболее характерным признаком саркомы мягких тканей является
а) боль
б) нарушение функции конечности
в) припухлость мягких тканей
г) изменение окраски кожи над припухлостью
Симптом «гармошки» является характерным признаком
а) злокачественной фиброзной гистиоцитомы
б) дифференцированной фибросаркомы
в) посттравматической гематомы
г) хронического воспалительного инфильтрата
Решающим методом обследования для выявления саркомы мягких тканей является а) рентгенологическое исследование
б)УЗИ
в) термография
г) ангиография
д) пункция или биопсия прощупываемого образования
При саркомах мягких тканей оптимальным является лечение
а) хирургическое
б) лучевое
в) хирургическое + лучевое
г) хирургическое + полихимиотерапия и (или) лучевая терапия
д) лучевая терапия + химиотерапия
Часть 1. Лимфогранулематоз
Введение
Лимфогранулематоз (син.: лимфома Ходжкина, ЛГМ) представляет собой один из типов лимфом. Лимфомами называют злокачественные опухоли лимфоидной ткани, при которых, в отличие от лейкозов, очаги поражения возникают вне костного мозга. Из-за частоты и своеобразия лимфогранулематоза многочисленную группу лимфом делят на лимфому Ходжкина и неходжкинские лимфомы.
Основой для распознавания лимфогранулематоза служит гистологическое исследование. В очагах поражения обнаруживают специфическую гранулему с атипическими гигантскими клетками Березовского-Штернберга. Наличие клеток Березовского-Штернберга является достоверным признаком ЛГМ.
В недавнем прошлом лимфогранулематоз являлся неизлечимым заболеванием. В настоящее время большинство больных удается излечить даже при распространенных формах новообразования.
Целевыми установками обучения является знание 4-х основных положений и овладение 3-я практическими навыками.
Целевые установки
Знать
1. Классификацию лимфогранулематоза по стадиям и гистологическим формам. Симптомы интоксикации.
2. Клиническую картину лимфогранулематоза.
3. Систему обследования больных с подозрением на лимфогранулематоз.
4. Современные принципы лечения.
Уметь
1. Заподозрить у больного лимфогранулематоз.
2. Составить план специального обследования больного.
3. Произвести пункцию увеличенного лимфатического узла.
Иметь представление
1. Об уровне и возрастных особенностях заболеваемости лимфомой Ходжкина.
2. О технике забора материала для гистологического исследования.
3. О факторах прогностического риска.
Основные положения
• Лимфомами называют злокачественные опухоли лимфоидной ткани, при которых очаги поражения возникают вне костного мозга. Различают лимфому Ходжкина (лимфогранулематоз) и неходжкинские лимфомы.
• У лиц от 15 до 25 лет лимфома Ходжкина является самой частой злокачественной опухолью.
• Лимфогранулематоз обычно поражает лимфатические узлы, но нередко локализуется в лимфоидной ткани селезенки, печени, легких и других органов.
• Пораженные лимфатические узлы увеличены в размерах, эластической консистенции, но с течением времени становятся плотнее. Они обычно безболезненны, подвижны, не спаяны между собой и с окружающими тканями.
• Чаще всего первыми поражаются лимфатические узлы шеи.
• Специфической особенностью лимфогранулематоза является наличие клеток Березовского-Штернберга - гигантских клеток с двудольчатым ядром.
• По международной гистологической классификации различают 4 варианта опухоли:
лимфогистиоцитарный,
нодулярно-склеротический,
смешанно-клеточный,
лимфоидного истощения.
• Особенностью метастазирования лимфогранулематоза и других
лимфом является поражение лимфоидной ткани не только вблизи первичного очага, ной в отдаленных частях тела.
• В зависимости от степени распространения, различают 4 стадии лимфом.
В классификации учитывают количество пораженных областей, расположение очагов новообразования по отношению к диафрагме, поражение внутренних органов, а также наличие симптомов интоксикации.
• «Симптомами интоксикации» считаются:
потеря массы тела более чем на 10% за 6 месяцев;
профузные ночные поты;
подъем температуры тела выше 38°С в течение трех дней подряд без признаков воспалительного процесса.
• Клинический минимум обследования при поражении поверхностных лимфатических узлов включает общий анализ крови, рентгенологическое исследование грудной клетки, пункцию ибиопсию подозрительного узла.
• Гистологическое исследование - основной метод диагностики лимфогранулематоза.
• Ведущим методом лечения лимфомы Ходжкина является химиотерапия. Ее применяют самостоятельно или в сочетании с лучевым лечением.
• Современные схемы лекарственного и химиолучевого лечения позволяют достичь стойкого (на протяжении более 10-20 лет) выздоровления большинства больных.
Клиническая анатомия
Лимфатические узлы в норме представляют собой окруженные капсулой образования розовато-серого цвета, округлой или бобовидной формы. В организме человека насчитывается более 150 групп лимфатических узлов. Размер узлов колеблется от 0,5 мм до 20-22 мм в длину.
Поверхностные лимфатические узлы легко доступны пальпации. Лимфатические узлы средостения, брюшной полости, забрюшинного пространства и полости таза прощупать невозможно.
Скопления лимфоидной ткани, кроме лимфатических узлов, содержатся в миндалинах, селезенке, тимусе, кольце Вальдейера. Кроме этого одиночные лимфоидные узелки располагаются в слизистой оболочке желудочно-кишечного тракта, органов дыхания, мочевыводящих путей и других внутренних органов.
• Запомните обязательно!
Лимфома Ходжкина и неходжкинские лимфомы могут возникнуть из лимфатических узлов в любой части тела и из лимфоидной ткани в любом внутреннем органе.
Гистологическое строение.Лимфатические узлы характеризуются пестрым клеточным составом. Преобладают лимфоциты (75-80%) и ретикулярные клетки (15-25%). Кроме них встречаются плазматические и тучные клетки, бласты, макрофаги, гранулоциты и моноциты. Ретикулярные клетки (ст.: гистиоциты) делят узел на фолликулы, в которых располагаются остальные клеточные элементы.
Эпидемиология
Заболеваемость.Лимфогранулематоз к числу частых злокачественных новообразований не относится. Повышенная заболеваемость наблюдается в Северной Америке, низкая - в Восточной Азии. Различия в уровне заболеваемости невысоки.
В России стандартизованные по мировому стандарту показатели заболеваемости стабильно держатся у мужчин на цифрах 2,3-2,5, а у женщин 1,9-2,0 на 100 000 нас. В 2002 г. на долю лимфомы Ходжкина приходилось менее 1% от общего числа заболевших злокачественными новообразованиями.
Возрастно-половые особенности.Показатели заболеваемости лимфомой Ходжкина у мужчин и женщин примерно одинаковы.
Пик заболеваемости приходится на возрастную группу от 15 до 25 лет (рис. 20.1), в которой лимфогранулематоз является самой частой формой злокачественных опухолей (рис. 20.2). У детей до 15 лет он встречается редко, но и в этом возрасте лимфома Ходжкина является одним из наиболее частых злокачественных новообразований. В средней возрастной группе заболеваемость снижается, а с 50-летнего возраста у мужчин она вновь повышается.
Рис. 20.2. Структура заболеваемости
злокачественными опухолями в возрастной группе
15-24 года

Смертность.Смертность от лимфогранулематоза невысока. В европейских странах она составляет 0,7, а в России в 2002 г. 1,0 на 100 000 нас. Отношение умерших от ЛГМ к числу заболевших в 2002 г. составило 43,0%.
Способствующие факторыизучены недостаточно. Зависимости от образа жизни, характера питания и вредных привычек не обнаружено. Сведения о влиянии профессиональных вредностей немногочисленны и противоречивы. Имеются данные о том, что заболевание чаще встречается в малочисленных семьях с высоким уровнем жизни. Наблюдаются случаи лимфогранулематоза у нескольких членов одной семьи или в немногочисленном коллективе. На этом основании высказывается предположение о возможной роли слабовирулентной вирусной инфекции и генетических особенностей организма, однако убедительных доказательств не получено.
Профилактика.Меры первичной профилактики ЛГМ не разработаны, поскольку точные данные о способствующих факторах отсутствуют.
Патологоанатомическая характеристика
Лимфома Ходжкина обычно поражает лимфатические узлы, реже процесс локализуется в селезенке, печени, легких и других органах. Различают лимфатические и экстра лимфатические проявления лимфогранулематоза.
Термином «лимфатические» обозначают поражение лимфатических узлов, селезенки, вилочковой железы, лимфоидного глоточного кольца, червеобразного отростка и групповых лимфатических фолликулов (пейеровых бляшек). Поражение других органов относят к числу экстралимфатических проявлений заболевания.
Макроскопическая картина.При лимфогранулематозе пораженные лимфатические узлы увеличены в размерах, имеют эластическую консистенцию, со временем становятся плотнее.
Вовлечение в процесс селезенки, печени, легких и других органов характеризуется появлением в них множественных или одиночных округлых образований. На разрезе они белесоватого цвета, капсулы не имеют, но четко отграничены от окружающей ткани. Размеры образований варьируют от просяного зерна до 5-6 и более см в диаметре. Поражение селезенки и печени иногда на глаз неразличимо и может быть обнаружено лишь при гистологическом исследовании.
Гистологическое строение.При микроскопическом исследовании пораженных лимфогранулематозом лимфатических узлов обнаруживают пролиферацию клеточных элементов и характерные для лимфомы Ходжкина клетки Березовского-Штернберга (рис. 20.3) и их предшественники - клетки Ходжкина (рис. 20.4).
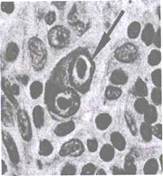
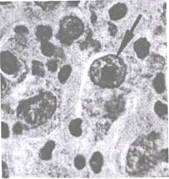
Рис. 20.3. Лимфогранулематоз. Клетка Березовского- Штернберга.
Рис. 20.4. Лимфогранулематоз. Клетка Ходжкина.
Для справки
Клетки Березовского-Штернберга (ст.: клетки Рида-Штернберга) -гигантские клетки с двух и более дольчатым ядром и огромными эозинофильными, похожими на включения ядрышками. Классические клетки имеют симметричные ядра, выглядящие как глаза совы. Специфичны для лимфогранулематоза.
Клетки Ходжкина - крупные одноядерные клетки с большим ядром и крупными ядрышками.
По последней классификации ВОЗ лимфому Ходжкина делят на нодулярный вариант слимфоидным преобладанием (син.: парагранулема, НЛП) и классическую лимфому Ходжкина.
Парагранулема клинически характеризуется локальными проявлениями заболевания, благоприятным течением, длительной выживаемостью даже при отказе от специального лечения, но повышенным риском возникновения неходжкинской лимфомы.
Деление классической лимфомы Ходжкина основано на классификации Lukas (1966). Различают четыре гистологических варианта:
лимфогистиоцитарный,
нодулярно-склеротический,
смешанно-клеточный,
лимфоидного истощения.
• Лимфогистиоцитарный вариант характеризуется выраженной пролиферацией мелких лимфоцитов и гистиоцитов. Клетки Березовского-Штернберга встречаются редко. Прогноз благоприятный.
Нодулярно-склеротический вариант содержит грубо волокнистые прослойки коллагеновой ткани, разделяющие лимфатический узел на отдельные участки. Типичны клетки Березовского-Штернберга, имеются очаги некроза, нейтрофилы и гистиоциты. Встречается часто. Прогноз благоприятный.
• Смешанно-клеточный вариант имеет пестрый клеточный состав с большим количеством клеток Березовского-Штернберга и очагами некроза. Встречается часто. Прогноз менее благоприятен, чем у предыдущих форм.
• Лимфоидное истощениехарактеризуется резким уменьшением числа лимфоцитов, беспорядочным развитием соединительной ткани и наличием очагов некроза. В лимфатических узлах имеются обширные разрастания грубых коллагеновых волокон (диффузный склероз) или обилие ретикулярных клеток (ретикулярный вариант). Наблюдается пролиферация клеток Березовского-Штернберга и атипичных гистиоцитов. Прогноз неблагоприятен.
Описанные варианты гистологического строения не являются застывшими. По мере прогрессирования процесса, благоприятно протекающие лимфогистиоцитарный и нодулярно-склеротический варианты могут переходить в более злокачественные смешанно-клеточный и лимфоидного истощения.
Клетки Березовского-Штернберга характерны для всех вариантов лимфомы Ходжкина. Наличие их является бесспорным подтверждением диагноза, несмотря на то, что в редких случаях их обнаруживают при других злокачественных новообразованиях и при некоторых воспалительных процессах.
• Запомните обязательно!
Для диагностики ЛГМ решающее значение имеет обнаружение клеток Березовского-Штернберга. Отсутствие их ставит диагноз лимфомы Ходжкина под сомнение.
Стадии лимфогранулематоза.Опухоль возникает уницентрически в одном из участков лимфоидной ткани, чаще всего в лимфатическом узле. В дальнейшем клетки Березовского-Штернберга распространяются по лимфатической системе на другие лимфатические узлы и гематогенным путем, поражая внутренние органы. В отличие от солидных злокачественных опухолей, при ЛГМ и других лимфомах лимфоидная ткань поражается не только вблизи первичного очага, но и в отдаленных частях тела
Вовлечение в процесс многих групп лимфатических узлов затрудняло разработку деления на стадии. Международная классификация по стадиям была принята в 1971 г. и модифицирована в 1989 г. Она предусматривает деление лимфогранулематоза на 4 стадии (рис. 20.5).
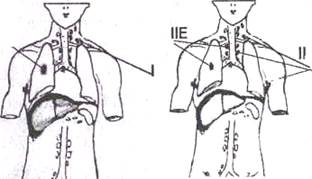
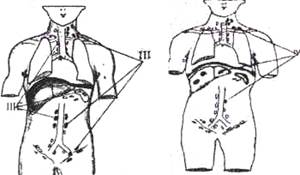
Рис. 20.5. Стадии лимфогранулематоза. Стрелками указаны очаги поражения.
I стадия (локальная) - поражение одной зоны лимфатических узлов или одного экстралимфатического органа или ткани (IE).
II стадия(регионарная) - поражение двух или более зон лимфатических узлов по одну сторону диафрагмы (II) или локализованное поражение одного экстралимфатического органа или ткани и их регионарных лимфатических узлов с или без поражения других лимфатических областей по ту же сторону диафрагмы (НЕ).
III стадия(генерализованная) - поражение двух и более зон лимфатических узлов по обе стороны диафрагмы без (III) или в сочетании с поражением селезенки (HIS) или (и) с одним экстралимфатическим органом или тканью (IIIE или IIIE+S).
IV стадия(диссеминированная) - диффузное (многофокусное) поражение одного или нескольких экстралимфатических органов или тканей с поражением или без поражения лимфатических узлов, или изолированное поражение экстралимфатического органа с поражением отдаленных (не регионарных) узлов.
Указывая стадию, мелкими цифрами отмечают количество вовлеченных в процесс областей, а поражение внутренних органов обозначают буквой (Е) и одной или тремя первыми буквами из названия органа или ткани. Поражение печени и костного мозга всегда относят к IV стадии. Установлено, что при одной и той же стадии прогноз ухудшается, если заболевание сопровождается т.н. «симптомами интоксикации»*.
Отсутствие симптомов интоксикации обозначают индексом А, наличие хотя бы одного из них - индексом В.
Примечание. Описание симптомов интоксикации см. стр. 502.
Детальная оценка распространенности процесса позволяет судить о прогнозе и планировать соответствующее лечение.
• Запомните обязательно!
Независимо от стадии заболевания больные ЛГМ нуждаются в специальном лечении. При любой распространенности процесса они относятся ко 2 клинической группе.
Клиническая картина
Варианты течения.В большинстве случаев лимфогранулематоз имеет хроническое течение с обострениями, во время которых процесс распространяется на новые группы лимфатических узлов и внутренние органы. Изредка протекает бурно, с острым началом, высокой температурой, проливными потами, поражением внутренних органов. Такие больные погибают в течение нескольких недель или ближайших месяцев. Неблагоприятное влияние оказывает интенсивная солнечная радиация и физиотерапевтические процедуры.
Периферические лимфатические узлы.Наиболее частым, ранним и характерным признаком является увеличение периферических лимфатических узлов. Они увеличиваются без видимых причин или их обнаружение совпадает по времени с простудным заболеванием.
Пораженные лимфатические узлы:
имеют округлую или овальную форму;
неодинаковую, но чаще эластическую консистенцию;
обычно безболезненны, подвижны, не спаяны между собой и с окружающими тканями. Кожа над ними не изменена и свободно собирается в складку, свищей нет.
Чаще всего (75-80%) первыми поражаются лимфатические узлы шеи
(рис. 20.6-20.7). При одиночном поражении на шее обнаруживают один или несколько округлых или овальных, часто атипично расположенных, безболезненных лимфатических узлов. При множественном поражении окружность шеи увеличивается, контуры ее становятся неровными, иногда на глаз заметно выбухание соответственно увеличенным лимфатическим узлам.
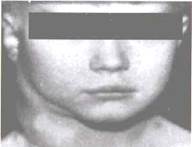
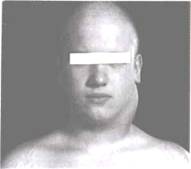
Рис. 20.6. Лимфогранулематоз. Поражение шейных лимфатических узлов справа.
Рис. 20.7. Лимфогранулематоз. Поражение шейных лимфатических узлов слева.
Первичноепоражение надключичных, подмышечных и паховых лимфатических узлов наблюдается реже. Обычно возникает сочетанное поражение этих групп с шейными или средостенными лимфатическими узлами.
Примерно у 20% больных опухоль первично возникает в средостении, но чаще лимфатические узлы средостения поражаются одновременно с шейными или подмышечными.
Поражение лимфатических узлов средостения в течение длительного времени протекает бессимптомно. В этот период заболевание обнаруживают случайно при рентгенологическом исследовании органов грудной клетки. После того, как конгломерат лимфатических узлов достигнет значительных размеров и вызовет сдавление органов грудной клетки, появляется одышка, кашель, боль в груди, определяется притупление перкуторного звука и ослабление дыхания на большем или меньшем участке грудной клетки. В далеко зашедших случаях возникает компрессионный медиастинальный синдром или ателектаз участка легкого.
Первичный лимфогранулематоз забрюшинных и подвздошных лимфатических узлов встречается очень редко. Клиническими симптомами обычно не проявляется. При множественном поражении могут возникнуть постоянные или периодические боли в пояснично-крестцовой области, нижних конечностях и животе.
Внутренние органы.На втором месте по частоте поражения после лимфатических узлов стоит селезенка. Симптомов, свидетельствующих о вовлечении в процесс этого органа, не существует. Больших размеров селезенка обычно не достигает, поэтому прощупать ее удается редко, только при наличии крупных множественных очагов поражения.
В большинстве случаев бессимптомно протекает поражение печени. При больших узлах возможны боли в подреберье.
Симптомы интоксикации.Примерно у половины больных лимфогранулематозом наблюдается повышение температуры, потливость, похудание,кожный зуд. Некоторые больные предъявляют жалобы на слабость, головную боль, боль в костях, мышцах и суставах.
Три признака, ухудшающие прогноз и учитываемые при обозначении стадии, считаются «симптомами интоксикации»:
потеря массы тела более чем на 10% за 6 месяцев,
профузные ночные поты,
подъемы температуры тела выше 38°С в течение трех дней подряд без признаков воспалительного процесса.
Наличие любого из этих симптомов служит основанием для добавления в диагнозе к соответствующей стадии индекса В.
Генерализованный кожный зуд к числу симптомов интоксикации не относится. Наличия зуда без других признаков интоксикации недостаточно для отнесения процесса в группу В.
Симптомы интоксикации обычно возникают при прощупываемых увеличенных лимфатических узлах. Чаще они сопровождают распространенный процесс, но иногда потливость, кожный зуд, повышение температуры, похудание и общая слабость предшествуют клинически определяемому увеличению лимфатических узлов или поражению внутренних органов.
Дифференциальный диагноз.В амбулаторных условиях при обнаружении у больного увеличенных лимфатических узлов лимфогранулематоз дифференцируют с неходжкинскими лимфомами, хроническим и острым лимфолейкозом, специфическими и банальными лимфаденитами, метастазами рака. Характер и особенности увеличенных узлов нередко позволяют установить предположительный диагноз*.
Диагностика
Клинический минимум обследованиязависит от локализации обнаруженного очага. При поражении поверхностных лимфатических узлов он включает общий анализ крови, рентгенологическое исследование грудной клетки и биопсию подозрительного узла.
Анализ крови важен при проведении дифференциального диагноза, а также для оценки, т.н. «биологической активности» процесса. Рентгенография необходима для суждения о распространении лимфогранулематоза на лимфатические узлы и органы грудной клетки.
Опрос.Обследование начинают с опроса. Выясняют жалобы и динамику заболевания, устанавливают время и последовательность увеличения лимфатических узлов, наличие или отсутствие связи с инфекцией или воспалительным процессом.
• «Сигналами тревоги», при которых следует высказать подозрение на лимфогранулематоз, являются:
появление одного или нескольких увеличенных безболезненных лимфатических узлов эластической консистенции, особенно при их атипичном расположении;
постепенное увеличение различных групп узлов;
необъяснимая лихорадка, особенно с профузными ночными потами, потерей массы тела или кожным зудом.
Физикальное обследование.Производят осмотр больного и пальпацию доступных лимфатических узлов, а .также органов брюшной полости, обращая внимание на границы и характер поверхности печени, селезенку.
Анализ крови.При ЛГМ может наблюдаться нормальная картина крови, но часто обнаруживают повышение СОЭ, реже - нейтрофильный лейкоцитоз с палочкоядерным сдвигом и относительное или абсолютное снижение числа лимфоцитов. В поздних стадиях возможна анемия и эозинофилия.
Наиболее информативным является повышение СОЭ. Высокие цифры (более 30 мм в 1 час) считаются признаком плохого прогноза и служат показателем биологической активности процесса. Кроме высокой СОЭ, показателями биологической активности считают повышение концентрации фибриногена, у 2-глобулина, церулоплазмина, гаптоглобина.
Нормальные цифры показателей биологической активности в диагнозе отражают добавлением к стадии индекса «я». Высокие цифры хотя бы двух из перечисленных пяти показателей обозначают индексом «в».
Широкое применение находят иммунологические исследования. Соотношение Т- и В-лимфоцитов при лимфогранулематозе не нарушено, но функция Т-лимфоцитов страдает. Снижается реакция гиперчувствительности замедленного типа на туберкулин, ДНХБ и др. Нарушена супрессорная функция Т-лимфоцитов, результатом этого является гипергаммаглобулинемия. Нарушения иммунитета проявляются склонностью к вирусным инфекциям, в особенности к опоясывающему лишаю, обострению туберкулеза, аутоиммунным цитопениям.
Рентгенологическое исследование грудной клетки включает рентгенографию в прямой и боковой проекции, а также томографию средостения. Эти исследования обязательны, но могут быть заменены компьютерной томографией. Целью является обнаружение увеличенных лимфатических узлов в средостении, очагов поражения в легких и специфического плеврита.
Рентгенологическая картина лимфогранулематоза средостения зависит от количества, расположения и размеров увеличенных лимфатических узлов. Вначале поражаются лимфатические узлы с одной стороны, что проявляется односторонним расширением тени средостения, обычно в верхнем отделе, с четкими полициклическими контурами. В последующем процесс распространяется на лимфатические узлы противоположной стороны, и расширение средостения становится двусторонним, ассиметричным (рис. 20.8).
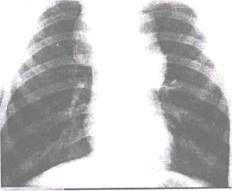
Рис. 20.8. Прямая рентгенограмма грудной клетки. Лимфогранулематоз. Двустороннее расширение средостения в верхнем отделе.
При небольших размерах увеличенных узлов тень удается обнаружить только на компьютерной томограмме.
Поражение легких на рентгенограммах имеет вид различных по величине округлых очаговых теней или линейных тяжей, идущих от увеличенных лимфатических узлов средостения к периферии легкого.
Трепанбиопсия костного мозга является обязательной для суждения о распространенности процесса и стадирования лимфомы Ходжкина.
Гистологическое исследованиеявляется основным способом диагностики лимфогранулематоза. Материал для исследования получают путем биопсии, желательно наиболее крупных и раньше появившихся лимфатических узлов. Лучше удалять несколько рядом расположенных узлов, предпочтительно шейных или подмышечных, а не паховых и поднижнечелюстных. Иссекать узел следует целиком, вместе с капсулой.
Его не следует травмировать пинцетом, нельзя фиксировать, нужно быстро доставить в патологоанатомическую лабораторию.
Патологоанатом в описании препарата должен отразить наличие клеток Березовского-Штернберга и Ходжкина, указать гистологический вариант лимфогранулематоза.
На этом обследование в поликлинике, проводимое с целью установления диагноза, завершается.
• Запомните обязательно!
При направлении больного с подозрением на лимфогранулематоз в онкологический диспансер ему следует выдать на руки рентгенограммы, микропрепараты и блоки из иссеченного лимфатического узла.
В стационаре выясняют степень распространения процесса в грудной и брюшной полостях. Стандартными методами исследования являются УЗИ и компьютерная томография.
Ультразвуковое исследование. УЗИ позволяет высказаться о поражении лимфатических узлов, используется для контроля эффективности лечения и для диагностики рецидива. Пораженные лимфатические узлы слабо эхогенны, имеют четкие границы без тенденции к слиянию.
Другие методы обследования (изотопное сканирование, лимфография забрюшинных и подвздошных лимфатических узлов) в настоящее время используются редко. Применяются по специальным показаниям.
Диагностическая лапаротомияприменяется только у больных с I и II стадиями лимфогранулематоза при локализации поражения выше диафрагмы, если им планируется чисто лучевое лечение.
При лапаротомии производят ревизию забрюшинных, брыжеечных и подвздошных лимфатических узлов, селезенки, печени, органов желудочно-кишечного тракта и малого таза. Берут на гистологическое исследование наиболее крупные, «подозрительные» лимфатические узлы, удаляют селезенку и накладывают на ее ножку танталовые скрепки для обозначения зоны, подлежащей последующему облучению. Производят краевую биопсию печени. У молодых женщин, которым планируется лучевая терапия на подвздошные и паховые лимфатические узлы, производят овариопексию, фиксируя яичники к задней поверхности тела матки узловыми швами. Тем самым яичники выводятся из зоны облучения, что позволяет сохранить менструальную и детородную функции.
Лечение
В середине двадцатого столетия основой лечения лимфогранулематоза являлось лучевое лечение по радикальной программе. Оно заключалось в облучении не только пораженных лимфатических узлов, но и зон возможного метастазирования опухоли.
В настоящее время лучевую терапию обычно применяют в сочетании с химиотерапией. Как самостоятельный метод лечения ее используют только при лимфогистиоцитарном и нодулярно-склеротическом вариантах у больных с 1-2 стадиями лимфомы Ходжкина без симптомов интоксикации, при условии, что зона поражения расположена выше диафрагмы. Облучают только очаги поражения. Суммарная доза не должна превышать 40 Гр.
• Запомните обязательно!
Основным методом лечения лимфогранулематоза является химиотерапия.
Ееприменяют не только при III и IV, но при наличии неблагоприятных прогностических факторов (факторов риска) даже при I и II-ой стадиях.
Факторами риска, оказывающими неблагоприятное влияние на прогноз, кроме стадии заболевания, являются:
симптомы интоксикации;
гистологическая картина лимфоидного истощения и смешанно-клеточного варианта;
поражение 3-х и более лимфатических областей;
СОЭ выше 30 мм/ч при наличии симптомов интоксикации и выше 50 мм/ч при их отсутствии;
возраст старше 60 лет;
диффузное поражение селезенки или наличие в ней 5-и и более очагов;
массивное поражение медиастинальных лимфатических узлов (МТИ- более 0;33).
Для справки
МТИ (медиастинально-торакальный индекс) - характеризует величину пораженных лимфатических узлов средостения. Оценивается по соотношению между максимальным размером увеличенных лимфатических узлов и максимальной шириной грудной клетки. Определяется на прямых рентгенограммах на уровне Th5-Th6. Пациенты с МТИ, превышающим 0,33, нуждаются в более интенсивном лечении.
При лимфоме Ходжкина применяют доксорубщин, блеомщин, винбластин, циклофосфан, натулан, хлорамбуцил, винкристин, эмбихин, допан и др.
Лечение одним препаратом проводят только крайне ослабленным больным с паллиативной целью. Результаты значительно лучше при полихимиотерапии.
Предпочтительной является схема ABVD(адриамщин, блеомщин, винбластин, дакарбазин). Лечение проводят двухнедельными циклами до достижения полной ремиссии. Затем назначают еще 2 закрепляющих цикла. Химиотерапию сочетают с облучением зон поражения и остаточных опухолей.
Оперативное удаление пораженных лимфатических узлов и очагов во внутренних органах как метод лечения лимфогранулематоза патогенетически необоснованно, используется только с целью гистологического исследования.
Спленэктомия является составным элементом в комплексе диагностических мероприятий при лимфогранулематозе I и II стадий. Применяется у пациентов с поражением узлов выше диафрагмы, которым планируется чисто лучевое лечение.
Результаты лечения.При Iи II стадиях 10-летнего излечения удается достичь у 90% больных, при III и IV - у 60-80%. Отдаленные результаты лечения зависят не только от стадии заболевания и симптомов интоксикации, но и от гистологического варианта ЛГМ, общей массы опухоли и других прогностически важных факторов.
Результаты лучше при лимфогистиоцитарном и нодулярно-склеротическом варианте лимфогранулематоза, при отсутствии поражения внутренних органов и малом объеме опухолевых масс.
Последующая беременность и роды на отдаленные результаты лечения не оказывают влияния.
Диспансеризация.Контрольные осмотры излеченных от болезни Ходжкина проводят в стандартные сроки (первый год - 1 раз в 3 месяца, второй год - 1 раз в 6 мес, в дальнейшем - ежегодно). Европейское общество медицинской онкологии (ESMO) рекомендует в течение третьего и четвертого годов после излечения осмотр пациентов проводить каждые 6 мес. Кроме того, рекомендуется однократное выполнение компьютерной томографии зон исходного поражения для подтверждения ремиссии, а у женщин, подвергавшихся облучению грудной клетки, обследование молочных желез. При этом женщинам старше 40-50 лет показана ежегодная маммография.
Вопросы тестового контроля
