Деструктивная форма хронического одонтогенного остеомиелита 4 страница
Для контрастирования железы может быть применен водорастворимый рентгеноконтрастный препарат «Омнипак» (трийодсодержа-щий препарат с действующим веществом йодгексолом с 46,4 % раствором йода, хорошо растворим в воде). Препарат мало связывается с белками крови, быстро и почти полностью выводится в неизменном виде, малотоксичен.
Из методик рентгенографии с контрастным веществом при первичном обследовании ребенка наиболее информативной является ор-
хопантомография, позволяющая исследовать одномоментно обе железы. Патогномоничные рентгенологические симптомы хронического паротита: расширение основного выводного протока, неравномерное расширение и прерывистость протоков первого и второго порядка, появление округлых полостей диаметром 1—4 мм вместо протоков III и IV порядка. В зависимости от стадии процесса поражение паренхимы железы прогрессирует, что проявляется расширением околоушного протока, поражением протоков I, II, III, IV, V порядка, увеличением полостей (рис. 6.28).
На основании клинико-рентге-нологической картины заболевания у детей в различном возрасте установлено, что хронический паротит протекает как паренхиматозный.
Для постановки диагноза, оценки эффективности лечения важным остается цитологическое исследование секрета из околоушных желез в период ремиссии. В каждой из стадий воспалительного процесса обнаружены форменные элементы, представленные клетками эпителия и элементами хронического воспаления — клетками лимфоидного ряда.
В последние годы наиболее информативным методом исследования слюнных желез является УЗИ, позволяющее установить диагноз, стадию заболевания, осуществить контроль на этапах лечения. Метод эхографии особенно показан в детском возрасте, так как является неинвазив-ным, кратким по времени, не вызывает негативного отношения ребенка к процедуре.
В каждой из стадий различают клинически активное и неактивное течение (рис. 6.29). При активном течении процесса четко проявляются все признаки обострения хронического паренхиматозного пароти-
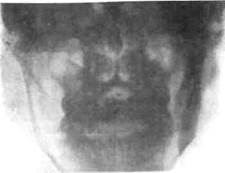
Рис. 6.28. Хроническое неспецифическое паренхиматозное воспаление околоушных слюнных желез. Контрастная рентгенограмма.
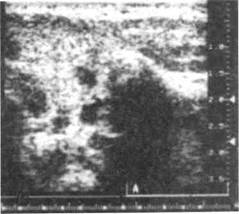
Рис. 6.29. Хронический неспецифический паротит. Эхограмма.
та, которое выражено воспалительной реакцией околоушной слюнной железы с общими симптомами воспаления. Продолжительность обострения в железе с активным течением от 2—3 нед до 2 мес. Наблюдается до 4—8 обострений в год. При неактивном течении обострение хронического паренхиматозного паротита протекает без выраженных местных и общих симптомов воспаления, с 1—3 обострениями в год. Чем меньше возраст ребенка, тем активнее протекает заболевание.
 |
В период ремиссии околоушная слюнная железа, как правило, не пальпируется или может оставаться увеличенной. При массировании железы из околоушного протока выделяется секрет прозрачный или с хлопьевидными включениями.
Диагностика сложна при первом обострении заболевания, так как приходится дифференцировать хронический паренхиматозный паротит от лимфаденита и новообразований этой области, новообразований ветви нижней челюсти. Клиническая характеристика процесса и повторные обострения позволяют исключить эпидемический паротит. Окончательный диагноз устанавливают только после ультразвукового или рентгенологического и цитологического исследований секрета обеих околоушных желез в период ремиссии (табл. 6.3).
Лечение. При лечении детей с хроническим паренхиматозным паротитом трудности связаны с отсутствием четких представлений об его этиологии и патогенезе. Проводится в основном терапия комплексная, симптоматическая с патогенетической направленностью (табл. 6.4).
В период обострения процесса проводят антибактериальное и противовоспалительное медикаментозное лечение. При гнойном отделяемом из околоушного протока или выделение секрета с примесью гноя ежедневно делают инстилляции растворов ферментов (химопсин, химотрипсин), используя их способность расщеплять при местном воздействии фибринозные образования, разжижать вязкий секрет, оказывать противовоспалительное, дегидратационное, антикоагуляци-онное и антисептическое действие, повышать фагоцитарную функцию лейкоцитов, стимулировать процессы репарации. Медикаментозное лечение сочетают с воздействием физических факторов (УВЧ-терапия, флюктуоризация, лазерное облучение и др.) и ГБО. Применя-
ют также мазевые повязки с 30— 50 % раствором димексида. Димек-сид улучшает тканевую микроциркуляцию, оказывает аналгезирую-щее, бактериостатическое действие, способствует проведению лекарственных веществ через кожу.
В период ремиссии рекомендуется систематическое проведение комплексного лечения (2—4 курса в год), включающего общеукрепляющую терапию — витамины, иммуно-активные препараты, гипосенсиби-лизирующие средства, физиотерапевтические процедуры, закаливание организма, санацию очагов хронических инфекций (см. табл. 6.5).
Учитывая продолжительность заболевания, тенденцию к прогресси-рованию патологических изменений в паренхиме желез и необходимость профилактической терапии в период ремиссии, необходимы наблюдение и лечение детей в процессе диспансеризации.
Слюннокаменная болезнь подниж-нечелюстных слюнных желез— это хроническое, длительно протекающее заболевание, вызванное наличием камня в выводном протоке железы и сопровождающееся сиа-лоаденитом. У детей слюннокаменная болезнь встречается редко.
Существуют различные теории этиологии и патогенеза заболевания:
1) нарушение минерального обмена, повышение экскреции Са2+ из протоков;
2) механическое нарушение оттока слюны, связанное с аномалией развития протоков или атонией гладкомышечных элементов в стенках протоков желез. Застой слюны и последующее развитие воспалительных изменений могут способствовать образованию конкремента;
3) наличие инфекционного процесса. Считают, что основой развития камня является присутствие стрептококка, стафилококка, Е. со-Н, Zeptotrix buccalis и других микроорганизмов.
T;i
 |
| X а б л и ц а 6.4. Схема диспансерного наблюдения детей с хроническим паренхи- | ||||
| матозным паротитом | ||||
| Период обострения | Период ремиссии | |||
| Виды лечения | заболевания | заболевания | ||
| неактив- | ||||
| активное | неактивное | активное | ||
| течение | течение | течение | ное течение | |
| Антибактериальная терапия | ||||
| и использование антисептиков: | ||||
| антибиотиков | + | + | — | — |
| сульфаниламидов | + | + | — | — |
| препаратов йода | + | + | + | + |
| На 3-5-й день от начала обострения процесса | На 3-5-й день от начала обострения процесса | |||
| Противовоспалительная терапия: | ||||
| кальция глюконат | + | + | — | — |
| ферменты | + | + | — | — |
| мазевые повязки противовоспа- | + | + | — | — |
| лительно-рассасывающего | ||||
| действия | ||||
| Гипосенсибилизирующая терапия: | ||||
| антигистаминные препараты | + | + | — | — |
| Медикаменты, повышающие неспе- | ||||
| цифическую резистентность орга- | ||||
| низма, общеукрепляющее лечение: | По 1 курсу | По 1 курсу | ||
| натрия нуклеинат | По 4 курса | — | ||
| в год | ||||
| иммунал | То же | — | ||
| поливитамины | По 2 курса в год | |||
| Инстилляция в протоки: | ||||
| ферменты | + | + | — | — |
| антибиотики | + | + | — | — |
| Введение в стенонов проток | - | - | Через 2—3 | 1 раз |
| йодолипола | мес в течение года | в 6-12 мес | ||
| Лечение физическими факторами: | ||||
| электрофорез галантамина | — | — | 3—4 курса | 2 курса |
| » калия йодида | — | — | в год | в год |
| токи УВЧ, магнитолазеротерапия | + | + | — | — |
| Профилактика обострения воспали- | ||||
| тельного процесса: | ||||
| а) санация очагов хронической ин- | + | + | + | + |
| фекции полости рта и носоглотки | ||||
| б) общеукрепляющее лечение: | + | + | + | + |
| режим дня и питания (витамини- | ||||
| зированная пища — плоды ши- | ||||
| повника, капуста, лимоны, апель- | ||||
| сины, фрукты, ягоды, печень, | ||||
| мозг, геркулес, гречиха, хлеб гру- | ||||
| бого помола, мясные и молочные | ||||
| продукты, яйца, рыба); |
| Виды лечения | Период обострения заболевания | Период ремиссии заболевания | ||
| активное течение | неактивное течение | активное течение | неактивное течение | |
| в) закаливание организма: водные процедуры — обтирания, обливания, купание в реке и море, плавание в бассейне, положительная эмоциональная настроенность ребенка | + | + | + | + |
| Продолжение табл. 6.4 |
| Условные обозначения. «+» — в этих случаях вопрос решают индивидуально. |
В механизме возникновения конкремента выделяют три патогенетических момента:
1) нарушение оттока слюны;
2) наличие ячейки или матрикса для образования камня;
3) преципитация слюнных солей на подготовленный матрикс.
Железистая система поднижне-челюстных слюнных желез имеет особенности анатомического строения, которые определяют предпосылки к развитию сиалоаденита. Эти железы выделяют секрет с большим содержанием слизи и более вязким, чем секрет околоушных желез. Секрет, выделяемый поднижнечелюстными железами, более щелочной, чем секрет околоушных желез, и содержит более высокий процент кальция и фосфатов. Камнеобразование является весьма сложным процессом, зависящим от инфекционного фактора, общего реактивного и функционального состояния организма, процессов, происходящих непосредственно в месте действия инфекционного начала, ответной воспалительной реакции тканей слюнной железы на внедрение и развитие инфекции.
Имеют значение и индивидуальные особенности строения железы и ее протоков, иммунобиологиче-
ская реактивность. Слюнные протоки постоянно инфицируются со стороны полости рта.
У больных отмечается повышенное содержание кальция в плазме крови, а это позволяет предполагать, что в патогенезе болезни определенную роль играет нарушение минерального обмена. Камне-образованию способствуют также сужение просвета протока и замедление оттока секрета.
Хронический воспалительный процесс в протоках слюнных желез обусловливает формирование геля — органической основы камня. При формировании камня образование геля является первичным процессом, а кристаллизация — вторичным.
Клиническая картина. Выделяют 3 вида проявления заболевания:
1) слюннокаменная болезнь без клинически выраженных признаков чаще бывает в возрасте от 1 года до 7 лет. Дети не предъявляют жалоб. Слюнной камень обнаруживают случайно. Конкремент чаще всего располагается в устье выводного протока поднижнечелюстной слюнной железы. Внешних изменений в поднижнечелюстной слюнной железе и прилегающих к ней областях нет. В полости рта незначительная гиперемия слизистой оболочки выводного протока, в области устья
проток спазмирован, секрет прозрачный или слегка мутноватый. На рентгенограммах — проекция конкремента в устье выводного протока (плотность тени конкремента не всегда однородная, что зависит от степени кальцифика-ции конкремента). Термовизиогра-фия — повышение температуры в области поднижнечелюстной слюнной железы на 0,5—1 °С выше нормы. Сиалография — стойкое расширение основного выводного протока и незначительное расширение других протоков железы.
У детей этой группы диагностика слюннокаменной болезни представляет известные трудности;
2) слюннокаменная болезнь, осложненная острой стадией сиалоаденита без клинически выраженных признаков хронического воспаления железы, чаще бывает у детей от 7 до 12 лет. Слюнной камень располагается в среднем отделе выводного протока поднижнечелюстной слюнной железы. Дети жалуются на припухлость в подъязычной области. Отмечаются повышение температуры тела (до 38 °С), недомогание. Обострение сиалоаденита у некоторых детей может повторяться. При осмотре определяется припухлость в поднижнечелюстной области. Пальпируется увеличенная, слабоболезненная, подвижная поднижнечелюстная железа. Под-нижнечелюстные лимфатические узлы увеличены и болезненны. Цвет кожи не изменен, кожа собирается в складку. В переднесред-нем отделе подъязычной области определяются приподнятый и ги-перемированный плотный, болезненный подъязычный валик и инфильтрат по его ходу. Слизистая оболочка в области устья выводного протока гиперемирована, отечна, секрет выделяется скудно, с гнойным содержимым. При рентгенографии конкремент расположен в среднем отделе выводного протока поднижнечелюстной слюнной же-
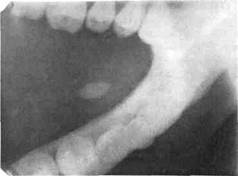
Рис. 6.30. Типичная локализация камня вартонова протока.
лезы, в железе слюнных камней нет (рис. 6.30).
Термовизиография — повышение температуры в поднижнечелюстной области на 1—2 °С, что указывает на наличие воспаления. На сиало-грамме выводной проток расширен на всем его протяжении (по сравнению с протоком противоположной стороны). В железе протоки I, II порядка расширены, протоки III—IV порядка прерывисты.
Клиническая картина острой стадии слюннокаменной болезни часто напоминает таковую при остром лимфадените, иногда как при аде-нофлегмоне;
3) слюннокаменная болезнь у детей с выраженными признаками хронического воспаления железы наблюдается в возрасте от 12 до 15 лет. Слюнной камень располагается в заднем отделе выводного протока поднижнечелюстной слюнной железы. Жалобы на наличие постоянной припухлости в поднижнечелюстной области, периодически появляющиеся покалывающие боли в подъязычной и поднижнечелюстной областях, нередко при приеме пищи. Иногда при обострении хронического процесса отмечаются острая боль, резкое увеличение припухлости, повышение температуры тела до 38 "С, появление признаков, характерных для течения
 заболевания у взрослых. Заболевание может длиться несколько недель, месяцев и дольше с кратковременными периодами обострений и ремиссий.
заболевания у взрослых. Заболевание может длиться несколько недель, месяцев и дольше с кратковременными периодами обострений и ремиссий.
При осмотре определяется уплотненная, иногда бугристая безболезненная поднижнечелюстная слюнная железа. Кожа обычной окраски. Воспалительных изменений слизистой оболочки полости рта нет. При бимануальной пальпации по ходу протока в заднем его отделе отмечается уплотнение, может прощупываться конкремент. Из устья протока выделяется секрет с примесью хлопьев или гноя.
При рентгенологическом исследовании камень располагается в заднем отделе выводного протока поднижнечелюстной слюнной железы, в железе конкременты не обнаруживаются, тень конкремента проецируется четко. Термовизио-графия — повышение температуры в поднижнечелюстной области на 1—2 "С, что указывает на наличие воспаления в железе.
Наряду с вышеперечисленными методами диагностики в настоящее время наиболее информативным является УЗИ под нижнечелюстных слюнных желез, которое дает достоверную информацию о воспалительном процессе в протоке и железе, степени деструктивных изменений, локализации камня.
Всем детям показано комплексное лечение, состоящее из:
• оперативного вмешательства (удаление камня из протока слюнной железы);
• медикаментозной терапии.
Детям от 1 года до 7 лет с бессимптомным течением заболевания показаны: 1) хирургическое лечение (удаление камня из устья выводного протока слюнной железы); 2) диспансерное наблюдение, в ходе которого проводят медикаментозную санацию железы методом инстилляции йодолипола с после-
дующим рентгенологическим исследованием каждые 6 мес в течение 1,5 лет диспансерного наблюдения. Эта процедура является и лечебной, и диагностической.
Детям от 7 до 12 лет, для которых характерно острое течение заболевания, проводят: 1) хирургическое лечение (удаление камня из среднего отдела выводного протока поднижнечелюстной слюнной железы); 2) специальную консервативную терапию — антибактериальную с использованием антисептиков — антибиотиков, сульфаниламидов, препаратов йода; противовоспалительную, включающую кальция глюконат, ферменты; назначают наружные мазевые повязки; физиотерапию — токи УВЧ, электрофорез йодида калия, ультразвук, лазеротерапию; гипосенсибилизирую-щую — антигистаминные препараты, общеукрепляющую витаминотерапию; 3) диспансерное наблюдение, в ходе которого осуществляют медикаментозную санацию методом инстилляции йодолипола с последующим рентгенологическим исследованием каждые 6 мес, общеукрепляющую терапию.
Детям 12—15 лет с характерным хроническим течением заболевания показаны: 1) хирургическое лечение — удаление камня из заднего отдела выводного протока поднижнечелюстной слюнной железы, при необходимости с удалением железы; 2) консервативная терапия — противовоспалительная, антибактериальная, физиотерапия, гипосен-сибилизирующие и общеукрепляющие препараты; 3) диспансерное наблюдение, в ходе которого проводят сиалографию с введением йодолипола, общеукрепляющую терапию, физиолечение.
Большое значение имеют санация хронических очагов инфекции, применение рационального диетического питания, способствующего нормальному слюноотделению. Полное выздоровление наступает
не ранее 3 лет диспансерного наблюдения с проведением курсов терапии. Минимальный срок необходимого диспансерного наблюдения детей 3 года.
6.9. Воспалительные корневые кисты челюстей
Одонтогенные воспалительные кисты челюстных костей возникают вследствие осложненного кариеса. Их развитие связано с неэффективным лечением хронических форм пульпита и периодонтита молочных и постоянных зубов, прежде всего моляров. У детей встречаются часто, в основном в возрасте 7—12 лет, причем у мальчиков чаще, чем у девочек. В детском возрасте в 90 % случаев они локализуются в области молочных моляров или первого постоянного моляра. На нижней челюсти они развиваются чаще, чем на верхней. Это находится в прямой зависимости от поражения кариозным процессом нижних молочных моляров. В последние годы у 12,5 % детей кисты проявляются с 4—5-летнего возраста. В зависимости от локализации кисты период ее бессимптомного течения (до появления клинических признаков) может продолжаться от нескольких месяцев до 1—2 лет и более. У 33 % детей кисты верхней челюсти проявляются в 12—15 лет.
Патогенез. Воспалительные корневые кисты развиваются из очага хронического воспаления в пери-апикальных тканях, имеют хорошо выраженную оболочку, состоящую из фиброзной ткани с участками грануляционной ткани, инфильтрированной лимфоидными элементами. Внутренняя поверхность кисты покрыта слоем плоского эпителия, без признаков ороговения. В участках оболочки, близко прилегающей к верхнечелюстной пазухе, можно обнаружить кубический или цилиндрический эпителий.
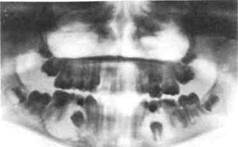
Рис. 6.31. Воспалительные корневые кисты нижней челюсти.
Киста наполнена слегка желтоватой прозрачной жидкостью, которая может опалесцировать на свету, что объясняется содержанием в ней кристаллов холестерина. При клинически выраженном воспалении жидкость мутнеет вследствие на-гнаивания кисты. В отдельных случаях содержимым кисты является гнойный экссудат. Особенностью патогенеза корневых кист, развивающихся от молочных зубов, является взаимосвязь оболочки кисты с зачатком постоянных зубов. Начав развиваться в периапикальных тканях молочного моляра, киста увеличивается и соприкасается с зачатком постоянного зуба. При увеличении размера кисты зачаток зуба либо смещается к соседним зубам или краю челюсти, либо коронка формирующегося постоянного зуба погружается в полость кисты, а корень с зоной роста располагается за пределами оболочки (рис. 6.31).
Киста верхней челюсти растет в сторону наименьшего сопротивления костной ткани и деформирует дно верхнечелюстной пазухи. В одних случаях киста смещает дно пазухи не более чем на ]/ъ и почти не деформирует ее полость, что определяется ее прилеганием к верхнечелюстной пазухе. Это бывает при кистах малого размера — диаметром 1—2 см. Киста диаметром 2,5 см и более оттесняет верхнече-
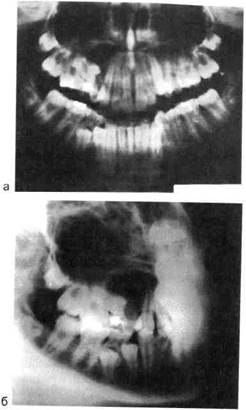
Рис. 6.32. Воспалительная корневая киста верхней челюсти, оттесняющая верхнечелюстную пазуху.
а — ортопантомограмма; б — рентгенограм ма верхней челюсти во второй косой боковой проекции.
люстную пазуху на у2 и более ее размера; сужает ее полость, но не нарушает целости дна пазухи. Одон-тогенные воспалительные кисты либо прилегают к пазухе, либо оттесняют ее. Этот признак расположения кист на верхней челюсти определяет выбор метода оперативного лечения (рис. 6.32, а, б).
Клиническая картина. Наиболее часто бывает бессимптомное течение. В этих случаях кисту обнаруживают случайно на рентгенограмме челюстных костей. На верхней и нижней челюстях киста может развиваться, проявляясь симптомами
доброкачественной опухоли. При таком клиническом течении ведущим признаком заболевания является медленное и безболезненное увеличение кости в объеме. Деформированный участок кости покрыт неизмененной по цвету слизистой оболочкой, сосудистый рисунок последней может быть несколько подчеркнут. В месте наиболее выраженного вздутия кости располагаются один или два разрушенных или леченых зуба, корни которых проецируются в кистозную полость. При кисте большого размера костная стенка челюсти истончается и при пальпации ощущается ее податливость. Симптом пергаментного хруста у детей встречается редко, что можно объяснить эластичностью костной ткани растущих челюстей.
Клиническая картина при нагноении полости кисты напоминает острый гнойный периостит. В таких случаях диагноз можно поставить в момент хирургического вскрытия гнойника, когда инструмент проникает в кистозную полость. На верхней челюсти нагноение кисты также может сопровождаться клинико-рентгенологи-ческими симптомами острого периостита, остеомиелита, редко — признаками гайморита.
Рентгенологическое исследование челюстных костей является ведущим диагностическим методом. На рентгенограмме корневая киста представляет собой округлый очаг разрежения кости с четкими контурами. Полость кисты гомогенна за счет экссудата. Кость, окружающая кисту, имеет зону репаративного остеогенеза, особенно выраженного при нагноившейся кисте, что является защитной реакцией. Кортикальный слой кости истончается и деформируется, повторяя контуры очага деструкции. Непрерывность кортикального слоя может нарушаться при большом размере кисты. При корневых кистах, оттесняю-
щих зачаток постоянного зуба, видна линия кортикальной пластины кости, ограничивающей зону роста смешенного зуба; коронка его может быть включена в кистозную полость. При остром воспалении и нагноении кисты участок разрежения кости закрыт плотной тенью, его контуры нечеткие. Наиболее информативным методом исследования кист является ортопантомограмма. При кистах верхней челюсти она должна сочетаться с контактной рентгенограммой челюсти в боковой проекции. Контактные внутриротовые рентгенограммы для диагностики кист неинформативны.
Диагностика. Диагноз корневых кист устанавливают на основании сопоставления данных клинического и рентгенологического обследований. В отдельных случаях производят пункцию кисты и исследуют пунктат. Трудно поставить правильный диагноз при нагноившихся кистах верхней челюсти. Такие кисты приходится дифференцировать от доброкачественных опухолей, остеомиелита и гайморита.
Лечение. Используют общепринятые методы хирургического лечения — цистотомию и цистэктомию. Выбор метода зависит от возраста ребенка, локализации и размера кисты.
При молочном прикусе и в период смены зубов задачей оперативного вмешательства является создание условий для остановки роста кисты и регенерации костной ткани при сохранении развивающихся постоянных зубов. При корневых кистах нижней челюсти, развившихся от молочных зубов, больным проводят цистотомию на верхней челюсти только при кистах небольшого размера (диаметром 1,5 см). Цистотомия показана также детям старшего возраста при развитии кисты от постоянного зуба, если в полость кисты проецируются корни соседних зубов. При кистах от по-
стоянных зубов верхней и нижней челюстей проводят цистэктомию с резекцией верхушки корня после соответствующей подготовки зуба (при диаметре кисты не более 1,5 см), т.е. как у взрослых. Цистотомию обычно осуществляют в амбулаторных условиях под местным или общим обезболиванием.
Цистэктомия показана в любом возрасте при кистах верхней челюсти, оттесняющих верхнечелюстную пазуху. В таких случаях цистэктомию сочетают с радикальной операцией на верхнечелюстной пазухе. Ребенка госпитализируют. Операцию производят под эндотрахеальным наркозом.
Прогноз благоприятный. У большинства больных после цистото-мии наблюдается выполнение послеоперационного дефекта костной тканью. Постоянные зубы, оттесненные кистой или проникшие в полость кисты, продолжают развиваться, прорезываются и занимают нормальное место в зубном ряду. Исправление положения таких зубов происходит под влиянием саморегуляции прикуса или ортодон-тического лечения. Могут наблюдаться структурные изменения твердых тканей зубов в форме местной гипоплазии (зубы Турнера). После цистэктомии с радикальной гаймо-ротомией образуется дефект зубного ряда вследствие удаления зачатков зубов. В этих случаях необходимо протезирование.
