Специализированные реанимационные мероприятия
К специализированным реанимационным мероприятиям относят обеспечение внутривенного пути введения лекарственных средств и инфузион-ных растворов, применение медикаментозной терапии с учетом вида остановки сердца, электродефибрилляцию и электростимуляцию сердца, ИВЛ в различных режимах.
Лекарственная терапия. При проведении СЛР необходимо обеспечить внутривенное введение лекарственных препаратов. С этой целью пунктируется любая периферическая вена на предплечье или в куби-тальной ямке. Очень мелкие вены на тыле кисти для СЛР мало пригодны. Не рекомендуется использовать бедренную вену! Пункция периферической вены — это наиболее доступная и легко выполняемая манипуляция. При отсутствии эффекта от первично проведенной СЛР необходима катетеризация центральной вены, которую проводят, не прекращая основных манипуляций СЛР. Врач, хорошо владеющий техникой пункции центральных вен, при отсутствии эффекта введения лекарственных средств в периферическую вену должен осуществить катетеризацию центральной вены. Более приемлема катетеризация внутренней яремной вены, нежели подключичной. Пункцию последней осуществляют из надключичного доступа. Если же в течение короткого времени не удается поставить катетер в вену, то препараты, разведенные на изотоническом растворе хлорида натрия, могут, быть введены в грахеобронхиальные пути через эндотрахеальную трубку. Действие лекарств наступает так же быстро, как и при внутривенном введении.
Внутрисердечное введение адреналина и других лекарственных средств может быть зарезервировано для таких исключительных случаев, когда ни периферическая, ни центральная вены не могут быть пунктированы, а интубация невозможна. Пункция производится специальной иглой в четвертом межреберье по левой парастернальной линии. Отрицательный момент манипуляции — легкое повреждение структуры сердца; каждая инъекция требует новой пункции и на этот период временно приходится прекращатьСЛР.
Адреналин.Адреналин при лечении всех видов остановки сердца считается препаратом выбора. Он улучшает шансы на успешную реанимацию при асистолии и электромеханической диссоциации. При ФЖ адреналин способствует улучшению результата дефибрилляции. Считается, что этот препарат путем стимуляции бета-1-рецепторов переводит атоническую фибрилляцию в тоническую, которую значительно легче дефибрилли-ровать. Однако это положение подтверждено только экспериментальным путем и пока не имеет альтернативы.
• Стандартные дозы адреналина — внутривенно 1 мг (1мл в разведении 1:1000 или 10 мл в разведении 1:10 000) каждые 3—5 мин.
• Промежуточные дозы — 2—5 мг внутривенно струйно.
• Возрастающие дозы — 1 мг, 3 мг, 5 мг внутривенно струйно.
• Высокие дозы — 0,1 мг/кг внутривенно струйно, приблизительно 7 мг [Гроер К., Кавалларо Д., 1996].
Применение высоких доз адреналина не может быть ни рекомендовано, ни запрещено. Эффект адреналина при реанимации наступает из-за стимуляции альфа-рецепторов. Одновременная стимуляция бета-рецепторов может усилить ФЖ, что повышает потребление кислорода миокардом в большей степени, чем это обеспечивается при проведении ИВЛ. Немедленно после восстановления самостоятельного кровообращения высокая концентрация адреналина в крови может вести к злокачественным тахи-аритмиям и повторной остановке сердца.
Атропин.В случаях тяжелой брадикардии инъекция атропина может восстановить адекватное кровообращение путем уменьшения тонуса блуждающего нерва. Применение атропина особенно необходимо при бра-дисистолической остановке сердца. В этом случае атропин вводят незамедлительно. Когда введение атропина не дает эффекта в течение 1—2 мин, показано введение адреналина. Дозировка: 0,5—1 мг атропина внутривенно, при необходимости вводят повторно через 3—5 мин до общей дозы 0,04 мг/кг (2—3 мг). Более высокие дозы (разовая доза — 1 мг) показаны при тяжелой брадикардии, а также при асистолии.
Лидокаин.Это препарат выбора при рефракторной ФЖ и ЖТ. Используется также для профилактики ФЖ после успешной дефибрилляции. Препарат обладает коротким действием, поэтому, если не проводится непрерывная инфузия раствора лидокаина, нужно повторять его струйные введения через каждые 10 мин, не реже. При остановке кровообращения клиренс лидокаина резко уменьшается, поэтому достаточно одно—двукратной инъекции, чтобы поддержать его терапевтическую концентрацию в крови. Дозировка: применяется 2 % раствор, доза для насыщающего внутривенного введения — 1,5 мг/кг струйно (обычно 75—100 мг). Одновременно начинают инфузию в поддерживающей дозе 2 мг/мин. Общая доза — до 3 мг/кг. Увеличение дозы и повторные введения препарата бо-люсно за короткий промежуток времени могут привести к токсическому уровню при минимальной циркуляции, вызвать периферическую вазоди-латацию и увеличить порог дефибрилляции.
Кальция хлорид. Применение его как основного препарата при лечении различных видов остановки сердца не рекомендуется. Однако он показан при лечении гиперкалиемии, гипокальциемии (при массивных трансфузиях) и при передозировке кальциевых блокаторов. Эти состояния в настоящее время являются единственными, при которых используется кальций. Дозировка: 10 % раствор из расчета 2 мл/70 кг (2—4 мг/кг) внутривенно.
Кальция глюконат. 10% раствор — 5—8 мл/кг внутривенно. Повторная доза в том же количестве спустя 10 мин после предыдущей.
Избыточные дозы и повторные инъекции за короткий промежуток времени при СЛР могут вести к повышению уровня ионизированного кальция в сыворотке крови и вызвать депрессию синусового узла, коронарный спазм, остановку сердца во время систолы. Соли кальция не должны вводиться с бикарбонатом натрия, так как происходит преципитация карбоната кальция.
Магния сульфат.Роль этого препарата не вполне ясна, но в ряде случаев он дает явный антиаритмический эффект, несмотря на исходно нормальную концентрацию магния в сыворотке крови. Риск токсического действия сульфата магния при остановке кровообращения очень мал. Препарат особенно необходим в том случае, если остановка кровообращения произошла на фоне гипомагниемии. Последнюю можно предполагать при гипокалиемии, лечении диуретиками, приеме дигоксина. Введение препарата показано при устойчивой ФЖ и ЖТ.
Начальная доза — 1—2 г внутривенно в течение 1—2 мин. Если нет эффекта, введение повторяют через 5—10 мин.
Прокаинамидприменяется при неэффективности лидокаина как антиаритмическое средство второго ряда. Вводят дробными дозами по 100 мг медленно в течение 5 мин. Насыщающая доза — 500—1000 мг, максимальная — 17 мг/кг.
Натрия бикарбонат. Показанием к введению этого препарата является лактат-ацидоз, возникающий в результате значительно сниженной тканевой перфузии. Инфузия натрия бикарбоната компенсирует любой метаболический ацидоз и облегчает дефибрилляцию. Установлено, что при СЛР требуется значительно меньшее количество бикарбоната, чем это считалось ранее, так как площадь его распространения из-за минимальной циркуляции невелика. Большие количества кислых продуктов из плохо перфу-зируемых тканей выходят в кровоток только после восстановления кровообращения. Естественно, что когда СЛР начата сразу или спустя минуты после остановки кровообращения, а также при отсутствии предшествующего ацидоза, то нет необходимости вводить бикарбонат. Препарат следует применять (если вообще следует?) при затянувшейся СЛР, рефракторной ФЖ, обычно после введения адреналина, интубации трахеи и неэффективной де-фибрилляции. При его введении нельзя превышать установленные дозы.
Дозировка и способ введения: обычно применяют молярный (8,4 %) раствор бикарбоната натрия, в 1 мл которого содержится 1 ммоль натрия и 1 ммоль НС07. Препарат вводят в центральные вены, но в условиях СЛР допустимо его введение в периферические вены. Разовая доза — 1 ммоль/кг вводится через 10 мин реанимации. Иногда назначают повторные дозы из расчета 0,5 ммоль/кг через каждые 10 мин. Введение бикарбоната натрия производят медленно. Следует учитывать возможность развития алкалоза и уменьшения отдачи О2 тканям.
Способы приготовления растворов для внутривенного введения (по К. Гро-ер, Д. Кавалларо):
1 единицу (1 ед.) любого лекарственного вещества разводят в 250 мл 5 % раствора глюкозы и устанавливают скорость внутривенного введения 15—
30 мл/ч.
Единица лекарственных средств:
1 единица = 1 г лидокаина;
1 единица = 1 г прокаинамида (новокаинамида);
1 единица == 1 г бретилия (бретинола, орнида);
1 единица = 1 мг адреналина (1 мл в разведении 1:1000 или 10 мл в разведении 1:10 000);
1 единица = 1 мг изопротеренола;
1 единица == 200 мг дофамина (допамина, допмина).
Растворы для внутривенного введения:
• 1 г (1 ед.) лидокаина разводят в 250 мл 5 % раствора глюкозы, скорость введения — 30 мл/ч (2 мг/мин);
• I г (1 ед.) прокаинамида разводят в 250 мл 5 % раствора глюкозы, скорость введения — 30 мл/ч (2 мг/мин);
• 1 г (1 ед.) бретилия разводят в 250 мл 5 % раствора глюкозы, скорость введения — 15 мл/ч (1 мг/мин);
• 1 мг (1 ед.) изопротеренола разводят в 250 мл 5 % раствора глюкозы, скорость введения — 30 мл/ч (2 мкг/мин);
•1мг(1ед.) адреналина (стандартные дозы 1 мл в разведении 1:1000 или 10 мл в разведении 1:10 000) разводят в 250 мл 0,9 % раствора хлорида натрия, скорость введения — 30 мл/ч (1 мкг/мин);
• 200 мг (1 ед.) дофамина (допамин, допмин) разводят в 250 мл 5 % раствора глюкозы, скорость введения 15—30 мл/ч (2— 5 мкг/кг/мин).
Эндотрахеально можно вводить адреналин, атропин, лидокаин, диазе-пам (при судорогах), налоксон (при передозировке наркотических веществ).
Кислородотерапия. Выдыхаемый воздух содержит около 16 % кислорода. При дыхании «изо рта в рот» или «изо рта в нос» РОз в альвеолах не превышает 80 мм рт.ст., а РаОз (в условиях циркуляции) при этом менее 80 мм рт. ст. Если учесть, что УО при непрямом массаже составляет всего 30 % от нормы, то кровь максимально не насыщена кислородом, индекс кислородного потока будет значительно снижен. Для того чтобы успешно бороться с гипоксией, необходимо как можно раньше использовать высокие (до 100 %) концентрации кислорода. ИВЛ кислородом высокой концентрации через маску или интубационную трубку позволяет снизить гипоксемию в условиях минимума циркуляции.
Электрическая дефибрилляция. Фибрилляция желудочков является показанием для скорейшей дефибрилляции. Интубация трахеи и лекарственные средства при этом имеют второстепенное значение. Дефибрилляция производится с помощью дефибриллятора, снабженного устройством для регистрации ЭКГ с дефибриллирующих электродов. Электроды дефибриллятора накладывают прежде, чем приступают к основным реанимационным мероприятиям. Быстрая диагностика ФЖ или ЖТ при отсутствии пульса экономит драгоценные секунды и может быть использована как в больничных, так и внебольничных условиях. Успех дефибрилляции тем выше, чем меньше времени прошло с момента начала ФЖ.
Электрическая дефибрилляция вызывает одновременную деполяризацию большого количества клеток миокарда. Восстановление эффективного сердечного ритма может быть достигнуто, если миокард достаточно ок-сигенирован и ритмоводительный центр выполняет свою функцию. Если же дефибриллятор отсутствует или не готов к работе, то следует воспользоваться прекордиальным ударом, который иногда восстанавливает эффективные сердечные сокращения. Однако превращение ФЖ в правильный ритм без кардиоверсии происходит чрезвычайно редко и не может быть достигнуто с помощью лидокаина и других препаратов. Не каждая миокарди-альная клетка нуждается в дефибрилляции. Для того чтобы прекратить фибрилляцию, достаточно так называемой критической массы миокарда.
При наличии готового к работе дефибриллятора следует воздержаться от прекордиального удара.
Важно правильно наложить электроды. Один электрод устанавливается по правой парастернальной линии ниже ключицы, другой — от верхушки сердца латерально. Разряд идет по продольной оси сердца. Используемые сегодня дефибрилляторы мощностью до 400 Дж передают энергию через электроды. Представляется, что масса тела больного не является решающим фактором для успешной или безуспешной дефибрилляции. Энергия дефибрилляции определяется не столько массой тела, сколько транс-торакальным импедансом, зависящим от конфигурации грудной клетки, наличия эмфиземы и др. Начальная величина энергии для дефибрилляции у взрослых составляет 3 Дж/кг массы тела. Этот уровень повышается до 5 Дж/кг после повторных безуспешных дефибрилляции. Снижение кожного сопротивления достигается использованием адекватного количества электродного желе или пасты. Правильное положение электродов обеспечит наиболее оптимальное прохождение разряда через сердце. Важно, чтобы электроды плотно прилегали к телу. Такое положение электродов уменьшает трансторакальный импеданс.
Причины неуспешной дефибрилляции: неадекватный разряд, неправильное положение электродов, недостаточная оксигенация миокарда, длительная остановка кровообращения, необратимые изменения миокарда.
После дефибрилляции возможны следующие аритмии [Гроер К., Ка-валларо Д.,1996]:
• желудочковая тахикардия;
• брадиаритмии, включая электромеханическую диссоциацию и асистолию;
• наджелудочковые аритмии с высокойЧСС;
• наджелудочковые аритмии с нормальными ЧСС и АД.
Эти так называемые постконверсионные ритмы могут привести к вторичной остановке кровообращения.
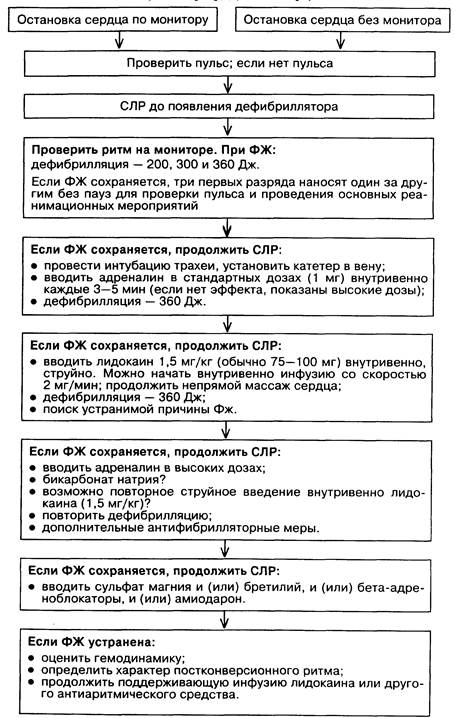
ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ
Ø Если диагностирована ФЖ (схема 32.3), то, не теряя времени на основные реанимационные мероприятия, следует немедленно произвести дефибрилляцию. Восстановление проходимости дыхательных путей, ИВЛ и наружный массаж сердца имеют второстепенное значение и даже вначале могут играть отрицательную роль. Если нет готового к работе дефибриллятора, производят прекордиаль-ный удар. Заметим, что восстановление нормального ритма сердца происходит в небольшом проценте случаев (менее 10 %). Энергия первого электрического разряда — 200 Дж. Если ФЖ после первого разряда сохраняется, следует выполнить быстро три последующих разряда с энергией 200, 300, 360 Дж;
Ø если ФЖ сохраняется, проводят все основные реанимационные мероприятия, включая ИВЛ, наружный массаж сердца, катетеризацию вены, интубацию трахеи и кардиомониторинг;
Ø вводят 1 мг адреналина в разведении 1:1000 или (эффективнее!) в разведении 1:10 000 внутривенно (1 и 10 мл соответственно). Это введение осуществляют каждые 3—5 мин. При отсутствии условий для внутривенного введения раствора его вводят эндотрахеально в дозе 2—2,5 мг. При отсутствии эффекта от стандартных доз адреналина применяют промежуточные (от 1 до 5 мг) или высокие (0,1 мг/кг, приблизительно 7 мг) дозы.
Ø вновь проводят дефибрилляцию (360 Дж);
Ø если ФЖ сохраняется, применяют антифибрилляторные средства. Лучшим средством является лидокаин. Первоначальная его доза 1,5 мг/кг (75—100 мг) вводится внутривенно струйно. Одновременно производят инфузию этого препарата в поддерживающей дозе из расчета 2 мг/кг массы тела. При восстановлении сердечного ритма и гемодинамики продолжают внутривенное введение лидокаина со скоростью 2 мг/мин либо повторяют его струйные введения не реже чем через каждые 10 мин;
Ø при продолжающейся ФЖ продолжают основные реанимационные мероприятия и вновь производят дефибрилляцию (360 Дж). При отсутствии эффекта назначают лечение, этапы которого представлены на схеме 32.3.
Нередко рефракторная ФЖ обусловлена нарушениями техники СЛР (недостаточная вентиляция легких, неэффективность непрямого массажа сердца), метаболическими сдвигами (гиперкалиемия, кетоацидоз, отравления), тампонадой сердца или клапанным пневмотораксом. Для устранения ФЖ на фоне основных реанимационных мероприятий показаны высокие дозы адреналина, бикарбоната натрия (1 мг/кг), повторное струйное введение лидокаина, применение повторных электрических разрядов.
В качестве дополнительных антиаритмических средств некоторые авторы рекомендуют применять сульфат магния (1—2 г внутривенно в течение 1—2 мин), бретилий (500 мг внутривенно струйно), бета-адреноблока-торы, амиодарон.
Если ФЖ на каком-либо этапе устранена, то немедленно начинают инфузию лидокаина в дозе около 2 мг/мин, оценивают состояние гемодинамики и ритм сердца.
ЖЕЛУДОЧКОВАЯ ТАХИКАРДИЯ
Ø Если ЖТ (схема 32.4) сопровождается остановкой кровообращения (отсутствие пульса на сонной артерии), проводят такие же лечебные мероприятия, как и при ФЖ. Первым важнейшим пунктом этой терапии является дефибрилляция сердца электрическим разрядом 200 Дж (см. схему 32.3). Вместо несинхронизированного электрического разряда в определенных условиях может быть выполнена синхронизированная кардиоверсия, однако при этом имеется опасность попадания разряда на зубец Т. Если синхронизированная кардиоверсия не может быть быстро выполнена, следует применить несинхронизированную кардиоверсию;
Ø если ЖТ не сопровождается остановкой кровообращения, гемоди-намика стабильна (АД выше 90 мм рт. ст., ЧСС — 140—170 в минуту) и сознание сохранено, то просят больного покашлять. Кашель может способствовать восстановлению синусового ритма. Прекор диальный удар с этой целью применять не следует, так как ЖТ может трансформироваться в ФЖ, асистолию или ЭМД;
Ø если ЖТ продолжается, а гемодинамика стабильна, проводят антиаритмическую терапию.
Лидокаин. Начальная насыщающая доза — 50—100 мг внутривенно до 1—1,5 мг/кг. Поддерживающая доза — 50—70 мг каждые 5—10 мин до общей дозы 3 мг/кг, или примерно 225 мг. При рецидиве ЖТ могут потребоваться дополнительное струйное введение и увеличение скорости ин-фузии до 3 мг/мин.
Прокаинамид— антиаритмическое средство «второго ряда», применяется при неэффективности лидокаина. Вводят дробно по 100 мг путем медленной инфузии за 5 мин. Прекращают введение, если ЖТ устранена, доза достигла 17 мг/кг (500—1000 мг), развилась артериальная ги-потензия, комплекс QRS расширился более чем на 50 %.
Схема 32.3.
Алгоритм при фибрилляции желудочков (по К. Гроер, Д. Кавалларо)