Патогенез
Бронхиальная астма классически подразделяется по этиологии на классически аллергическую (внешнюю) и идиопатическую (внутреннюю) формы. При внешней форме бронхоспазм вызывается вдыханием антигенов, что очень характерно для детей с аллергическими заболеваниями в анамнезе или у их родственников (например, экзема, крапивница, или сенная лихорадка). Внутренняя форма бронхиальной астмы более характерна для взрослых, у которых повышенная реактивность бронхов не связанна с иммунными механизмами. В настоящее время бронхиальную астму следует классифицировать по этиологическому фактору с учетом патогенеза.
Общепринятая гипотеза предполагает, что бронхиальная обструкция при бронхиальной астме связана с воспалением различной этиологии. После воздействия этиологического фактора (например, аллергена, лекарственного препарата и т.д.), макрофагами, тучные клетки, эозинофилы и базофилы выбрасывают медиаторы воспаления, которые вызывают бронхоспазм, повышают сосудистую проницаемость и секрецию слизи. Кроме того, воспаление бронхиальных стенок раздражает нервные окончания, что может вызывать рефлекторный бронхоспазм.В каждой форме бронхиальной астмы преобладает какой-то определенный механизм, что зависит от этиологии. Лучше всего изучена бронхиальная астма, вызываемая вдыханием аллергенов.
У сенсибилизированного человека, инспирированные аллергены взаимодействуют с антителами (IgE) на поверхности тучных клеток, которые рассеяны в слизистой оболочке бронхов (рис. 12-48). В результате взаимодействия тучные клетки выбрасывают медиаторы аллергии (аллергическая реакция I типа). К ним относится гистамин, брадикинин, лейкотриены, простагландины, тромбоксан A2 и фактор активации тромбоцитов (PAF), а также как цитокины типа интерлейкин (IL) -4 и IL-5. Медиаторы воспаления вызывают (1) спазму гладкомышечных волокон бронхов, (2) секреции слизи, и (3) повышенной сосудистой проницаемости и отеку. Каждого из перечисленных эффектов достаточно, чтобы вызвать нарушение бронхиальной проходимости, хотя все они обратимы. IL-5 стимулирует созревание в костном мозге эозинофилов. Хемотаксические факторы, включающие лейкотриен B4 и нейтрофильно-эозинофильный хемотаксический фактор, привлекают в бронхиальную стенку нейтрофилы, эозинофилы и тромбоциты. В свою очередь, эозинофилы выбрасывают лейкотриен B4 и PAF, ухудшая, таким образом, бронхоспазм и отек слизистой оболочки. Дегрануляция эозинофилов в просвет бронхов нарушает функцию реснитчатого эпителия и повреждает эпителиальные клетки. Полагают, что гибель эпителиальных клеток вызывает раздражение нервных окончаний, что приводит к повышению тонуса парасимпатической нервной системы, который способствует бронхоспазму и гиперсекреции слизи. В свою очередь, лейкотриен B4 и PAF привлекают новые эозинофилы и прочие эффекторные клетки. Так замыкается порочный круг патогенеза. Недавно были получены доказательства, что активизированные T-лимфоциты также участвуют в воспалительном ответе через различные цитокиновые схемы.
АЛЛЕРГИЧЕСКАЯ БРОНХИАЛЬНАЯ АСТМА. Это наиболее распространенная форма бронхиальной астмы и обычно встречается у детей. От трети до половины больных бронхиальной астмой знают свои аллергены, такие как пыльца растений, шерсть животных или бытовая пыль, загрязненная клещами. Аллергическая бронхиальная астма всегда сопровождается положительными кожными пробами. У половины детей, страдающих аллергической бронхиальной астмой, заболевание к 20 годам регрессирует и даже может полностью исчезнуть, но у многих после 30 лет она снова возвращается.
ИНФЕКЦИОННАЯ БРОНХИАЛЬНАЯ АСТМА. У детей бронхиальная астма чаще всего обусловлена острыми респираторными вирусными инфекциями, нежели аллергенами. У детей до двух лет наиболее частой причиной служит респираторно-синцитиальная вирусная инфекция, а у старших детей – риновирусная инфекция, грипп и парагрипп. Воспаление, обусловленное вирусной инфекцией, у некоторых людей вызывает бронхоспазм. Эта гипотеза подтверждается тем фактом, что у некоторых лиц, не страдающих бронхиальной астмой, после перенесенной вирусной инфекции выявляется повышенная бронхиальная реактивность в течение двух месяцев.
БРОНХИАЛЬНАЯ АСТМА, ВЫЗВАННАЯ ФИЗИЧЕСКОЙ НАГРУЗКОЙ. Более чем у половины больных бронхиальной астмой, можно спровоцировать бронхоспазм физической нагрузкой. У некоторых больных бронхиальной астмой физическая нагрузка является единственной причиной. Бронхиальная астма, вызванная физической нагрузкой связана с величиной температуры окружающей среды и степенью подсыхания эпителия дыхательных путей. Ускоренная вентиляция (при физической нагрузке) и холодный сухой воздух приводят к приступу бронхиальной астмы. Таким образом, приступ бронхиальной астмы, скорее всего, разовьется у больного-астматика, играющего в хоккей зимой на открытом катке в Канаде, чем во время медленного плавания в штате Техас летом. Механизмы, лежащие в основе бронхиальная астмы, вызванной физической нагрузкой неясны. Возможно, возникающее при физической нагрузке полнокровие бронхов приводит к перегреву слизистой оболочки и выбросу медиаторов воспаления, которые и вызывают бронхоспазм.
ПРОФЕССИОНАЛЬНАЯ БРОНХИАЛЬНАЯ АСТМА. Бронхиальную астму могут вызывать более 80 различных профессий. В одних случаях различные вещества вызывают аллергическую астму. Примерами являются – пекари, рабочие, обрабатывающие древесину, чистящие овощи, работающие на предприятиях с солями металлов, в фамацевтической и химической промышленности, а также ухаживающие за животными. В других случаях, профессиональная астма, возникает от прямого бронхоспастического воздействия профессионального агента. Такой механизм имеется у лиц, работающих с хлопком. Некоторые профессиональные вещества возбуждают автономную нервную систему. Например, фосфорорганические инсектициды действуют как антихолинэстераза и повышают активность парасимпатической нервной системы. Полагают, что такие вещества как диизоцианат толуола или пыльца западного красного кедра, действуют через механизмы аллергии, хотя антител к ним не обнаружено.
ЛЕКАРСТВЕННАЯ БРОНХИАЛЬНАЯ АСТМА: Лекарственный бронхоспазм происходит главным образом у пациентов с уже существующей бронхиальной астмой. Классической причиной является аспирин и другие нестероидные противовоспалительные средства. Известно, что 10% взрослых больных чувствительны к аспирину. Ежедневное назначение маленьких доз аспирина обычно приводит к десенсибилизации организма. Ринит и полипы полости носа также часто являются результатом гиперчувствительности к аспирину. Бронхоспазм вызывают β-адренергические антагонисты, поэтому они противопоказаны при бронхиальной астме.
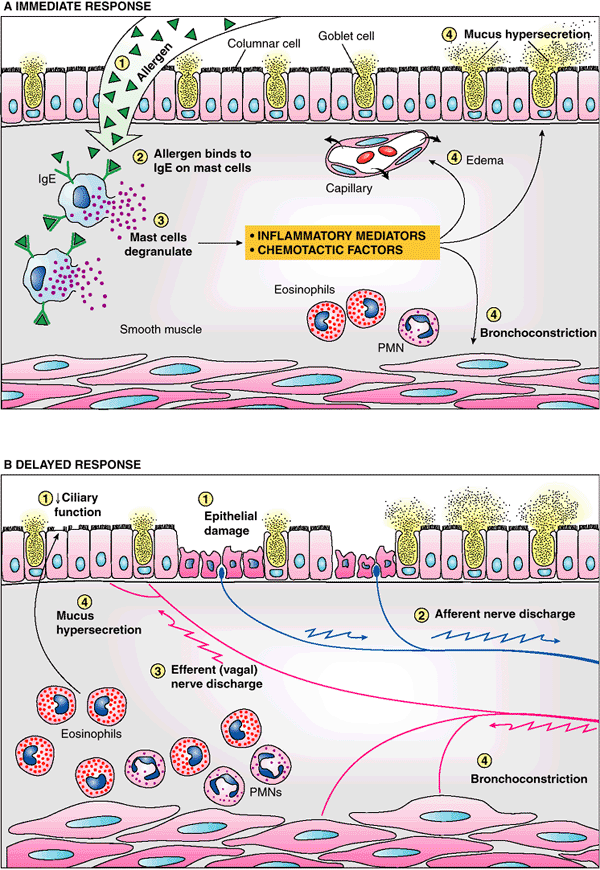
Рис. 12-48. Патогенез аллергической бронхиальной астмы. A. Аллергены взаимодействуют с рецепторами (IgE) тучных клеток либо на поверхности эпителия, либо в подслизистой основе (когда имеется патологическая проницаемость эпителия). В результате – высвобождаются медиаторы, оказывающие непосредственное действие на ткани или действующие через блуждающий нерв. B. Дегрануляция эозинофилов нарушает функцию мерцательного эпителия и повреждает эпителиальные клетки. Повреждение клеток раздражает нервные окончания слизистой оболочки, что повышает тонус n. vagus, который спазмирует бронхи и стимулирует секрецию слизи. PMNs = полинуклеарные нейтрофилы.
БРОНХИАЛЬНАЯ АСТМА, СВЯЗАННАЯ С ЗАГРЯЗНЕНИЕМ ВОЗДУХА. Обычно происходит загрязнение атмосферы оксидом серы, окисью азота и озоном. Пребывание в загрязненной атмосфере вызывает бронхоспазм не только у больных бронхиальной астмой, но и у больных с другими хроническими другими заболеваниями легких.
БРОНХИАЛЬНАЯ АСТМА, СВЯЗАННАЯ С ЭМОЦИОНАЛЬНЫМИ ФАКТОРАМИ. У половины всех больных бронхиальной астмой психическое напряжение может вызывать бронхоспазм. Механизм этой астмы связан с возбуждением n.vagus.
 Патология
Патология
Основные представления о морфологии бронхиальной астмы складывались по результатам вскрытия умерших от астматического статуса, в связи с чем, всегда описывались только выраженные изменения. При макроскопическом исследовании, легкие резко вздуты, просветы бронхов заполнены толстыми вязкими слизистыми пробками. Микроскопически в слизистых пробках содержат пласты эпителия и множество эозинофилов (рис. 12-49A). В мокроте также можно обнаружить кристаллы Шарко-Лейдена, образованные из мембранных фосфолипидов эозинофилов (см. рис. 12-24B). В ряде случаев из вязкой мокроты образуются слепки мелких бронхов – спирали Curschmann, которые могут откашливаться. Кроме того, в мокроте можно встретить скопления эпителиальных клеток (тельца Creola).
Микроскопическая картина. Характерными признаками астматического статуса являются гиперплазия мышечной оболочки бронхов и подслизистых бронхиальных желез (см. рис. 12-49A). Подслизистая основа отечна и содержит смешанный клеточный инфильтрат с различным числом эозинофилов. Эпителий лишен нормального псевдомногослойного вида и может быть слущен до базального слоя (см. рис. 12-49B). На отдельных участках встречается базально-клеточная гиперплазия и плоскоклеточная метаплазия. Также характерная гиперплазия бокаловидных клеток. Характерно утолщение базальной мембраны.
В итоге надо еще раз отметить, что бронхиальная астма характеризуется тремя изменениями, выраженными в разной степени. Это бронхоспазм, отек слизистой оболочки и дискриния (избыточная секреция вязкой мокроты).
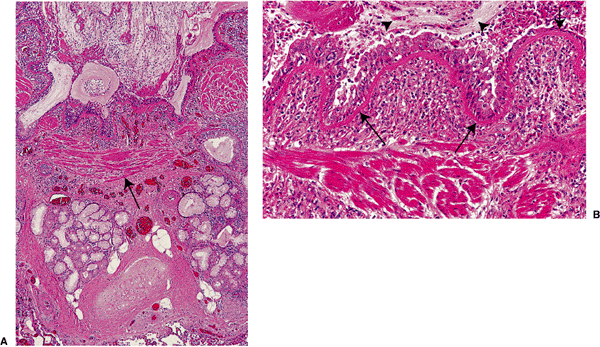
Рис. 12-49. Бронхиальная астма. A. Срез легкого умершего от астматического статуса. Виден бронх со слизистой пробкой в просвете. Отмечается гиперплазия подслизистых желез и гладкомышечной оболочки (стрелка). B. Большое увеличение выявляет утолщение базальной мембраны (длинные стрелки) и выраженный воспалительный инфильтрат в бронхиальной стенке с многочисленными эозинофилами. В мокроте располагаются пласты слущенного эпителия (короткая стрелка)
