Подвижность зубов и боль в результате ортодонтического лечения
Ортодонтическое перемещение зубов требует не только реконструкции прилегающей к зубам кости, но и реорганизации самой ПДС. Волокна отсоединяются от кости и цемента, а позже присоединяются снова. На рентгеновских снимках можно наблюдать расширение периодонтальной щели в ходе ортодонтического перемещения зуба. Расширение периодонтальной щели и дезорганизация связки обеспечивают увеличение подвижности зуба.
Умеренное увеличение подвижности является обычной реакцией на ортодонтическое лечение. Однако чем сильнее ортодонтические силы, тем больше степень подрывающей резорбции и тем больше подвижность. Избыточная подвижность является признаком приложения чрезмерных сил. Если зуб в ходе ортодонтического лечения становится крайне подвижным, всякая нагрузка на него должна быть прекращена до снижения подвижности до умеренного уровня. В отличие от корневой резорбции (см. далее) избыточная подвижность обычно исправляется сама по себе без необратимых повреждений.
Если зуб подвергается тяжелой нагрузке, то почти сразу возникает боль при фактическом разрыве ПДС. Не существует оправданий использованию для ортодонтического перемещения зубов таких чрезмерных сил, которые приводят к возникновению немедленной болевой реакции. Если используются оптимальные орто-донтические силы, то пациент сразу почти ничего не чувствует. Однако несколько часов спустя обычно появляются некоторые болевые ощущения. Пациент ощущает слабую боль и чувствительность зубов при нажатии, так что ему больно откусывать твердую пищу. Боль обычно длится 2—4 дня, а затем пропадает до повторной активации аппарата.
Затем повторяется тот же цикл. Широко известно, что любая боль индивидуальна для каждого пациента, и это также верно и в ортодонтии. Некоторые пациенты почти не жалуются на боль даже при относительно высоких нагрузках на зубы, тогда как остальные ощущают значительный дискомфорт при небольших нагрузках.
Боль связана с развитием ишемических участков в ПДС. Обостренная чувствительность к нажатию предполагает воспаление у верхушки и небольшой пульпит, обычно появляющийся вскоре после приложения ортодонтической силы. Считается, что между степенью используемой силы и силой болевых ощущений действительно существует соотношение: при равенстве всех остальных факторов чем больше сила, тем сильнее боль. Это совпадает с ишемическими участками в ПДС, возможно, с участками, которые будут подвержены стерильному некрозу (гиалинизации), и это соотносится с источником боли, поскольку большие усилия создают большие участки ишемии.
Если источником боли является развитие ишемических участков, то в данном случае может помочь временное ослабление давления и восстановление кровоснабжения сжатых областей. На самом деле при использовании легких сил болевые ощущения, испытываемые пациентом, могут быть уменьшены при помощи постоянного жевания (резинки или пластиковой губки, помещенных между зубами) в течение первых 8 ч после активации ортодонтического аппарата. Вероятно, это помогает обеспечить кровоснабжение сжатых областей посредством временного смещения зубов и предотвращает образование продуктов обмена веществ, стимулирующих болевые рецепторы. Однако легкие силы являются ключом к уменьшению болей как побочных эффектов ортодонтического лечения.
Как уже отмечалось выше, для снятия негативных эффектов перемещения зубов могут применяться различные лекарственные препараты, оказывающие действие на простагландины. Ацетаминофен (Tylenol) считается более эффективным анальгетиком для ортодонтических пациентов, чем аспирин или ибупрофен, поскольку он действует центрально, а не как ингибитор простогландина24. Ни один из этих анальгетиков не тормозит перемещение зубов. Нефармакологические методы контроля боли включают ма-гнитотерапию, которая может быть эффективной для некоторых (но не для всех) пациентов с ортодонтической болью, так же, впрочем, как и против боли любого другого характера.
Иногда причиной боли и воспаления мягких тканей у ортодонтических пациентов является не действие ортодонтических сил, а аллергические реакции. Аллергические реакции обычно развиваются на латекс в перчатках и эластиках и на никель в ортодонтических кольцах, брекетах и дугах. Аллергия на латекс иногда может быть настолько серьезной, что угрожает жизни. Поэтому использование латексных продуктов у пациентов с аллергией на латекс должно быть исключено. Аллергия на никель той или иной степени наблюдается у 20% населения США в виде кожных реакций на ни-кельсодержащие продукты (дешевая бижутерия, серьги)25. К счастью, у большинства детей с кожной аллергией на никель нет реакции слизистой оболочки полости рта на ортодонтическую аппаратуру и они нормально переносят лечение. У других же развиваются аллергические реакции. Типичные симптомы аллергии на никель у ортодонтических пациентов — это распространенная эритема и припухлость тканей полости рта, развивающиеся через 1 —2 дня после установки аппаратуры. У таких пациентов стальная аппаратура может быть заменена на титановую (см. главу 12).
Влияние на пульпу
Теоретически, легкие поддерживаемые силы, прилагаемые к коронке зуба, должны вызывать периодонтальную реакцию, но не оказывать практически никакого эффекта на пульпу. В действительности хотя реакция пульпы на ортодонтическое лечение и является минимальной, внутри пульпы может наблюдаться умеренная воспалительная реакция, но крайней мере в начале лечения26. Это может вызывать ощущение дискомфорта у пациента в течение нескольких дней после активации аппарата, но легкий пульпит быстро проходит.
Иногда наблюдаются случаи потери жизнеспособности зуба в ходе ортодонтического лечения. Обычно в этом случае имела место предварительная травма зуба, однако причиной может также быть неправильный контроль величины ортодонтических сил. Если зуб подвергается постоянной нагрузке большой силы, происходит последовательность резких перемещений, поскольку подрывающая резорбция способна обеспечить большие изменения. Большое резкое перемещение апекса корня может привести к разрыву кровеносных сосудов в месте их присоединения. Потеря жизнеспособности также наблюдалась при дистальном наклоне резца до такой степени, что апекс корня, перемещаясь в противоположном направлении, был фактически выдвинут за пределы альвеолярной кости. Опять же, такие перемещения приводят к разрыву кровеносных сосудов, входящих в канал пульпы (см. рис. 9-20).
Поскольку реакция ПДС, а не пульпы, является ключевым элементом в ортодонтическом зубном перемещении, перемещение эндодонтически леченных зубов абсолютно оправдано. Особенно взрослым пациентам, получающим смежное ортодонтическое лечение (см. главу 20), может быть необходимо эндодонтическое лечение некоторых зубов, а затем их ортодонтическое перемещение. Противопоказаний к такому методу не существует. Некоторые факты подтверждают, что зубы, подвергшиеся эндодонтическому лечению, более склонны к корневой резорбции, чем зубы с нормальной жизнеспособностью27. Оценивая данное наблюдение, нужно помнить, что в основном зубы, подвергшиеся эндодонтическому лечению, более склонны к корневой резорбции. Однако после хорошего эндодонтического лечения перемещение депульпированного зуба не должно привести к выраженной резорбции его корней28.
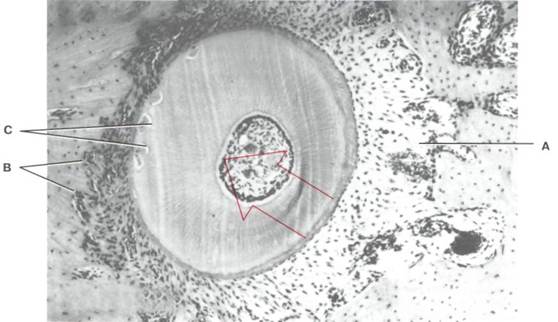
Рис. 9-21. Корональный срез корня премоляра, перемещавшегося влево {стрелка). Обратите внимание на область сжатия ПДС слева и ее растяжение справа. Справа можно различить расширенные кровеносные сосуды и остеобластическую деятельность (А). Разрушающие кость остеокласты видны слева (В). Области начинающейся корневой резорбции, которая будет восстановлена последующим отложением цементного вещества, также могут быть видны слева (С).
