Исследование других органов 6 страница
Влажные мелкопузырчатые “застойные” хрипы в легких возникают в результате гиперпродукции жидкого бронхиального секрета. Влажные хрипы обычно выслушиваются с обеих сторон, преимущественно в нижних отделах легких.
При альвеолярном отеке легких, осложняющем течение ХСН, появление влажных хрипов связано с транссудацией в альвеолы небольшого количества плазмы крови, которая быстро достигает бронхов и, вспениваясь при дыхании, создает типичную аускультативную картину отека легких. В отличие от хронического венозного застоя, при альвеолярном отеке легких хрипы быстро распространяются на всю поверхность грудной клетки и становятся средне- и крупнопузырчатыми, что говорит о нахождении пенистого серозного секрета в крупных бронхах и трахее. В этих случаях у больного появляется клокочущее дыхание, слышимое на расстоянии.
Следует помнить, что в отдельных случаях у больных с хроническим застоем крови в малом круге кровообращения могут выслушиваться сухие хрипы при полном отсутствии влажных. Сухие хрипы в этих случаях возникают в результате выраженного отека и набухания слизистой бронхов невоспалительного характера. Они могут указывать на наличие застоя крови в легких только в том случае, если в анамнезе отсутствуют указания на сопутствующие бронхиальную астму или хронический бронхит.
Гидроторакс (транссудат в плевральной полости) нередко встречается у больных с бивентрикулярной ХСН. Обычно жидкость локализуется в правой плевральной полости, а количество транссудата не превышает 100–200 мл. При этом справа ниже угла лопатки и в аксиллярной области определяется небольшое притупление перкуторного звука и ослабление дыхания. Наблюдается также отклонение трахеи в сторону, противоположную скоплению транссудата. Побочные дыхательные шумы для гидроторакса не характерны.
Следует помнить, что плевральный выпот может быть симптомом не только правожелудочковой, но и левожелудочковой недостаточности, поскольку отток плевральной жидкости происходит как в вены большого круга кровообращения, так и в систему малого круга.
Исследование сердечно-сосудистой системы
Результаты пальпации, перкуссии и аускультации сердца у больных с хронической СН прежде всего определяются характером основного заболевания, осложнившегося развитием сердечной декомпенсации. Тем не менее можно выделить некоторые общие, хотя и неспецифические, признаки, характерные для большинства больных ХСН.
Пальпация и перкуссия сердца. Верхушечный толчок и левая граница относительной тупости сердца, как правило, смещены влево за счет расширения полости ЛЖ (рис. 2.16, а). При возникновении легочной артериальной гипертензии и вовлечении в патологический процесс правых отделов сердца пальпируются усиленный и разлитой сердечный толчок и эпигастральная пульсация, которые свидетельствуют о дилатации и гипертрофии ПЖ (рис. 2.16, б). В более редких случаях можно обнаружить смещение вправо правой границы относительной тупости и расширение абсолютной тупости сердца (рис. 2.16, в).
Следует помнить, что иногда сердечный толчок может выявляться также при значительном увеличении ЛП, поскольку оно топографически располагается позади ПЖ и при своем расширении оттесняет ПЖ кпереди. В отличие от пульсации, обусловленной гипертрофией и дилатацией ПЖ (истинный сердечный толчок), пульсация, связанная с увеличением ЛП, определяется локально слева от грудины и не распространяется на эпигастральную область.
Аускультация сердца. Тахикардия часто выявляется у больных с ХСН. Увеличение ЧСС способствует, как известно, поддержанию более высоких значений сердечного выброса, поскольку МО = УО х ЧСС. В то же время следует помнить, что тахикардия является весьма неблагоприятным фактором, ведущим к росту внутримиокардиального напряжения и величины постнагрузки на ЛЖ. Кроме того, при тахикардии происходит укорочение диастолической паузы, что неблагоприятно сказывается на диастолическом наполнении желудочков (см. главу 1).
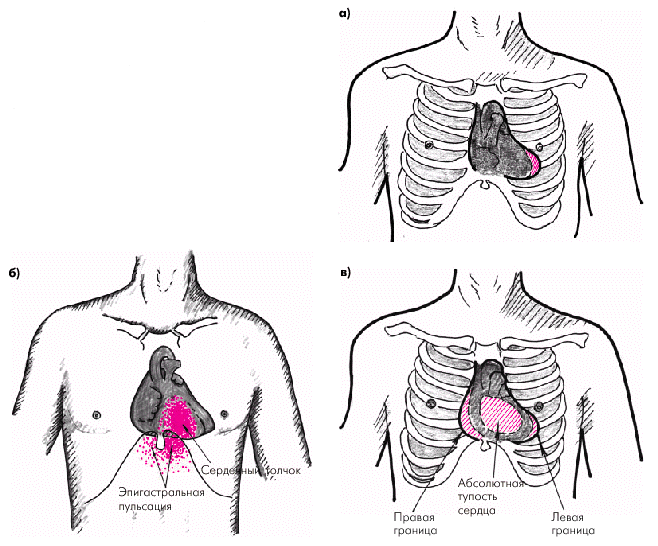 |
| Рис. 2.16. Результаты пальпации и перкуссии сердца у больных с ХСН. а — смещение верхушечного толчка и левой границы сердца при дилатации ЛЖ; б — усиленный и разлитой сердечный толчок и эпигастральная пульсация при гипертрофии и дилатации ПЖ; в — смещение правой границы сердца при дилатации ПЖ |
При аускультации сердца у больных ХСН нередко выявляются разнообразные нарушения сердечного ритма и проводимости, в частности, фибрилляция предсердий и экстрасистолия. Сердечные аритмии не только усугубляют характерные для ХСН гемодинамические расстройства, но и существенно ухудшают прогноз больных с сердечной декомпенсацией. Диагностика нарушений сердечного ритма подробно описана в главе 3.
При ХСН важно оценить и правильно интерпретировать изменения громкости основных тонов сердца и появление дополнительных тонов. Ослабление I и II тонов наблюдается у многих больных ХСН, обычно указывая на уменьшение скорости сокращения и расслабления дилатированного ЛЖ. Однако при высоком давлении в ЛА во II межреберье слева от грудины может определяться акцент II тона на ЛА (рис. 2.17, а). Если одновременно замедляется изгнание крови из ПЖ (например, при его гипертрофии и/или снижении сократимости), на ЛА, помимо акцента II тона, определяется его расщепление за счет более позднего возникновения пульмонального компонента II тона (рис. 2.17, б).
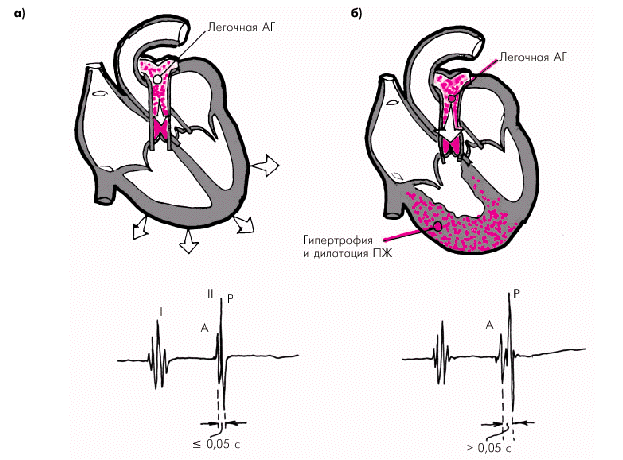 |
| Рис. 2.17. Изменение II тона при повышении давления в легочной артерии (а) и сочетании легочной артериальной гипертензии с замедленным изгнанием крови из ПЖ при его гипертрофии и дилатации (б) |
На верхушке сердца у больных ХСН с выраженной систолической дисфункцией и дилатированным желудочком нередко определяется дополнительный патологический III тон сердца и, соответственно, выслушивается трехчленный протодиастолический ритм галопа (рис. 2.18, б). Он возникает в конце фазы быстрого наполнения в результате гидравлического удара о стенку желудочка порции крови, перемещающейся под действием градиента давления из предсердия в желудочек. В норме при хорошем диастолическом тонусе сердечной мышцы и нормальном давлении в предсердии удар порции крови, поступающей из предсердия, как бы амортизируется нормально расслабляющимся миокардом желудочка (рис. 2.18, а). При любой объемной перегрузке желудочка, сопровождающейся его дилатацией, в том числе у больных ХСН, амплитуда и скорость диастолического расслабления падают и становятся существенно меньше объемной скорости кровотока из предсердия. Поэтому амортизации гидравлического удара крови о стенку дилатированного желудочка не происходит, и возникает III патологический тон сердца (рис. 2.18, б).
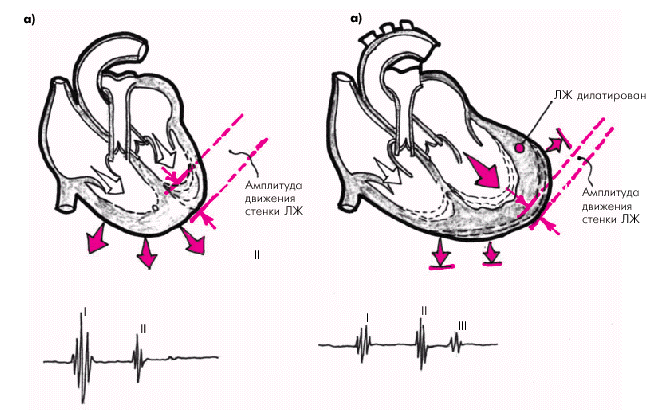 |
| Рис. 2.18. Формирование патологического III тона и протодиастолического ритма галопа у больного с ХСН и объемной перегрузкой желудочка. а — норма; б — протодиастолический ритм галопа |
Левожелудочковый протодиастолический ритм галопа следует выслушивать на верхушке сердца, лучше в положении больного на левом боку. При поражении ПЖ, сопровождающемся его объемной перегрузкой и дилатацией, в том числе у больных ХСН, можно выслушать правожелудочковый протодиастолический ритм галопа Он лучше определяется над мечевидным отростком или в V межреберье у левого края грудины.
Патологический IV тон и, соответственно, пресистолический ритм галопа обычно выявляется у больных с выраженной диастолической дисфункцией ЛЖ (“жесткий”, неподатливый желудочек) в момент усиленного сокращения ЛП (рис. 2.19). Поэтому любые причины, ведущие к увеличению жесткости стенки желудочка (гипертрофия, ишемия, фиброз и др.) и давления наполнения, в том числе у больных с систолической ХСН, могут вызвать появление патологического IV тона. Наоборот, при отсутствии сокращения предсердий (мерцательная аритмия) или разобщении сокращений предсердий и желудочков (АВ-блокада III степени) IV тон не выявляется.
Следует все же помнить, что для больных с систолической ХСН и объемной перегрузкой желудочка наиболее характерно появление протодиастолического ритма галопа.
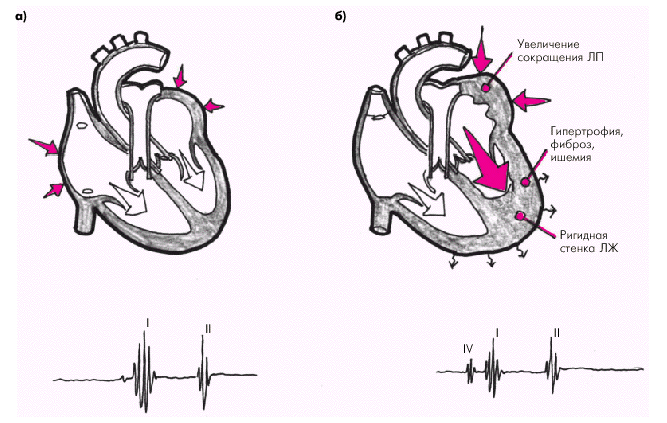 |
| Рис. 2.19. Формирование патологического IV тона у больного с ХСН при увеличении «жесткости» стенки ЛЖ (гипертрофия, ишемия, фиброз). а — норма; б — пресистолический ритм галопа |
 Запомните 1. Патологический III тон и, соответственно, протодиастолический ритм галопа — важнейший аускультативный признак объемной перегрузки желудочка, сопровождающейся его дилатацией. У больных с систолической формой ХСН ритм галопа — это “крик сердца о помощи” (В.П. Образцов). Он появляется при резком ухудшении сократимости и снижении амплитуды и скорости диастолического расслабления сердечной мышцы. 2. Патологический IV тон сердца и пресистолический ритм галопа менее характерны для систолической ХСН и возникает только при значительной ригидности стенки желудочка, обусловленной гипертрофией миокарда, фиброзом сердечной мышцы или выраженной ишемией, и свидетельствует о наличии сопутствующей диастолической дисфункции ЛЖ и повышении давления наполнения. Запомните 1. Патологический III тон и, соответственно, протодиастолический ритм галопа — важнейший аускультативный признак объемной перегрузки желудочка, сопровождающейся его дилатацией. У больных с систолической формой ХСН ритм галопа — это “крик сердца о помощи” (В.П. Образцов). Он появляется при резком ухудшении сократимости и снижении амплитуды и скорости диастолического расслабления сердечной мышцы. 2. Патологический IV тон сердца и пресистолический ритм галопа менее характерны для систолической ХСН и возникает только при значительной ригидности стенки желудочка, обусловленной гипертрофией миокарда, фиброзом сердечной мышцы или выраженной ишемией, и свидетельствует о наличии сопутствующей диастолической дисфункции ЛЖ и повышении давления наполнения. |
Артериальный пульс. Изменения артериального пульса у больных ХСН зависят от стадии сердечной декомпенсации, выраженности гемодинамических расстройств и наличия нарушений сердечного ритма и проводимости. В тяжелых случаях артериальный пульс частый (pulsus frequens), нередко аритмичный (pulsus irregularis), слабого наполнения и напряжения (pulsus parvus et tardus). Уменьшение величины артериального пульса и его наполнения, как правило, указывают на значительное снижение УО и скорости изгнания крови из ЛЖ.
При наличии мерцательной аритмии или частой экстрасистолии у больных ХСН важно определить дефицит пульса (pulsus deficiens). Он представляет собой разность между числом сердечных сокращений и частотой артериального пульса. Дефицит пульса чаще выявляется при тахисистолической форме мерцательной аритмии (см. главу 3) в результате того, что часть сердечных сокращений возникает после очень короткой диастолической паузы, во время которой не происходит достаточного наполнения желудочков кровью. Эти сокращения сердца происходят как бы “впустую” и не сопровождаются изгнанием крови в артериальное русло большого круга кровообращения. Поэтому число пульсовых волн оказывается значительно меньшим, чем количество сердечных сокращений. Естественно, при уменьшении сердечного выброса дефицит пульса возрастает, свидетельствуя о значительном снижении функциональных возможностей сердца.
Альтернирующий пульс (pulsus alternans) характеризуется регулярным чередованием пульсовых волн большой и малой амплитуды при правильном (чаще синусовом) ритме (рис. 2.20). Чаще всего альтернирующий пульс можно обнаружить у больных с тяжелой левожелудочковой миокардиальной недостаточностью, главным образом, у пациентов с АГ и ИБС. Альтернирующий пульс сочетается с таким же регулярным изменением величины ударного выброса и громкости тонов сердца.
Причины альтернирующего пульса у больных ХСН до конца не выяснены. Полагают, что это связано с выраженной неоднородностью мышцы ЛЖ, некоторые участки которого, например, области ишемизированного “гибернирующего” миокарда (см. главу 5), отвечают механическим сокращением не на каждый приходящий к ним электрический импульс. Это может быть связано, например, с более продолжительным рефрактерным периодом кардиомиоцитов, расположенных в данной ишемизированной зоне, или с другими причинами. Кстати, в части случаев альтернирующий пульс сочетается с такой же регулярной альтернацией желудочковых комплексов QRS на ЭКГ (электрическая альтернация).
Так или иначе, появление альтернирующего пульса у больных ХСН является весьма неблагоприятным признаком, указывающим на тяжесть гемодинамических расстройств.
Артериальное давление. В тех случаях, когда у больного ХСН до появления симптомов сердечной декомпенсации отсутствовала артериальная гипертензия (АГ), уровень АД по мере прогрессирования СН нередко снижается. В тяжелых случаях систолическое АД (САД) достигает 90–100 мм рт. ст., а пульсовое АД — около 20 мм рт. ст., что связано с резким снижением сердечного выброса.
| Рис. 2.20. Альтернирующий пульс (PS) и электрическая альтернация (ЭКГ) | 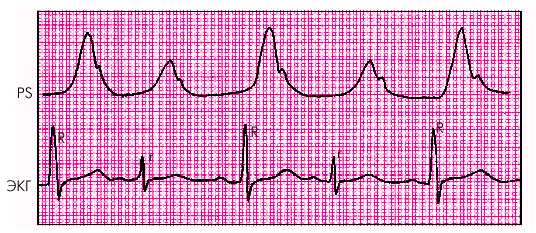 |
 Запомните Если пульсовое АД не превышает 20 мм рт. ст. и имеется отчетливое снижение систолического АД, величина сердечного индекса в большинстве случаев не превышает 2,2 л/мин/м2. Запомните Если пульсовое АД не превышает 20 мм рт. ст. и имеется отчетливое снижение систолического АД, величина сердечного индекса в большинстве случаев не превышает 2,2 л/мин/м2. |
У больных АГ цифры АД могут быть повышены, но в терминальной стадии ХСН, как правило, имеется отчетливая тенденция к снижению давления.
Исследование других органов
Печень. При застое в венах большого круга кровообращения практически всегда наблюдается увеличение печени (застойная гепатомегалия). Печень при пальпации увеличена, край ее закруглен. Если застой в венах большого круга развивается достаточно быстро, печень может быть болезненной при пальпации. Со временем может развиваться так называемый кардиальный цирроз печени. Край печени тогда становится заостренным, а сама печень очень плотной.
Асцит выявляется, как правило, в тяжелых случаях правожелудочковой и бивентрикулярной недостаточности, особенно при констриктивном перикардите или недостаточности трехстворчатого клапана. Его появление при систолической ХСН свидетельствует о наличии выраженной надпеченочной портальной гипертензии.
Таким образом, симптоматика ХСН весьма многообразна и позволяет прежде всего составить представление о преимущественном поражении левых или правых отделов сердца и застое крови в соответствующем круге кровообращения. Однако следует помнить, что перечисленные ниже признаки лево- и правожелудочковой недостаточности не исчерпывают всей клинической картины хронической систолической СН. Такие признаки, как тахикардия, никтурия, быстрая мышечная утомляемость, тяжесть в нижних конечностях, сердечная кахексия и другие, не могут быть объяснены только гемодинамическими расстройствами в малом или большом круге кровобращения, поскольку в их генезе решающее значение имеет активация САС, РААС, системы цитокинов и т.п.
 Запомните 1. Для хронической левожелудочковой недостаточности, сопровождающейся застоем крови в малом круге кровообращения, наиболее характерны следующие признаки, выявляемые при объективном исследовании и расспросе больного: одышка (тахипноэ, ортопноэ); сухой непродуктивный кашель, возникающий преимущественно в горизонтальном положении; удушье (сердечная астма или отек легких), т.е. проявление острой СН, возникающей на фоне ХСН; положение ортопноэ; влажные хрипы в легких; дилатация ЛЖ; акцент II тона на легочной артерии; протодиастолический (левожелудочковый) ритм галопа; альтернирующий пульс. 2. Для хронической правожелудочковой недостаточности, протекающей с застоем крови в большом круге кровообращения, характерны: выраженный акроцианоз; набухание шейных вен; отеки голеней и стоп; гепатомегалия и абдоминально-югулярный рефлюкс; гидроторакс; асцит; лицо Корвизара; дилатация ПЖ; протодиастолический (правожелудочковый) ритм галопа. Запомните 1. Для хронической левожелудочковой недостаточности, сопровождающейся застоем крови в малом круге кровообращения, наиболее характерны следующие признаки, выявляемые при объективном исследовании и расспросе больного: одышка (тахипноэ, ортопноэ); сухой непродуктивный кашель, возникающий преимущественно в горизонтальном положении; удушье (сердечная астма или отек легких), т.е. проявление острой СН, возникающей на фоне ХСН; положение ортопноэ; влажные хрипы в легких; дилатация ЛЖ; акцент II тона на легочной артерии; протодиастолический (левожелудочковый) ритм галопа; альтернирующий пульс. 2. Для хронической правожелудочковой недостаточности, протекающей с застоем крови в большом круге кровообращения, характерны: выраженный акроцианоз; набухание шейных вен; отеки голеней и стоп; гепатомегалия и абдоминально-югулярный рефлюкс; гидроторакс; асцит; лицо Корвизара; дилатация ПЖ; протодиастолический (правожелудочковый) ритм галопа. |
| 2.4. Классификация хронической сердечной недостаточности |
 |
| Стадия | Период | Клинико-морфологическая характеристика |
| I стадия(начальная) | В покое изменения гемодинамики отсутствуют и выявляются только при физической нагрузке | |
| Период А (стадия Iа) | Доклиническая хроническая СН. Жалоб больные практически не предъявляют. При физической нагрузке отмечается небольшое бессимптомное снижение ФВ и увеличение КДО ЛЖ | |
| Период Б (стадия Iб) | Скрытая хроническая СН. Проявляется только при физической нагрузке — одышкой, тахикардией, быстрой утомляемостью. В покое эти клинические признаки исчезают, а гемодинамика нормализуется | |
| II стадия | Нарушения гемодинамики в виде застоя крови в малом и/или большом кругах кровообращения сохраняются в покое | |
| Период А (стадия IIа) | Признаки хронической СН в покое выражены умеренно. Гемодинамика нарушена лишь в одном из отделов сердечно-сосудистой системы (в малом или большом круге кровообращения) | |
| Период Б (стадия IIб) | Окончание длительной стадии прогрессирования хронической СН. Выраженные гемодинамические нарушения, в которые вовлечена вся сердечно-сосудистая система (и малый, и большой круги кровообращения) | |
| III стадия | Выраженные нарушения гемодинамики и признаки венозного застоя в обоих кругах кровообращения, а также значительные нарушения перфузии и метаболизма органов и тканей | |
| Период А (стадия IIIа) | Выраженные признаки тяжелой бивентрикулярной СН с застоем по обоим кругам кровообращения (с периферическими отеками вплоть до анасарки, гидротораксом, асцитом и др.). При активной комплексной терапии СН удается устранить выраженность застоя, стабилизировать гемодинамику и частично восстановить функции жизненно важных органов | |
| Период Б (стадия IIIб) | Конечная дистрофическая стадия с тяжелыми распространенными нарушениями гемодинамики, стойкими изменениями метаболизма и необратимыми изменениями в структуре и функции органов и тканей |
Хотя классификация Н.Д. Стражеско и В.Х. Василенко удобна для характеристики бивентрикулярной (тотальной) хронической СН, она не может использоваться для оценки тяжести изолированной правожелудочковой недостаточности, например, декомпенсированного легочного сердца.
Функциональная классификация хронической СН Нью-Йоркской кардиологической ассоциации (NYHA, 1964) основана на чисто функциональном принципе оценки тяжести состояния больных хронической СН без характеристики морфологических изменений и нарушений гемодинамики в большом или малом круге кровобращения. Она проста и удобна для применения в клинической практике и рекомендована к использованию Международным и Европейским обществами кардиологов.
Согласно этой классификации, выделяют 4 функциональных класса (ФК) в зависимости от переносимости больными физической нагрузки (табл. 2.2).
Таблица 2.2
Нью-Йоркская классификация функционального состояния больных с хронической сердечной недостаточностью (в модификации), NYHA, 1964.
| Функциональный класс (ФК) | Ограничение физической активности и клинические проявления |
| I ФК | Ограничений в физической активности нет. Обычная физическая нагрузка не вызывает выраженного утомления, слабости, одышки или сердцебиения |
| II ФК | Умеренное ограничение физической активности. В покое какие-либо патологические симптомы отсутствуют. Обычная физическая нагрузка вызывает слабость, утомляемость, сердцебиение, одышку и др. симптомы |
| III ФК | Выраженное ограничение физической активности. Больной комфортно чувствует себя только в состоянии покоя, но малейшие физические нагрузки приводят к появлению слабости, сердцебиения, одышки и т.п. |
| IV ФК | Невозможность выполнять какие-либо нагрузки без появления дискомфорта. Симптомы сердечной недостаточности имеются в покое и усиливаются при любой физической нагрузке |
 Запомните Стадии хронической СН по классификации Н.Д. Стражеско и В.Х. Василенко в известной степени (хотя и далеко не полностью) соответствуют четырем функциональным классам по классификации NYHA: ХСН Iа стадии — I ФК по NYHA; ХСН Iб стадии — II ФК по NYHA; ХСН IIа стадии — III ФК по NYHA; ХСН IIб–III стадии — IV ФК по NYHA. Запомните Стадии хронической СН по классификации Н.Д. Стражеско и В.Х. Василенко в известной степени (хотя и далеко не полностью) соответствуют четырем функциональным классам по классификации NYHA: ХСН Iа стадии — I ФК по NYHA; ХСН Iб стадии — II ФК по NYHA; ХСН IIа стадии — III ФК по NYHA; ХСН IIб–III стадии — IV ФК по NYHA. |
Формулируя диагноз хронической СН, целесообразно использовать обе классификации, существенно дополняющие друг друга. При этом следует указывать стадию хронической СН по Н.Д. Стражеско и В.Х. Василенко, а в скобках — функциональный класс СН по NYHA, отражающий функциональные возможности данного пациента. Обе классификации достаточно просты в работе, поскольку основаны на оценке клинических признаков СН.
| 2.5. Лабораторная и инструментальная диагностика |
 |
| “Большие” критерии | “Малые” критерии |
| 1. Одышка и сухой кашель при физической нагрузке | 1. Отечность голеней и стоп |
| 2. Пароксизмальная ночная одышка или ортопноэ | 2. Кашель по ночам |
| 3. Застойные влажные хрипы в легких | 3. Гепатомегалия |
| 4. Альвеолярный отек легких | 4. Небольшой выпот в плевральную полость |
| 5. Кардиомегалия | 5. Уменьшение ЖЕЛ на 30% от верхней границы нормы |
| 6. Протодиастолический ритм галопа (патологический III тон) | 6. ЧСС более 120 в мин |
| 7. Повышение ЦВД | 7. Быстрая мышечная утомляемость |
| 8. Набухание шейных вен | |
| 9. Гидроторакс (преимущественно правосторонний) | |
| 10. Снижение массы тела на 4 кг и более за 5 дней в результате лечения |
Тщательное лабораторное и инструментальное исследование больных с клиническими признаками ХСН проводится со следующими целями.
1. Диагностика основного заболевания, приведшего к возникновению ХСН.
2. Уточнение характера и степени морфологических изменений желудочков и предсердий.
3. Количественная оценка систолической и диастолической функции желудочков сердца, а также степени нарушений гемодинамики в малом и большом кругах кровообращения.
4. Объективная оценка степени активации САС, РААС и других нейрогормональных систем организма. 5. Объективный контроль за эффективностью лечения больных ХСН.
В табл. 2.4. перечислены основные наиболее распространенные в клинической практике лабораторные и инструментальные тесты, рекомендуемые для обследования больных ХСН. Результаты такого комплексного обследования в большинстве случаев позволяют установить причину ХСН, оценить характер и степень нарушений гемодинамики и поражений других органов. Кроме того, в зависимости от оснащенности лечебного учреждения и с учетом имеющихся показаний и противопоказаний у больных ХСН целесообразно проведение суточного мониторирования ЭКГ по Холтеру, функциональных нагрузочных тестов, а также радионуклидных и других методов исследования.
Таблица 2.4
Основные лабораторные и инструментальные тесты, рекомендованные для обследования больных ХСН (если больные не были обследованы по этой программе ранее)
| Диагностические тесты | Возможные результаты | Примечания |
| Общий клинический анализ крови | Анемия | Возможная причина ХСН с высоким сердечным выбросом |
| Заболевание со схожими клиническими симптомами (одышка, тахикардия и др.) | ||
| Общий клинический анализ мочи | Протеинурия | Как маркер поражения почек при ХСН |
| Один из характерных признаков нефротического синдрома, острого и хронического гломерулонефрита и др. заболеваний почек с отечным синдромом | ||
| Биохимический анализ крови | Дисбаланс электролитов (Nа+, К+, Са2+, Мg2+ и др) | Необходимо учитывать при назначении терапии |
| Гипергликемия | Возможен сахарный диабет | |
| Повышение содержания мочевины и креатинина | ХПН при заболеваниях почек | |
| Гиперлипидемия (общий ХС, ХС ЛНП, ХС ЛВП, ТГ, коэффициент атерогенности) | Атеросклероз коронарных артерий, ИБС как возможная причина ХСН | |
| Гиперферментемия (АсАТ, АлАТ, ГГТП), изменение осадочных проб печени и др. | Нарушение функции печени при ХСН | |
| ЛДГ, КФК, МВ КФК | ||
| Изменение содержания ТТГ, Т4, Т3 | Гипертиреоз или гипотиреоз | |
| ЭКГ (в покое) | ЭКГ-признаки перенесенного ИМ (патологический зубец Q) | ХСН как результат постинфарктного кардиосклероза и снижения насосной функции сердца |
| Синусовая тахикардия | Повышение активности САС на фоне снижения сократимости миокарда | |
| Тахиаритмии, брадиаритмии | Возможные причины ухудшения состояния больного ХСН | |
| Гипертрофия ЛЖ | · ХСН как результат АГ, ИБС, аортальных пороков и др. | |
| · Вероятно наличие диастолической дисфункции ЛЖ | ||
| Гипертрофия ПЖ | · Возможная причина ХСН — обструктивные заболевания легких (легочное сердце) | |
| · Вероятный признак легочной АГ | ||
| Функциональные нагрузочные пробы (при отсутствии противопоказаний) | Положительные пробы | ИБС как возможная причина ХСН |
| Снижение толерантности к физической нагрузке, изменение гемодинамических показателей во время нагрузки | Диагностика ранних стадий ХСН | |
| Объективизация ФК ХСН по NYHА | ||
| Рентгенография органов грудной клетки | Признаки венозного застоя в легких и артериолярной легочной АГ | Выраженность нарушений гемодинамики в малом круге |
| Гидроторакс | ||
| Кардиомегалия | ||
| Расширение и кальциноз аорты | ||
| Инфильтративные и фиброзирующие заболевания легких | · Дифференциальный диагноз ХСН и заболеваний легких, сопровождающихся одышкой · Возможные причины изолированной правожелудочковой ХСН (хроническое легочное сердце) | |
| Вторичная обструктивная эмфизема легких | ||
| Эхокардиография с допплеровским исследованием кровотока | Признаки систолической дисфункции ЛЖ (изменение КДО, КСО, УО, МО, УИ, СИ, ФВ, скоростных показателей кровотока) | Диагностика систолической ХСН |
| Признаки диастолической дисфункции ЛЖ (изменение пиков Е или А, отношения Е/А, времени ИВРТ, ДТ) | Диагностика диастолической ХСН (см. ниже) | |
| Нарушения локальной сократимости ЛЖ (асинергии) | ИБС как возможная причина ХСН | |
| Выпот в полости перикарда | Экссудативный перикардит как возможная причина ХСН | |
| Уплотнение, сращение листков перикарда и др. признаки | Констриктивный перикардит как возможная причина ХСН | |
| Увеличение ММЛЖ | АГ как возможная причина ХСН | |
| Признаки асимметричной гипертрофии ЛЖ | ГКМП как возможная причина диастолической ХСН | |
| Признаки дилатации ЛЖ без гипертрофии | ДКМП как возможная причина ХСН | |
| Клапанные поражения | Пороки сердца как возможная причина ХСН |
К числу инструментальных диагностических тестов, обязательных при обследовании больных ХСН, относятся: ЭКГ, рентгенография органов грудной клетки, эхокардиографическое исследование (в одномерном, двухмерном и допплеровском режимах) и суточное мониторирование ЭКГ по Холтеру.
Наши рекомендации
