Печень, водный, электролитный баланс и кровообращение
— На основе тесных связей между системой ренин—ангиотензин-альдостерон (РААС) печени приписывается большое значение в регуляции водного, электролитного и кислотно-основного равновесия, объем крови и артериального давления. Почки и надпочечники являются местами образования гуморальных факторов (ренин, альдостерон) и эффектмными органами, а печень занимает ключевое место в РААС участвуя в синтезе (ангиотензиноген) и расщеплении веществ. Количественные изменения некоторых элементов РААС при заболеваниях печени могут значительно варьировать в каждом отдельном случае [подробнее см. Wernze, 1976]. Обратное влияние на систему гемодинамики и почек, на водный, электролитный баланс и кислотно-щелочное равновесие многообразно. Оно схематически представлено на рис. 109.
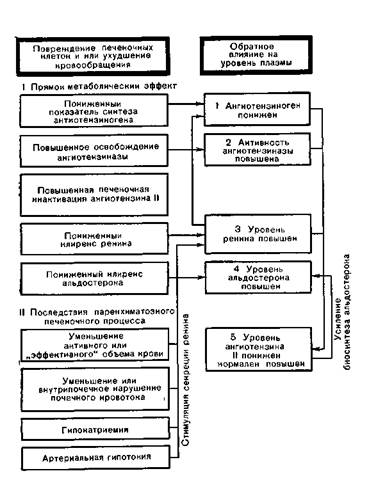
Рис. 109. Влияние структурных изменений печени на различные компоненты плазмы системы ренин — ангиотензин — альдостерон [Wernze, 1976].
— В нормальной печени 95% альдостерона экстрагируется при первом пассаже. При функциональных нарушениях клиренс альдостерона уменьшается наполовину по сравнению с нормой и изменяется путь его расщепления (Siegenthaler). Время полураспада повышается с 33 до 59—90 мин. Концентрация альдостерона в плазме повышена (Laragh с соавт.).
— В опытах на животных удалось показать, что при выключении печени восприимчивость сосудистой системы по отношению к ренину, ангиотензину, катехоламинам и гистамину теряется — нарушение «разрешающей функции» печени (Frank с соавт., Page). У больных при экстракорпоральной перфузии печени (бычья печень) без регистрируемого изменения рН, электролитов и жидкости наблюдалось резкое повышение артериального давления, в то время как после воздействия симпатикомиметиков до и после перфузии повышения артериального давления не наблюдалось (Condon).
— Катехоламины практически только в печени метаболизируются до неактивных метаболитов, глюкокортикоиды после нескольких пассажей через купферовские звездчатые клетки печени под влиянием специфических печеночных ферментов превращаются в неактивные тетрадериваты. Транспортирующий кортикоиды транскортин синтезируется в печени.
— Выраженную артериальную гипотонию находят при дистрофии печени, циррозах, печеночной интоксикации, вызванной токсическими веществами, молниеносном вирусном гепатите. При остром вирусном гепатите и отчасти при дистрофических печеночных процессах за это ответствен фактор гипо-волемии. Во многих случаях при циррозах наблюдается понижение периферического сопротивления сосудов.
Причины
Гуморальные факторы: недостаток ангиотензина, сосудорасширяющих гистаминоподобных веществ (Baltzer с соавт., Said, Mutt). Пониженная чувствительность к левартеренолу на периферии, однако нормальная к эпинефрину и ангиотензинамиду (Lunzer с соавт.).
Нервные факторы: появление ложных нейротоксических веществ (Wernze с соавт.), ослабление симпатических афферентных и эфферентных импульсов, ограниченная реактивность на кардиоваскулярные стимулы (проба Вальсальвы, изменение положения тела; Lunzer et al., 1975).
— Часто при циррозах печени находят: гиперкинетическую циркуляцию (повышенный на 33% минутный объем сердца, увеличенный объем плазмы, уменьшение времени циркуляции, понижение артериовенозной разницы по кислороду, понижение артериального давления и периферического сосудистого сопротивления, понижение кровоснабжения кожи). Повышение минутного объема сердца и расширение a. hepatica рассматриваются как компенсаторные механизмы редуцированного портального кровообращения независимо от наличия цирроза или портальной гипертонии (Liehr с соавт.). Какое клиническое значение имеет повышенное потребление кислорода при гепатомегалических циррозах, в настоящее время еще не известно (Bircher с соавт.).
— Гипоксия преимущественно вследствие внутрилегочного шунта справа налево (10—20% минутного объема сердца). У 1/10 больных насыщение крови кислородом ниже 85% емкости. Стойко понижено рСО2 30—35 мм рт. ст. вследствие умеренной гипервентиляции.
— Вязкость крови и портальная гипертония. Высокая вязкость крови у больных циррозом с явлениями начинающейся портальной гипертонии коррелирует с повышенной концентрацией IgG, низкая вязкость при выраженной портальной гипертонии с варикозно расширенными венами пищевода коррелирует с низкими показателями фибриногена (Leonhardt, Bungert). При далеко зашедших циррозах печени наблюдается наклонность к кровотечениям, которая расценивается как коагулопатия потребления вследствие недостаточного выведения активированных факторов свертывания (Lasch, Huth, Tytgat, Collen). При тромботических осложнениях встает вопрос и об увеличении содержания ингибиторов фибринолизина (Aschauer с соавт.).
— Уровень гистамина плазмы. При смешивании в печени 30% артериальной крови с венозной выводится около 50—75% гистамина, поступающего через воротную вену (Stopik с соавт.). При операциях на брюшной полости количество гистамина в крови, взятой из воротной и локтевой вен, возрастает. При циррозах периферическая концентрация гистамина повышена (Beger с соавт.): это связывают с понижением его расщепления и накоплением в печени и/или увеличением коллатерального кровообращения, а также повышенным освобождением гистамина из тучных клеток вследствие системной эндотоксинемии (Liehr).
— Введение воды внутрь вызывает гипотонию портальной крови (опыты на крысах). Эта гипотония является адекватным раздражителем осморецепторов, которые приводят в действие механизм, обеспечивающий повышение диуреза, пока не разовьется общая гипотония плазмы и регуляторное включение центральных осморецепторов. Одновременно печень накапливает жидкость (Nowacki).
— Расщепление вазопрессина зависит от деятельности печени. Чем выше концентрация вазопрессина в плазме, тем большая его доля инактивируется печенью. В норме вазопрессин инактивируется печенью и почками в соотношении 1 : 3, при гидремии в соотношении 2 : 3. При повреждениях печени наблюдается недостаточная инактивация вазопрессина (особенно при водной нагрузке; LaraghccoaBT.). Однако практически это не должно иметь большого значения (Knick).
— Асцит является признаком серьезного повреждения печени. Понижение коллоидоосмотического давления в результате нарушения синтеза альбумина, портальная гипертония (внутрипеченочный интра- и постсинусоидальный блок), затруднение лимфооттока (Krone с соавт.) и вторичный гиперальдостеронизм (в какой-то мере) [Wernze, 1976] считаются причинами асцита. При декомпенсированном циррозе печени расширение периферических сосудов, секвестрация крови в бассейне воротной вены и скопление воды и растворов вследствие развития асцита и отеков ведут к изменениям ренальной гемодинамики и возникновению почечной недостаточности — «гепаторенальный синдром» (Lange, Martini).
Особенности применения диуретиков при асците
— Диуретики применяются только тогда, когда бессолевая или малосолевая диета не обеспечивает обратного развития асцита.
— Осторожный индивидуальный подбор диуретиков и разумная дозировка.
— Применяются антагонисты альдостерона или триамтерены в комбинации с тиазидными производными, фуросемидом, а иногда с этакриновой кислотой при вторичном гиперальдо-стеронизме (признаки: выделение натрия в суточной моче менее 10 мэкв или коэффициент Na—/K+<l,5).
Опасность применения диуретиков при асците
Массивное применение диуретиков может вести к тяжелым электролитным нарушениям: натрий плазмы становится ниже 130 мэкв!л, калий плазмы — ниже 3,1 мэкв/л; гидрокарбонат плазмы — ниже 30 мэкв/л; хлорид плазмы — ниже 90 мэкв/л; мочевина плазмы — выше 40 мг/100 мл (по Sherlock).
Гипокалиемию можно расценивать как признак вторичного гиперальдостеронизма или как следствие массивной диуретической терапии при недостаточном возмещении калия. Чем тяжелее цирроз печени, тем меньше депо калия в организме. Терапия: введение хлорида калия для того, чтобы устранить сопутствующий метаболический алкалоз.
Гипонатриемия развивается вследствие усиленного диуреза при недостаточном введении натрия или в результате перемещения натрия в клетки при тяжелом повреждении печени (терминальная гипонатриемия). Как изолированное нарушение она легко устранима. Ее сочетание с другими электролитными нарушениями является серьезным признаком. Терапия: ограничение количества жидкости (менее 500 мл/день); введение инфузионных растворов маннитола; осторожное назначение раствора хлорида натрия 1000 при запрещении употребления жидкости, иначе возникнет опасность усиления асцита и возникновения отека легких.
