Г е п а р и н а н а т р и е в а я с о л ь
ГЕМОСТАЗ
Гемостаз – процесс остановки кровотечения при повреждении стенки сосуда.
Многоступенчатый (каскадный) процесс
Последовательная цепь ферментативных реакций,
в которой участвуют многочисленные факторы свёртывания
с привлечением на ряде этапов ионов кальция.
Пусковым фактором являются тромбопластины,
освобождаемые при повреждении тканей, тромбоцитов, эритроцитов.
Суть каждого этапа гемокоагуляции – в переводе неактивных факторов в активные,
после чего осуществляется следующий этап.
Гемостаз состоит из четырех последовательных процессов:
1. Локальный спазм сосудов
2. Адгезия и агрегация тромбоцитов (Сосудисто-тромбоцитарный механизм)
3. Коагуляционный механизм
4. Фибринолиз (Ретракция тромба)
Локальный спазм сосудов
В ответ на повреждение сосуды отвечают спазмом (ограничивает первоначальную кровопотерю).
Спазм обусловлен сокращением гладкомышечных клеток сосудов.
Поддерживается вазоспастическими агентами, секретируемыми эндотелием и тромбоцитами
Ведет к накоплению тромбоцитов и плазменных факторов свертывания
в месте повреждения сосудистой стенки
2. Адгезия и агрегация тромбоцитов(Сосудисто-тромбоцитарный механизм)
Эндотелий
В нормальных условиях эндотелий сосудов обладает высокой тромборезистентностью.
При застое крови, гипоксии, повреждении стенок сосудов, метаболических изменениях сосудистой стенки эндотелий обладает уникальной способностью менять свойства на тромбогенные.
Повреждение эндотелиального покрова происходит
-в месте ранения сосудов
-в месте появления атеросклеротических бляшек
Субэндотелий
Субэндотелий обнажается при гибели эндотелиальных клеток.
Субэндотелий содержит большое количество коллагена.
В контакте с ним происходят: -активация,
-адгезия,
-распластывание тромбоцитов,
-активация системы свертывания крови.
Тромбоциты
Продолжительность жизни тромбоцитов 7-10 дней.
После выхода из костного мозга тромбоциты
-циркулируют в крови
-частично депонируются в селезенке и печени (оттуда - вторичный выход в кровь).
Фосфолипидная мембрана окружает тромбоцит.
В мембрану встроены рецепторные гликопротеины.
Они взаимодействуют со стимуляторами адгезии и агрегации.
Фактор Виллебранда
Синтезируется в эндотелии.
Поступает в кровь и субэндотелиальное пространство.
Адгезивно-агрегационная функция тромбоцитов зависит от
-транспорта в тромбоциты ионов кальция
-образования из мембранных фосфолипидов арахидоновой кислоты
-образования из мембранных фосфолипидов циклических производных простагландинов
В тромбоцитах образуется -тромбоксан А2 – стимулятор агрегациии ангиоспазма
В эндотелиальных клетках образуется
-простациклин (PGI2) – антиагреганти вазодилататор
При повреждении эндотелия сосуда
Адгезия тромбоцитов (прилипание) к сосудистой стенке –
начальный период формирования тромбоцитарного тромба.
Происходит через 1-2 с после повреждения.
В артериях адгезию усиливает фактор Виллебранда.
Активация тромбоцитов
Активированные тромбоциты образуются в процессе адгезии:
изменяется форма тромбоцитов, они превращаются в распластанные отростчатые клетки.
Синтезируют тромбоксан А2 стимулятор агрегации,
сосудо-и бронхосуживающий фактор
Выделяют из внутриклеточных гранул ионы кальция,
Выделяют из внутриклеточных гранул АДФ.
Адгезии тромбоцитов к субэндотелию способствуют:
- замедление тока
-агрегация эритроцитов
- увеличение вязкости крови
- увеличение содержания в плазме крупнодисперсных белков и липидов
Адгезии тромбоцитов к эндотелию способствует
- фактор Виллебранда
Он образует «мостик» между нитями коллагена сосудистой стенки и
рецепторами тромбоцита.
Фосфолипаза А2 отщепляет арахидоновую кислоту от фосфолипидов мембран тромбоцитов.
Арахидоновая кислота превращается в простагландины с помощью ЦОГ (циклооксигеназы).
Простагландины=циклические эндопероксиды трансформируются в тромбоксан А2
при участии тромбоксансинтетазы.
В эндотелии
Простагландины G2 и H2 переходят в простациклин (простагландин I2) антиагрегант.
Простациклин повышает активность аденилатциклазы тромбоцитов, стимулирует синтез цАМФ.
цАМФ ингибирует фосфолипазы А2 и С, протеинкиназу С, нарушает освобождение ионов Са2+.
Активированные тромбоциты объединяются в агрегат нитями фибриногена.
Образуется т р о м б о ц и т а р н ы й т р о м б.
Тромбоцитарный тромб – группа активированных тромбоцитов,
соединенных друг с другом молекулами фибриногена и
прикрепленных фактором Виллебранда к субэндотелиальному матриксу
в месте повреждения сосудистой стенки.
Агрегация тромбоцитов - соединение тромбоцитов друг с другом с образованием конгломератов (агрегатов) разной величины и плотности.
Во время агрегации активируется сократительный белок тромбоцитов – тромбостенин.
С его участием происходит изменение формы тромбоцитов и их максимальное приближение друг к другу в агрегатах, которые становятся малопроницаемыми для крови.
В зоне повреждения сосудистой стенки образуются нити нерастворимого фибрина,
которые способствуют формированию стабильного тромба.
Агрегации способствуют:
арахидоновая кислота,
тромбин,
тромбоксан А2,
коллаген,
аденозиндифосфорная кислота (АДФ),
серотонин,
адреналин,
норадреналин.
Тромбин, арахидоновая кислота, тромбоксан А2 и коллаген стимулируют секрецию содержимого гранул тромбоцитов – реакцию “высвобождения” и синтез циклических эндоперекисей в тромбоцитах
Повышенная наклонность тромбоцитов к адгезии и агрегации наблюдается при:
- атеросклерозе
- сахарном диабете
- гипертонической болезни
В процессе агрегации тромбоцитов выделяют 2 фазы – обратимую и необратимую.
1-я фаза – обратимая агрегация –
образование рыхлых тромбоцитарных агрегатов из 10-15 тромбоцитов с псевдоподиями.
Такие агрегаты легко разрушаются и уносятся током крови.
На этом этапе возможна спонтанная дезагрегация.
Наиболее выраженный дезагрегант – простациклин.
(он не инактивируется в лёгких в отличие от других простагландинов).
Концентрация простациклина в крови мала, но этого достаточно для предупреждения образования тромбоцитарных агрегатов в кровеносном русле.
При внутривенном введении синтетического простациклина частично удаётся разрушить свежие тромбоцитарные тромбы.
2-я фаза – необратимая агрегация– образование тромбоцитарных агрегатов.
Происходит при высокой концентрации веществ, вызывающих агрегацию.
циклические эндоперекиси и тромбоксаны
Циклические эндоперекиси (простагландины Pg2 PgH2) и тромбоксаны (ТхА2 и ТхВ2) являются
мощными индукторами агрегации.
3. Коагуляционный механизм.
Тромбоцитарный тромб способен останавливать кровотечение в капиллярах и мелких венах, но
он недостаточно прочен, чтобы противостоять высокому внутрисосудистому давлению
в артериальной системе.
Здесь тромбоцитарный тромб нуждается в быстром дополнительном укреплении фибрином,
который образуется в процессе ферментативного свертывания крови.
Тромбоциты вызывают местную активацию свертывания.
Образуется ф и б р и н н ы й т р о м б.
4. Фибринолиз.(Ретракция тромба)
По мере заживления раны тромбоцитарный и фибриновый тромбы растворяются.
Механизмы фибринолиза восстанавливают кровоток,
удаляя из просвета сосудов тромботические массы.
Тромбоз - патологическая закупорка сосуда агрегатом тромбоцитов или фибриновым тромбом.
Артериальные тромбозы приводят к
ишемическим некрозам тканей
(инфаркт миокарда при тромбозе коронарной артерии).
Венозные тромбозы приводят к
отеку и воспалению тканей
(тромбоз глубоких вен).
Свертывание крови в стеклянной пробирке (in vitro)
Происходит в течение 4-8 минут.
Его можно предотвратить веществами, связывающими ионы кальция (цитрат, ЭДТА).
При добавлении к такой плазме кальция (рекальцификация) образуется кровяной сгусток
(через 2-4 минуты). Отделяем сгусток, получаем плазму.
Свертывание рекальцифицированной плазмы запускается добавлением тромбопластина.
Это время называется протромбиновое время (в норме 12-14 с).
Свертывание крови может функционировать по 2 механизмам:
Внешний путь – повреждение тканей
Внутренний путь – повреждение сосудов
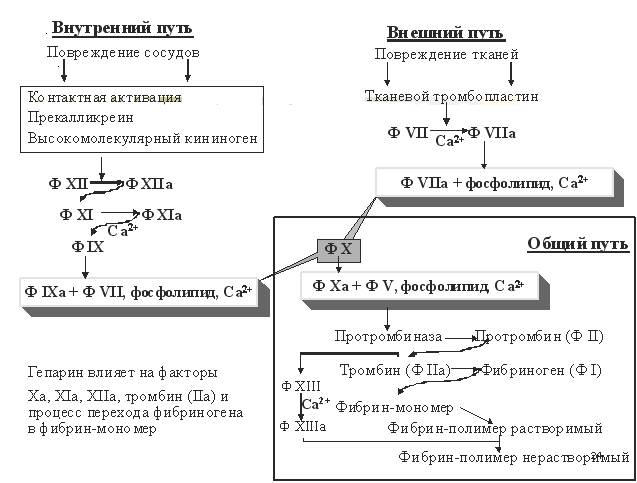
АНТИКОАГУЛЯНТЫ
Антикоагулянты прямого действия – прямо инактивируют тот или иной фактор.
Активны в организме и вне его. Действуют быстро.
Антикоагулянты непрямого действия – тормозят в печени синтез факторов свёртывания крови.
Активны только в организме. Действуют медленно.
ПРЯМОГО ДЕЙСТВИЯ НЕПРЯМОГО ДЕЙСТВИЯ
Гепарина натриевая соль Производные кумарина:
Низкомолекулярные гепарины Варфарин
Надропарин кальций = Фраксипарин Этилбискумацетат=Неодикумарин
Эноксапарин натрий=Клексан Фепромарон
Дальтепарин натрий=Фрагмин Аценокумарол=Синкумар
Препараты, связывающие ионизированный кальций Производные фенилиндандиона:
Гидроцитрат натрия Фениндион=Фенилин
Na2ЭДТА Омефин
только для консервированиядонорской крови.
Протамин-сульфат
Полибрен
АНТИКОАГУЛЯНТЫ ПРЯМОГО ДЕЙСТВИЯ
Г е п а р и н а н а т р и е в а я с о л ь
Гепарин - смесь высокомолекулярных сульфатированных мукополисахаридов
-с молекулярной массой 5000-30 000 Дальтон,
Наиболее выраженное антикоагулянтное действие – у гепарина с молекулярным весом 5400 Д.
-имеющих значительный отрицательный заряд (обусловлено высоким содержанием сульфогрупп)
Как фармакологический препарат гепарин выпускается в виде
натриевой или
кальциевой соли (Кальципарин) с активностью 5000, 10000 и 20000 МЕ в 1 мл
Гепарин ингибирует практически все фазы процесса свёртывания крови.
1. Ключевое звено – активация естественных антикоагулянтов
(антитромбин III и гепарин-кофактор II).
Образуются комплексы, которые связывают тромбин в крови за несколько секунд.
2. Тормозит образование протромбиназы, угнетая активацию факторов XII, XI, IX, X.
3. Тормозится переход протромбина в тромбин в результате влияния гепарина на факторы
протромбиназного комплекса
4. Угнетает переход фибриногена в фибрин и стабилизирует фибрин.
Уменьшает взаимодействие тромбина с фибриногеном,
ингибирует фибринстабилизирующий фактор ф. XIIIа
(обладая сильным отрицательным зарядом).
5. Влияет на сосудистую стенку –
поддерживает высокий электроотрицательный потенциал интимы.
Другие эффекты гепарина: (обусловлены высокой реакционной способностью)
- Изменение липопротеинового состава крови
(активирует липопротеинлипазу, уменьшая содержание в сыворотке липопротеинов низкой
плотности).
- Изменение гормонального баланса
(увеличение секреции альдостерона, активация паратгормона).
- Противовоспалительное действие
(обусловлено ингибированием некоторых медиаторов воспаления – гистамин, серотонин) и
уменьшением проницаемости сосудов.
- Сосудорасширяющее, болеутоляющее, противогипоксическое действие.
Способы введения
Энтеральное введение - гепарин не всасывается в ЖКТ.
Внутривенное введение - угнетение свёртывания крови наступает сразу и продолжается 4-5 час
Внутривенно капельно – в дозе 25-50 тыс. МЕ в изотоническом растворе хлорида натрия
или 5% растворе глюкозы. При необходимости болюсно 5-10 тыс. МЕ до капельного введения.
Внутримышечное введение - эффект наступает через 15-30 минут и продолжается 6 часов.
Внутримышечное введение не рекомендуется из-за возникновения гематом .
Подкожное введение – через 40-60 минут и продолжается 8-12 часов.
Подкожно – 5 тыс. МЕ при профилактическом назначении 2-3 раза в сутки.
Местно
Для лечения поверхностного тромбофлебита конечностей 2-3 раза в день тонким слоем.
Выводится
почками в виде метаболита – урогепарина (25-50%) и в неизмененном виде.
Активность
определяется биологическим способом,
стандартизуется в МЕ (международных единицах).
