Возрастные особенности. Максимального развития тимус достигает в раннем детском возрасте
Максимального развития тимус достигает в раннем детском возрасте. Наиболее активно функционирует в начале периода полового созревания. После 20 лет происходит постепенная атрофия и частичное замещение жировой тканью – возрастная инволюция, выражающаяся в том, что эпителиальная строма замещается жировой тканью. Дольки в старости уменьшаются, граница коркового и мозгового вещества сглаживается, но полной атрофии железы не наступает. В стрессовых ситуациях, при тяжелых заболеваниях происходит временная, быстрая атрофия тимуса – акцидентальная инволюция. Причина этому – выделение большого количества гормонов, которые угнетающе действуют на лимфоидную ткань. При тяжелых воздействиях имеет место массовая гибель клеток путем апоптоза – генетически запрограммированная смерть клетки.
Аномалии.
Частой аномалией является образование шейной части железы. Встречаются и дополнительные дольки. Очень редкая аномалия – отсутствие железы или значительное ее увеличение, вызывающее болезненное состояние – status thymicolymphaticus.
Кровоснабжение.
Вилочковая железа получает rami thymici из внутренней грудной артерии, a. thoracica interna, подключичной артерии, a. subclavia, плечеголовного ствола, truncus brachiocephalicus. В междольковых перегородках они делятся на более мелкие ветви, которые проникают внутрь долек, где разветвляются до капилляров. Вены тимуса впадают в плечеголовные вены, vv. brachiocepalicaа также во внутренние грудные вены, vv. thoracici interni.
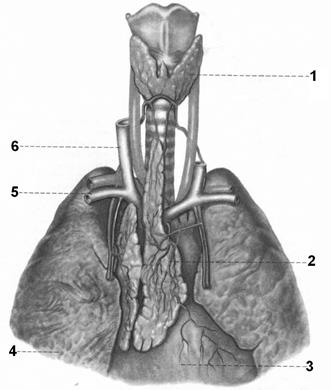
Рис. 2.36. Щитовидная и вилочковая железы у ребенка 1 года.
1 – gl. thyroidea; 2 – thymus; 3 – pericardium; 4 – pulmo dexter; 5 – v. subclavia; 6 – v. jugularis interna.
Лимфатический отток.
Лимфатические капилляры тимуса, которых больше в корковом веществе, образуют в паренхиме органа сети, из которых формируются лимфатические сосуды, впадающие в передние средостенные и трахеобронхиальные лимфатические узлы. Выносящие лимфатические сосуды вливаются с левой стороны в ductus thoracicus, а с правой – в ductus lymphaticus dexter.
Иннервация.
Источником парасимпатической иннервации тимуса является nucleus dorsalis nervi vagi, преганглионарные волокна достигают органных узлов по ветвям правого и левого блуждающих нервов. В терминальных вегетативных узлах эти волокна переключаются и становятся постганглионарными, иннервирующими ткань тимуса. Источником симпатической иннервации являются nuclei intermediolaterles верхних грудных сегментов спинного мозга, преганглионарные симпатические волокна направляются к шейно-грудному, звездчатому и верхнему грудному узлам симпатического ствола, где становятся постганглионарными и достигают вилочковой железы по сосудам.
Афферентные нервные волокна происходят из верхних грудных и нижних шейных спинномозговых узлов, а также являются отростками ложно-униполярных нейронов нижнего узла блуждающего нерва.
Периферические органы иммунной системы
Селезенка, lien, splen
Филогенез. У низших позвоночных, круглоротые появляются первые обособленные очаги кроветворения в стенке пищеварительной трубки. Основу этих очагов кроветворения составляет ретикулярная ткань, имеются синусоидные капилляры. У хрящевых и костистых рыб, наряду с очагами кроветворения в стенке пищеварительной трубки, появляются обособленные очаги кроветворения – селезенка и тимус. Селезенка костистых рыб в отличие от таковой млекопитающих состоит только из красной пульпы, в которой есть отдельные лимфоидные скопления. У земноводных происходит органное разделение миелопоэза и лимфопоэза. У пресмыкающихся и птиц четкое органное разделение миелоидной и лимфоидной ткани.
Эмбриогенез. В эмбриональном периоде селезенка закладывается из мезенхимы в начале 2-го месяца развития. Из мезенхимы образуются капсула, трабекулы, ретикулярнотканная основа, гладкомышечные клетки. Из висцерального листка спланхнотомов образуется брюшинный покров органа. В дальнейшем стволовые кроветворные клетки из стенки желточного мешка заселяют ретикулярную ткань и на 4-м месяце орган становится, наряду с печенью, центром кроветворения. К моменту рождения в селезенке миелопоэз прекращается, сохраняется и усиливается лимфоцитопоэз.
Топография.
Селезенка находится в верхнем этаже брюшной полости, проецируется на переднебоковую брюшную стенку в левой подреберной области между IX и XI ребрами по длиннику Х ребра. Она соприкасается с диафрагмой, со сводом желудка, висцеральной поверхностью ниже ворот – с левыми надпочечником и почкой, передним концом – с поперечной ободочной кишкой. В область ворот селезенки прилежит хвост поджелудочной железы.
Строение.
В селезенке различают две поверхности: диафрагмальную, facies diaphragmatica, и висцеральную, facies visceralis, два конца: задний и передний, extremitas posterior et anterior, и два края: верхний и нижний, margo superior et inferior. Диафрагмальная поверхность выпуклая, гладкая, на висцеральной – различают щелеобразные ворота, hilus lienis, через которые в селезенку входят 6-8 ветвей селезеночной артерии и покидают ее вены. В адвентиции артерий находятся вегетативные нервные сплетения. Венозная система селезенки имеет многочисленные расширения, синусы, где скапливаются эритроциты.
Брюшина покрывает селезенку со всех сторон, интраперитонеально, за исключением ворот. От ворот селезенки начинаются связки, образованные брюшиной. Связки от селезенки направляются к своду желудка, lig. gastrolienale, к диафрагме, lig. phrenicolienale, к левому изгибу толстой кишки, lig. phrenicocolicum.
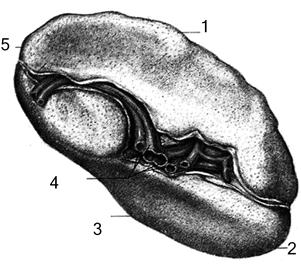
Рис. 2.37. селезенка, висцеральная поверхность:
1 – margo superior; 2 – extremitas anterior; 3 – margo inferior; 4 – hilum lienis, видны кровеносные сосуды; 5 – extremitas posterior.
Селезенка покрыта фиброзной капсулой, состоящей из коллагеновых, эластических и гладких мышечных волокон. Селезенка имеет серозную оболочку. От капсулы в направлении паренхимы отходят соединительнотканные перекладины, трабекулы, разделяющие белую и красную пульпу селезенки на отдельные участки. Белая пульпа построена из лимфатической ткани, собранной вокруг артерий в виде шаров. В белой пульпе имеются более светлые узелки лимфатической ткани, которые называются реактивными центрами и являются местами размножения лимфоцитов. Внутренняя архитектура пульпы во многом зависит от кровеносных сосудов. Селезеночная артерия разветвляется на трабекулярные артерии, являющиеся источником образования пульпарных артерий. Последние заканчиваются кисточковыми артериолами, имеющими сфинктеры. Кисточковые артерии распадаются на капилляры разного диаметра. Среди обычных капилляров встречаются синусоиды, расширенные капилляры, которые соединены с венулами. На выходе из синусоидо имеются сфинктеры. Степень наполнения селезенки кровью во многом зависит от состояния сфинктеров кисточковых артерий и венозных синусоидов. При расслаблении артериальных сфинктеров и сокращении венозных селезенка заполняется кровью. При расслаблении венозных и сокращении артериальных сфинктеров селезенка освобождается от крови. Выталкиванию крови из селезенки способствует сокращение гладких мышц капсулы и трабекул.
Функции.
Селезенка – кроветворный орган, где образуются лимфоциты. Кроме того, в ее кровеносной системе происходит разрушение старых эритроцитов, «кладбище» эритроцитов, депонирующая функция селезенки заключается в накоплении крови в сосудах, которая по мере необходимости поступает в селезеночную вену. Поэтому селезенка изменяет свою величину в зависимости от кровенаполнения. В среднем ее длина колеблется от 10 до 15 см, ширина составляет 7-9 см, толщина 4-6 см, масса около 200 г. При застое крови в воротной вене, цирроз печени, порок сердца селезенка может значительно увеличиваться и уплотняться.
Возрастные изменения. В старческом возрасте в селезенке происходит атрофия белой и красной пульпы, вследствие чего ее трабекулярный аппарат вырисовывается более четко. Количество лимфатических узелков в селезенке и размеры их центров постепенно уменьшаются. Ретикулярные волокна белой и красной пульпы грубеют и становятся более извилистыми. У лиц старческого возраста наблюдаются узловатые утолщения волокон. Количество макрофагов и лимфоцитов в пульпе уменьшается, а число зернистых лейкоцитов и тучных клеток возрастает. У детей и лиц старческого возраста в селезенке обнаруживаются гигантские многоядерные клетки — мегакариоциты. Количество железосодержащего пигмента, отражающее процесс гибели эритроцитов, с возрастом в пульпе увеличивается, но располагается он главным образом внеклеточно.
Аномалии развития
Среди аномалий развития селезёнки представляют интерес аномалии количества и локализации. Добавочные селезёнки могут симулировать опухоли органов брюшной полости и быть причиной рецидивов после спленэктомии по поводу гемолитической анемии и болезни Верльхофа.
Из аномалий развития селезёнки следует упомянуть полн ое её о тсутствие (агенезию), как правило, сочетающуюся с пороками развития сердца и сосудов.
Аномалии формы и расположения селезёнки проявляются хвостатой селезёнкой, иногда достигающей нижним полюсом малого таза, дольчатой, удвоенной и блуждающей селезёнкой.
Кровоснабжение.
К селезенке подходит одноименная, селезеночная артерия, a. lienalis, – ветвь чревного ствола, truncus coeliacus, которая делится на несколько ветвей, вступающих в орган через его ворота. Селезеночные ветви образуют 4-5 сегментарных артерий, а последние разветвляются на трабекулярные артерии. В паренхиму селезенки направляются пульпарные артерии диаметром 0,2 мм, вокруг которых располагаются лимфоидные периартериальные муфты и периартериальная зона селезеночных лимфоидных узелков. Каждая пульпарная артерия в конечном итоге делится на кисточки – артерии диаметром около 50 мкм, окруженные макрофагально-лимфоидными муфтами, эллипсоидами. Образовавшиеся при ветвлении артерий капилляры впадают в широкие селезеночные венулярные синусы, располагающиеся в красной пульпе. Венозная кровь от паренхимы селезенки оттекает по пульпарным, затем трабекулярным венам. Образующаяся в воротах органа селезеночная вена впадает в воротную вену.
Лимфатический отток.
Лимфатические сосуды селезенки направляются к поджелудочноселезеночным лимфатическим узлам, nodi lymphatici pancreaticolienales, расположенным в области ворот, по ходу селезеночной артерии, на передней и задней поверхностях головки поджелудочной железы и вдоль нижнего ее края. Выносящие лимфатические сосуды впадают в чревные, печеночные и верхние брыжеечные лимфоузлы. Далее лимфа оттекает в кишечный ствол, truncus intestinalis, а при его отсутствии непосредственно в грудной проток.
Иннервация.
Центры симпатической иннервации nuclei intermediolaterles располагаются в боковых рогах серого вещества V-X грудных сегментов спинного мозга. Отростки клеток боковых рогов, преганглионарные волокна направляются по передним корешкам спинномозговых нервов, по белым соединительным ветвям, симпатическому стволу, большим и малым внутренностным нервам в чревное сплетение. На нейроцитах его узлов преганглионарные волокна образуют синапсы; постганглионарные волокна достигают селезенки в составе одноименного сплетения, plexus lienalis, периартериальное сплетение по ходу селезеночной артерии.
Парасимпатическая иннервация селезенки отсутствует.
Афферентные волокна являются отростками чувствительных нейронов, лежащих в спинномозговых узлах.
Рассеянная лимфоидная ткань
У человека, помимо лимфатических узлов, вилочковой железы и селезенки, лимфоидная ткань имеется в виде отдельных узелков в подслизистом слое желудочно-кишечного тракта, мочеполовых путей, бронхов, в околопочечной и подкожной клетчатке и других органах. В тонкой кишке эти образования формируют видимые невооруженным глазом одиночные и групповые лимфатические фолликулы.
Одиночные лимфоидные узелки, noduli lymphatici solitarit,i имеются в толще слизистой оболочки и подслизистой основы органов пищеварительной системы, глотка и пищевод, желудок, тонкая кишка, толстая кишка, желчный пузырь, органов дыхания, гортань, трахея, главные, долевые и сегментарные бронхи, а также в стенках мочеточников, мочевого пузыря, мочеиспускательного канала. Лимфоидные узелки располагаются на различном расстоянии друг от друга и на разной глубине. Нередко они лежат так близко к эпителиальному покрову, что слизистая оболочка над ними возвышается в виде небольших холмиков. Число лимфоидных узелков в слизистой оболочке указанных органов довольно велико. В стенках тонкой кишки у детей количество узелков варьирует от 1000 до 5000, в среднем, в стенках толстой кишки – от 1800 до 7300, в стенках трахеи – от 100 до 180, а мочевого пузыря – от 25 до 100. В детском и подростковом возрасте в толще слизистой оболочки двенадцатиперстной кишки на площади в 1 см2 находится в среднем 9 лимфоидных узелков, подвздошной – 18, слепой – 22, ободочной – 35, прямой – 21. В слизистой оболочке желчного пузыря количество лимфоидных узелков достигает 25.
Лимфоидные бляшки, noduli lymphatici aggregati, или пейеровы бляшки, представляют собой узелковые скопления лимфоидной ткани, располагающиеся в стенке тонкой кишки, главный образом ее конечного отдела – подвздошной кишки. Залегают лимфоидные бляшки в толще слизистой оболочки и в подслизистой основе. В этих местах мышечная пластинка слизистой оболочки прерывается или отсутствует. Лимфоидные бляшки имеют вид плоских образований, преимущественно овальных или круглых, чуть-чуть выступающих в просвет кишки. Располагаются бляшки, как правило, на стороне, противоположной брыжеечному краю кишки. В отдельных случаях лимфоидные бляшки можно видеть также вблизи брыжеечного края кишки. Длинным своим размером бляшки ориентированы, как правило, вдоль кишки. Встречаются бляшки, лежащие косо по отношению к длиннику кишки или даже в поперечном направлении. Последние изредка локализуются в конечном отделе подвздошной кишки, вблизи илеоцекального клапана. Круговые складки слизистой оболочки на месте лимфоидных бляшек прерываются. Лежат бляшки почти рядом друг с другом, иногда расстояние между ними достигает несколько десятков сантиметров. Количество лимфоидных бляшек в период их максимального развития, у детей и подростков составляет 33-80.
Длина лимфоидных бляшек варьирует в широких пределах – от 0,2 до 15 см, ширина не превышает 0,2-1,5см. Слизистая оболочка подвздошной кишки в области лимфоидных бляшек неровная, бугристая. Между бугорками, поперечные размеры которых достигают 1-2 мм, находятся небольшие углубления.
Построены лимфоидные бляшки из лимфоидных узелков, число которых в одной бляшке варьирует от 5-10 до 100-150 и более. Между узелками располагаются диффузная лимфоидная ткань, тонкие пучки соединительнотканных волокон. Между отдельными узелками обнаруживаются кишечные крипты, железы. Нередко узелки лежат друг над другом в два ряда.
Лимфоидные узелки червеобразного отростка, noduli lymphatici, aggregati appendicisvermiformis,в период их максимального развития, после рождения и до 16-17 лет располагаются в слизистой оболочке и в подслизистой основе на всем протяжении этого органа – от его основания, возле слепой кишки до верхушки. Общее количество лимфоидных узелков в стенке аппендикса у детей и подростков достигает 600-800. Между узелками находятся ретикулярные и коллагеновые волокна, а также проникающие сюда глубокие отделы кишечных желез.
Кровоснабжение.
Кровоснабжение лимфоидных узелков и бляшек осуществляются ветвями артерий и нервов, проникающих в слизистую оболочку соответствующего органа. Венозная кровь из вокругузелковых капиллярных сетей оттекает по венам того органа, в стенке которого располагаются лимфоидные узелки. Лимфатические сосуды формируются из капилляров, образующих вокруг узелков мелкопетлистые сети, и несут лимфу в сторону регионарных для этих органов лимфатических узлов.
Скопления лимфоидной ткани в толще слизистой оболочки гортани имеют вид лимфоидных узелков, расположенных в виде кольца, «гортанная миндалина». Наибольшее количество лимфоидной ткани наблюдается в слизистой оболочке на задней поверхности надгортанника, боковых отделов преддверия, желудочков гортани, черпалонадгортанных складок. Диффузная лимфоидная ткань имеется также в слизистой оболочке подголосовой полости.
Лимфоидные миндалины, tonsillae lymphoidea
В области зева и глотки имеются специальные органы, состоящие из лимфоидной ткани: язычная, глоточная, трубные и небные миндалины. Небные миндалины располагаются на боковых стенках ротоглотки, на перекрестке респираторного и пищеварительного трактов, и являются основным рабочим звеном в лимфоидном кольце Вальдейера–Пирогова. На медиальной поверхности миндалины имеется до двадцати углублений, или лакун, в которые открываются крипты, или щелевидные мешки, погруженные в глубину миндалины и имеющие дихотомические деления до 3-4 порядка. Благодаря столь выраженному ветвистому строению крипт образуются полости с обширными рабочими поверхностями миндалин, где, собственно, и происходят основные физиологические процессы фагоцитоза. В паренхиме органа между соединительнотканными волокнами находится лимфоидная ткань, представленная в основном скоплениями лимфоцитов, встречаются также плазмоциты и макрофаги. Свободная поверхность миндалины покрыта многослойным плоским эпителием, который в глубине крипт содержит меньшее число слоев, а в местах прилегания к нему зрелых фолликулов вообще прерывается, базальная мембрана в этих местах отсутствует, и здесь происходит свободная миграция и контакт лимфоцитов с внешней средой.
У детей лимфоидной ткани больше, чем у взрослых. Все лимфатичские узелки имеют реактивные центры, где формируются лимфоциты. Узелки окружены густой сетью лимфатических капилляров. Образовавшиеся лимфоциты проникают в окружающую ткань, лимфатические и кровеносные капилляры. Часть лимфоцитов и плазматических клеток выходит на поверхность слизистой оболочки ротовой полости и желудочно-кишечного тракта.
Трубная миндалина, tonsilla tubaria, парная, находится в области глоточного отверстия слуховой трубы. Миндалина представляет собой скопление лимфоидной ткани в виде прерывистой пластинки в толще слизистой оболочки трубного валика, в области глоточного отверстия и хрящевой части слуховой трубы. Состоит миндалина из диффузной лимфоидной ткани и немногочисленных лимфоидных узелков. Слизистая оболочка над миндалиной покрыта реснитчатым, многорядным мерцательным эпителием. Трубная миндалина достаточно хорошо выражена уже у новорожденного, ее длина 7,0-7,5 мм, а своего наибольшего развития она достигает в 4-7 лет. У детей на поверхности слизистой оболочки в области трубной миндалины видны мелкие бугорки, под которыми имеются скопления лимфоидной ткани – лимфоидные узелки. Лимфоидные узелки и центры размножения в них появляются на 1-м году жизни ребенка. Возрастная инволюция трубной миндалины начинается в подростковом и юношеском возрасте.
Развитие трубной миндалины.Начинает развиваться трубная миндалина на 7-8-м месяце жизни плода в толще слизистой оболочки вокруг глоточного отверстия слуховой трубы. Вначале появляются отдельные скопления будущей лимфоидной ткани, из которых в дальнейшем формируется трубная миндалина.
Сосуды и нервы трубной миндалины.Кровь к трубной миндалине притекает по ветвям восходящей глоточной артерии, a. pharyngea ascendens из наружной сонной артерии. Венозная кровь от миндалины оттекает в вены глоточного сплетения. Нервные волокна поступают в составе ветвей лицевого, n.facialis, языкоглоточного, n. glossopharyngeus и блуждающего, n. vagus нервов, а также из периартериальных симпатических сплетений.
Язычная миндалина, tonsilla lingualis, непарная, залегает под многослойным эпителием слизистой оболочки корня языка нередко в виде двух скоплений лимфоидной ткани. Границей между этими скоплениями на поверхности языка является сагиттально ориентированная срединная борозда языка, а в глубине органа – перегородка языка.
Поверхность языка над миндалиной бугристая, количество возвышений, бугорков особенно велико в подростковом возрасте и составляет от 61 до 151. Между бугорками, поперечные размеры которых не превышают 3-4 мм, открываются отверстия небольших углублений – крипт, уходящих в толщу языка на 2-4 мм. В крипты впадают протоки слизистых желез.
Наиболее крупных размеров язычная миндалина достигает к 14-20 годам; ее длина равна 18-25 мм, а ширина составляет 18-25 мм язычная миндалина не имеет капсулы.
Язычная миндалина состоит из скоплений лимфоидной ткани – лимфоидных узелков, число которых, 80-90 наиболее велико в детском, подростковом и юношеском возрасте. Лимфоидные узелки лежат под эпителиальным покровом в области корня языка, а также возле крипт. Максимальной величины узелки достигают к юношескому возрасту, их поперечный размер в этот период равен 0,5-1,0 мм. У детей и подростков практически все лимфоидные узелки имеют центры размножения.
Развитие и возрастные изменения язычной миндалины.
Язычная миндалина появляется у плодов на 6-7-м месяце в виде единичных диффузных скоплений лимфоидной ткани в боковых отделах корня языка. На 8-9-м месяце внутриутробной жизни лимфоидная ткань образует более плотные скопления – лимфоидные узелки. В это время на поверхности корня языка обнаруживаются мелкие, неправильной формы бугорки и складки. К моменту рождения количество лимфоидных узелков в формирующейся миндалине заметно возрастает. Центры размножения в лимфоидных узелках появляются уже вскоре после рождения, на 1-м месяце жизни. В дальнейшем их количество увеличивается вплоть до юношеского возраста. У детей грудного возраста в язычной миндалине насчитывается около 66 узелков. В период первого детства их в среднем 85, а в подростковом возрасте – 90, размеры узелков увеличиваются до 0,5-1,0 мм. Центры размножения встречаются реже. В пожилом возрасте количество лимфоидной ткани в язычной миндалине невелико, в ней разрастается соединительная ткань.
Сосуды и нервы язычной миндалины.
К язычной миндалине подходят ветви правой и левой язычных артерий, a. lingualis, а также, в редких случаях, ветви лицевой артерии, a. facialis. Венозная кровь от миндалины оттекает в язычную вену, v. lingualis. Лимфа от язычной миндалины по лимфатическим сосудам языка направляется к регионарным лимфатическим узлам – латеральным глубоким шейным, внутренним яремным.
Иннервация миндалины осуществляется волокнами языкоглоточного, n. glossopharyngeus и блуждающего, n. vagus нервов, а также симпатическими волокнами наружного сонного сплетения.
Небная миндалина,tonsilla palatina, парная, располагается в миндаликовой ямке, fossa tonsillaris, которая представляет собой углубление между расходящимися книзу небно-язычной дужкой спереди и небно-глоточной дужкой сзади. Над миндалиной, между начальными отделами этих дужек, находится треугольной формы надминдаликовая ямка, fossa supratonsillaris, которая иногда образует довольно глубокий мешкообразный карман. Небная миндалина имеет неправильную форму, близкую к форме миндального ореха. Наибольшая длина, 13-28 мм небной миндалины у 8-30-летних, а наибольшая ширина, 14-22 мм ее отмечается в 8-16 лет.
Медиальная свободная поверхность миндалины, покрытая многослойным плоским, сквамозным эпителием, обращена в сторону зева. На этой поверхности видно до 20 миндаликовых ямочек, fossulae tonsillae, в которых открываются миндаликовые крипты, cryptae tonsillares. Латеральной стороной миндалина прилежит к соединительнотканной пластинке, которую называют капсулой небной миндалины. От этой пластинки в медиальном направлении в лимфоидную ткань органа отходят трабекулы, перегородки, которые при хорошей их выраженности разделяют миндалину на дольки. В толще миндалины располагаются округлые плотные скопления лимфоидной ткани – лимфоидные узелки миндалины. Наибольшее количество их отмечается в детском и подростковом возрасте, от 2 до 16 лет. Они располагаются вблизи от эпителиального покрова миндалины и возле крипт. Лимфоидные узелки округлые, разных размеров, от 0,2 до 1,2 мм. Большинство лимфоидных узелков имеют центры размножения. Вокруг узелков расположена лимфоидная ткань, которая между узелками имеет вид клеточных тяжей толщиной до 1,2 мм. Стромой миндалины является ретикулярная ткань. Волокна этой ткани образуют петли, в которых находятся клетки лимфоидного ряда.
Развитие и возрастные особенности небной миндалины.
Небные миндалины закладываются у плодов 12-14 нед. в виде сгущения мезенхимы под эпителием второго глоточного кармана.
У 5-месячного плода миндалина представлена скоплением лимфоидной ткани размером до 2-3 мм. В этот период в образующуюся миндалину начинают врастать эпителиальные тяжи – формируются будущие крипты. На 30-й неделе крипты просвета еще не имеют, а вокруг эпителиальных тяжей находится лимфоидная ткань. К моменту рождения количество лимфоидной ткани увеличивается, появляются отдельные лимфоидные узелки, но без центров размножения, которые образуются уже после рождения. В течение первого года жизни ребенка размеры миндалины удваиваются, до 15 мм в длину и 12 мм в ширину, а к 8-13 годам они наибольшие и сохраняются такими примерно до 30 лет. После 25-30 лет происходит выраженная возрастная инволюция лимфоидной ткани. Наряду с уменьшением массы лимфоидной ткани в органе, наблюдается разрастание соединительной ткани, которая уже хорошо заметна в 17-24 года.
