Заболевания полости носа
1.7.1. Искривление перегородки носа. Как уже отмечалось, полость носа разделена перегородкой на две обычно неодинаковые части – половины носа. Это связано с тем, что в подавляющем большинстве случаев, особенно у лиц мужского пола, перегородка бывает отклонена в ту или другую сторону, может иметь выступы в виде шипов и гребней, что значительно суживает общий носовой ход и затрудняет дыхание через нос (рис.30). Не

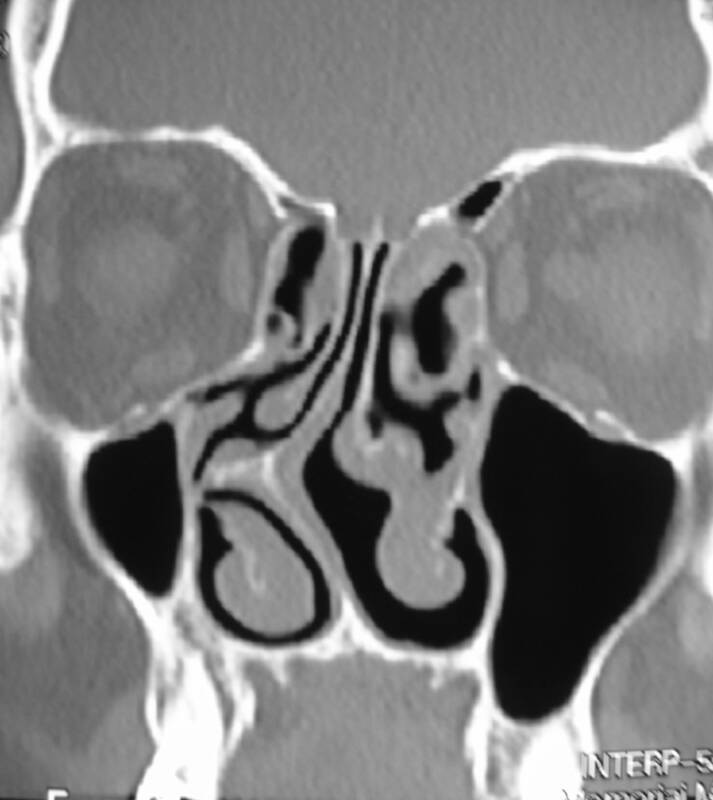
Рис.30. Искривление носовой перегородки.
во всех случаях искривление перегородки носа бывает столь выраженным, чтобы приводить к заметному ухудшению дыхания и только тогда, когда больной замечает затруднение при дыхании через одну или обе половину носа, говорят об искривлении как о заболевании, требующем хирургического вмешательства. У новорожденных перегородка носа очень редко бывает искривленной, поэтому считают, что ее отклонение развивается в процессе формирования лицевого скелета или же под влиянием многих экзогенных фактов (травма, отдавливание гипертрофированной носовой раковиной, опухолью и пр.). Вариации искривления перегородки носа многочисленны— она может быть целиком отклонена и соприкасаться с носовыми раковинами, может иметь S-образную форму, быть искривленной только в хрящевом отделе или захватить и костный. Симптомами искривленной носовой перегородки служат одностороннее затруднение дыхания, упорные насморки, нарушение обоняния, иногда гнусавость. Диагноз устанавливается при передней риноскопии, когда хорошо видно отклонение перегородки, сужение одной половины носа и расширение другой. Искривление носовой перегородки может быть постоянным сопутствующим проявлением расщелины неба. Различают три основных вида деформации перегородки носа – искривление, гребень и шип.
Лечение. Показаниями к хирургическому лечению считают: 1) затрудненное или невозможное дыхание через одну половину носа; 2) невозможность проведения санирующих манипуляций в полости носа — удаление полипов, катетеризация уха, эндоназальное вскрытие верхнечелюстной пазухи.
Операция, посредством которой ликвидируют искривление перегородки носа, называется подслизистая резекция носовой перегородки (септопластика). Ее производят под местным обезболиванием. После разреза слизистой оболочки, надхрящницы производят отслаивание слизистой оболочки вместе с надхрящницей над всей поверхностью хрящевого отдела перегородки с обеих сторон. На противоположной стороне отслойка проводится после рассечения четырехугольного хряща через ранее произведенный разрез слизистой оболочки и надхрящницы. Искривленную часть хряща, или перпендикулярной пластинки удаляют и ставшую подвижной, лишенную хряща перегородку устанавливают по средней линии, прижимая раневые поверхности обоих листков надхрящницы друг к другу тампонами. Рекомендуется реимплантировать фрагменты удаленного хряща на прежнее место для предупреждения образования перфорации перегородки носа в послеоперационном периоде. После успешно проведенной операции дыхание восстанавливается.
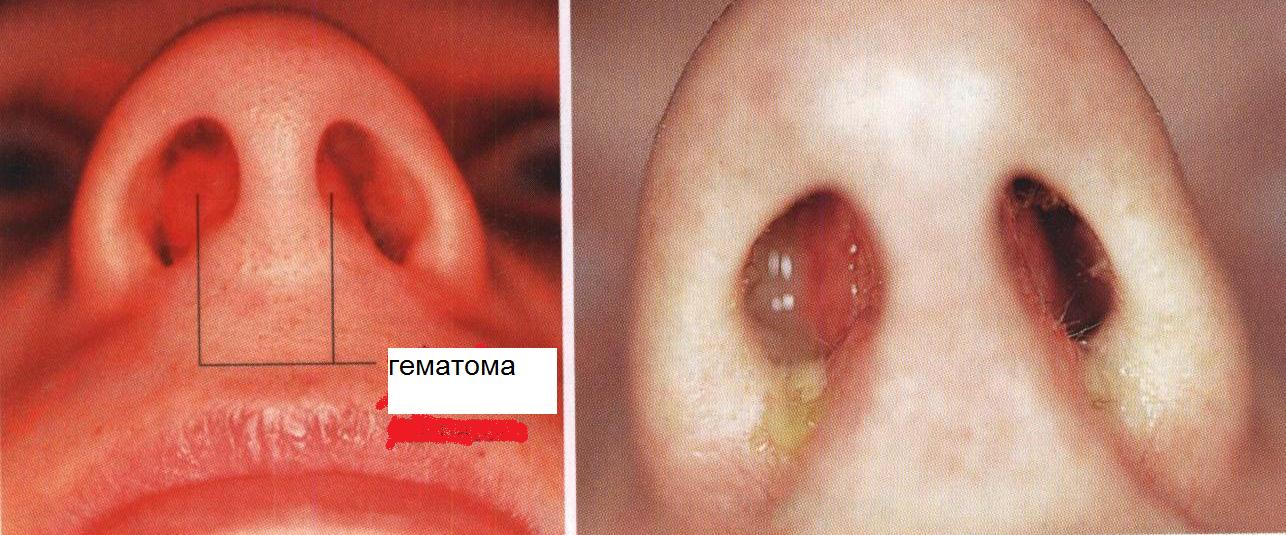
1.7.2. Гематома и абсцесс перегородки носа. Возникают вследствие травмы наружного носа, иногда сопровождаются повреждением костей носа. После удара кровь отслаивает надхрящницу и слизистую оболочку, как правило, с обеих сторон перегородки. Симптомами гематомы служат затруднение носового дыхания, гнусавый оттенок голоса. Излившаяся кровь может нагнаиваться, образуя абсцесс перегородки. В этих случаях, помимо указанных симптомов, появляется головная боль, повышается температура тела, может наблюдаться озноб (рис.31).
а б
Рис.31. Гематома (а) и абсцесс (б) носовой перегородки.
Лечение. Раннее пунктирование, лучше широкое вскрытие полости гематомы, дренирование ее с обеих сторон, назначение противовоспалительной терапии. Необходимо плотно тампонировать обе половины носа, чтобы прижать отслоенные части слизистой оболочки и надхрящницы к хрящу. При образовавшемся абсцессе также следует прежде всего широко вскрыть его полость, предупредив больного (если после сформирования абсцесса прошло много времени), что может западать спинка носа вследствие расплавления четырехугольного хряща. Необходимо следить за опорожнением полости абсцесса, проводить отсасывание его содержимого, использовать антибиотики. Больной должен быть госпитализирован.
1.7.3. Переломы костей носа. Встречаются открытые переломы, с повреждением кожных покровов и закрытые — со смещением отломков и без смещения. Кроме носовых костей, при ударе могут быть повреждены и лобные отростки верхней челюсти. В зависимости от направления удара (сбоку, спереди) деформация наружного носа бывает различной (рис. 32). В одних случаях происходит западение бокового ската носа со стороны удара, в других — наряду с этим смещается и противоположный скат; при ударе спереди спинка носа оседает и нос «расплющивается». В зависимости от общего
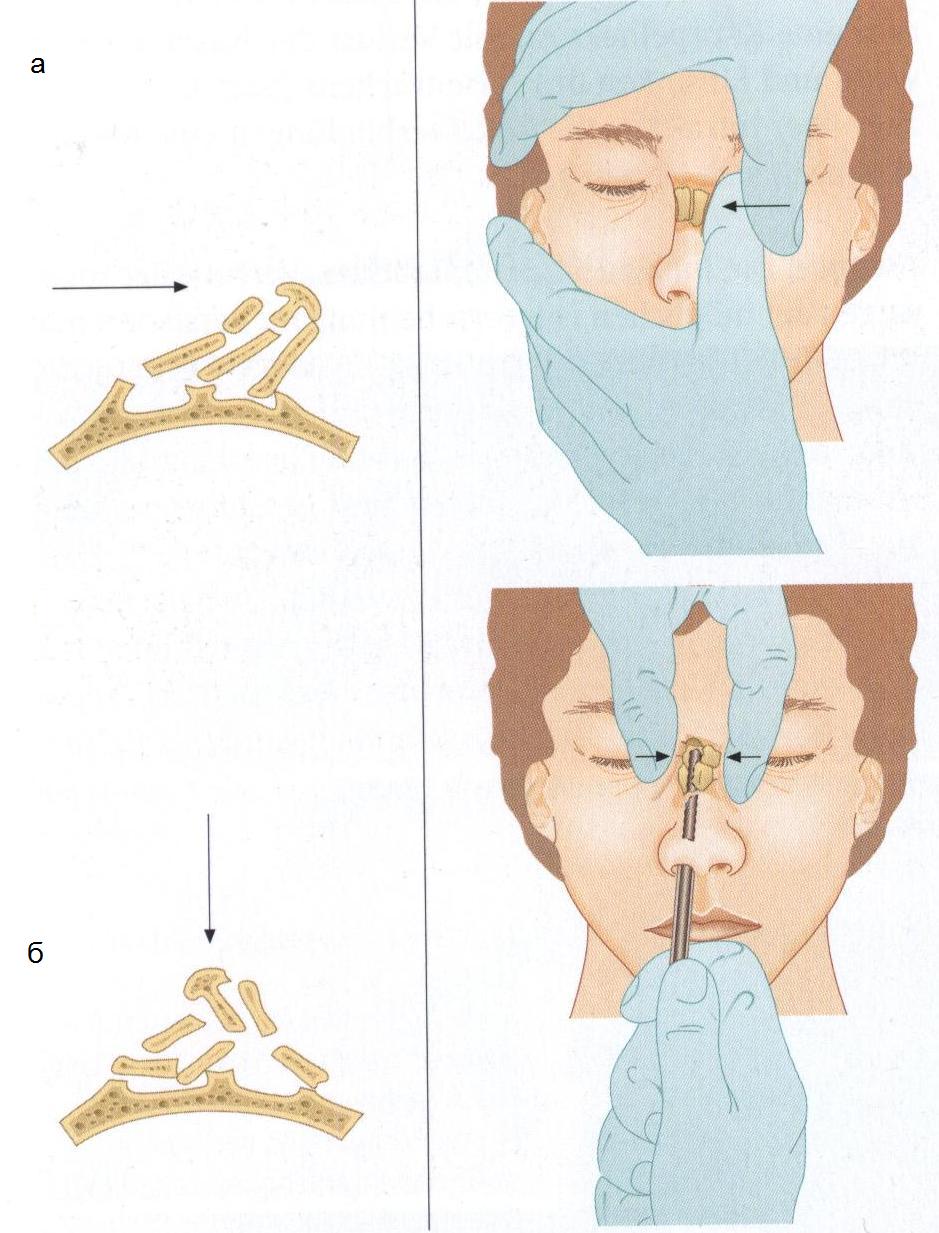
Рис.32. Боковое смещение костных фрагментов (а), требующее пальцевой репозиции. Вдавленный перелом (б), требующий инструментальной репозиции.
состояния больного и характера перелома (открытый, закрытый) помощь может быть оказана амбулаторно или, если существует необходимость, в условиях стационара.
Для определения характера перелома проводят внешний осмотр, ощупывание спинки и боковых скатов носа, производят переднюю риноскопию. Обязательно делают рентгенографию костей носа в боковой проекции. В случаях открытого перелома вначале необходимо произвести первичную обработку раны, ввести противостолбнячную сыворотку.
Наиболее оптимальными сроками репозиции отломков костей носа считают или первые сутки после травмы, или 5-6 дней спустя после нее. Это связано с развитием выраженного отека окружающих мягких тканей, затрудняющим ориентировку относительно правильности расположения репонированных отломков или наличием сотрясения головного мозга.
Перед репозицией отломков производят местное обезболивание: со стороны корня носа в область перелома под кожу вводят около 2,0 мл 2% раствора новокаина или ультракаина, слизистую оболочку полости носа путем пульверизации или смазывания обезболивают 10% раствором лидокаина.
Вправление отломков следует производить при лежачем положении больного. Запавшие отломки приподымают введенным в общий носовой ход инструментом — зажим Кохера с надетым на бранши отрезком резиновой трубки, чтобы не усугублять повреждение мягких тканей полости носа. Используют также специальные инструменты — элеваторы Ю. Н. Волкова, имеющие форму, близкую к форме полости носа (рис. 32). Выбухающие части боковой стенки носа ставят на место усилием больших пальцев обеих рук, охватывающих лицо
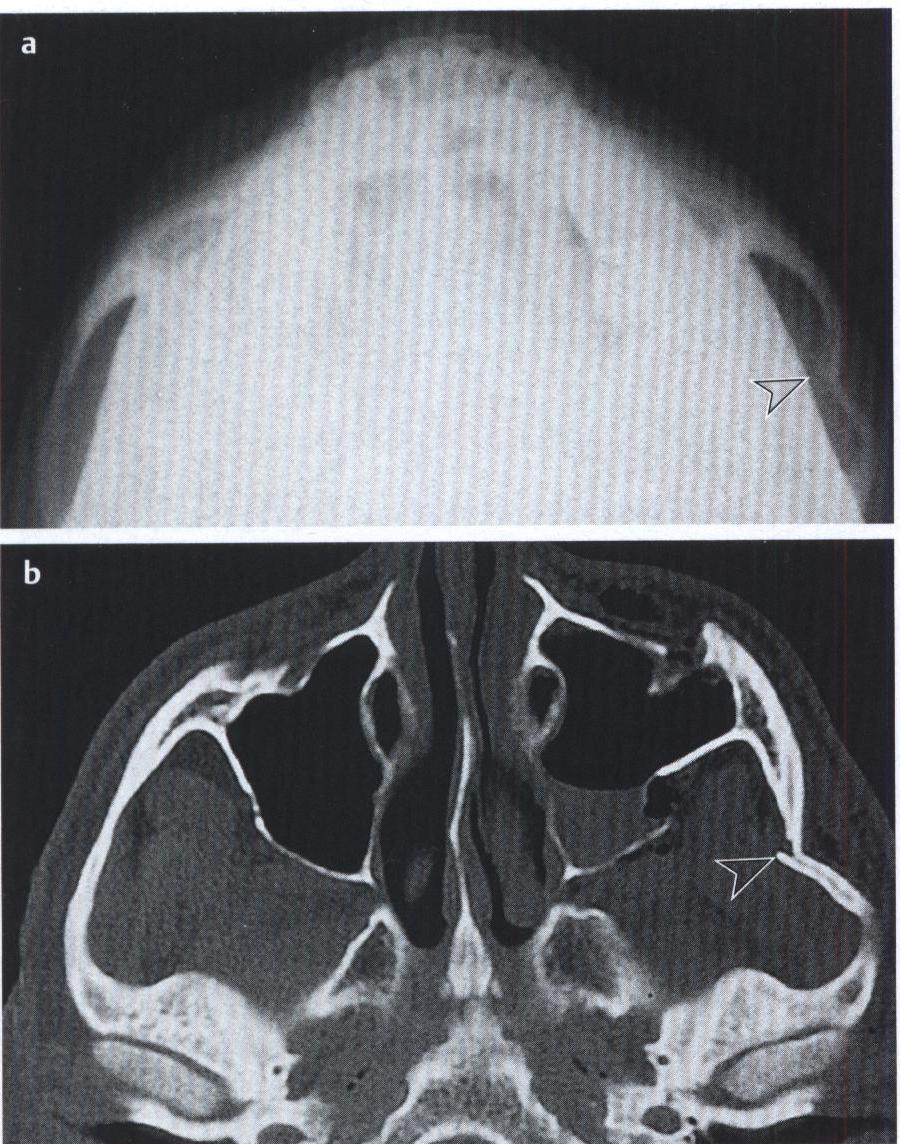
Рис. 33. Перелом верхней челюсти, стенок верхнечелюстной пазухи и скуловой кости.
а б в
Рис.34 Типичные линии перелома верхней челюсти: Лефор I (а), Лефор II (б), Лефор III (в).
орбита скуловая кость верхняя челюсть нос нижняя челюсть
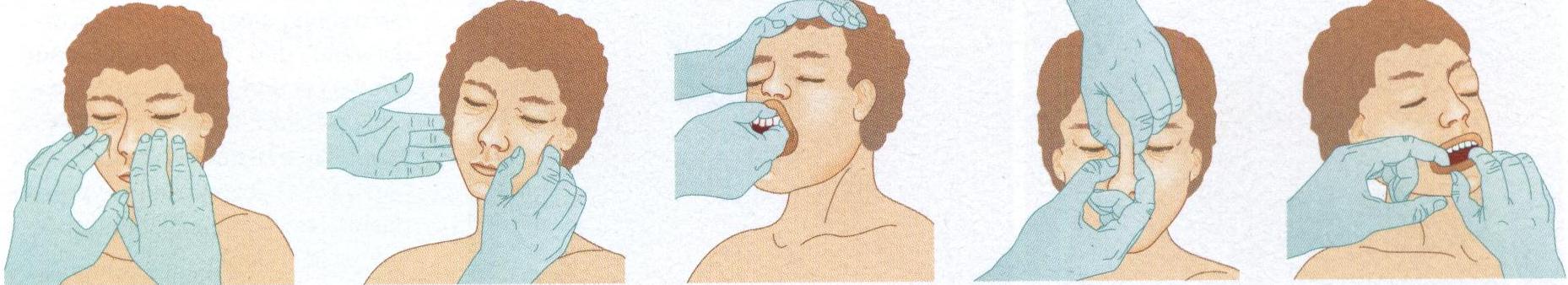
Рис.35 Пальпация при переломах средней зоны лица.
больного, что создает условия для приложения значительной силы, необходимой для репозиции выступающих костных отломков. Иммобилизацию костных отломков, главным образом после вправления запавших фрагментов, производят путем плотного тампонирования полости носа марлевыми тампонами.
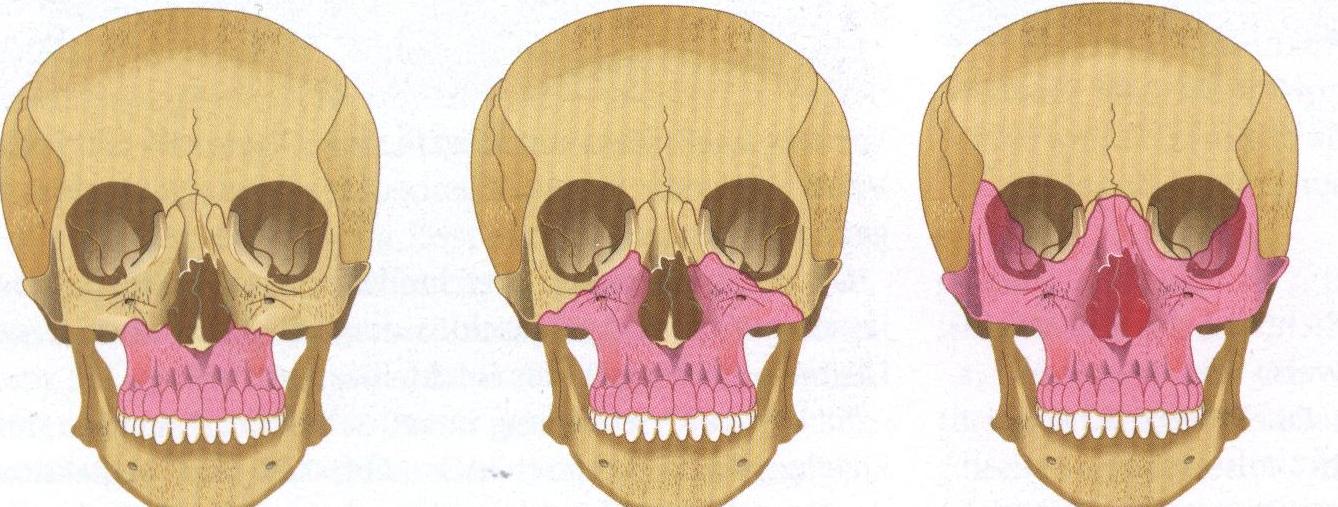
Нередко переломы костей носа сочетаются с переломами стенок околоносовых пазух и верхней челюсти (рис.33). В настоящее время в челюстно-лицевой хирургии всеми авторами используется термин «перелом средней зоны лица». В это понятие включаются кости носа, стенки орбит, скуловые кости и верхняя челюсть. Характер переломов верхней челюсти, скуловой кости, орбиты зависит от направления и силы воздействия. В ряде случаев повреждения лицевых костей сопровождаются распространением перелома в переднюю и среднюю черепные ямки. Переломы верхней челюсти составляют от 2 до 5 % от всех переломов костей лица (рис.34). Наиболее распространенной считается классификация этих повреждений по Лефор (Le Fort). В образовании орбиты участвуют кости средней зоны лица и поэтому травма этой зоны отражается на характере повреждений стенок глазницы. Орбита повреждается при повреждениях стенок гайморовых пазух, переломах скуловой кости и носовых костей. Переломы костей средней зоны лица сложны, разнообразны и требуют в каждом случае индивидуального подхода в выборе метода лечения.
1.7.4. Носовые кровотечения (epistaxis). С кровотечением из полости носа может встретиться врач любой медицинской специальности. Кровоточивость или обильное выделение крови из носа могут быть обусловлены многочисленными причинами как общего, так и местного характера. В зависимости от причин, вызывающих кровотечение, различают травматические (в основном местного характера) и симптоматические (как общего, так и местного характера) носовые кровотечения. Кровотечение может быть повторяющимся, возникающим спонтанно или под влиянием объективно определяемых причин. Чаще причиной обильного носового кровотечения служит атеросклероз, гипертоническая болезнь с ее кризами, а также ряд других общих заболеваний, связанных с врожденной или приобретенной патологией свертывающей системы крови, сосудистой стенки. Кровотечение нередко бывает спутником острых инфекционных болезней, протекающих с высокой температурой, на фоне которой происходит увеличение проницаемости сосудистых стенок и нарушение свертывания крови (грипп), Причиной носовых кровотечений могут служить такие наследственные заболевания как синдром Ослера – Рандю, когда имеет место врожденная дегенерация стенок мелких артериальных сосудов и они в отдельных участках представлены только эндотелием, вследствие; чего именно в этих местах происходит колбообразное расширение мелких сосудов «телеангиоэктазии». Поскольку стенка сосудов в этих участках очень ранима, малейшее физическое перенапряжение, повышение давления, например при наклоне головы, сморкании, сопровождаются обильным и упорным носовым кровотечением. Такие болезни крови как пурпура тромбоцитопеническая, гемофилия также приводят к изнуряющим носовым кровотечениям.
Местные причины занимают видное место в генезе кровотечений из носа. Прежде всего это травмы носа, травмы слизистой оболочки полости носа, атрофические процессы слизистой оболочки, сосудистые новообразования полости носа и носоглотки.
Чаще всего, приблизительно в 80% случаев, носовое кровотечение возникает из киссельбахова места, расположенного в передних отделах перегородки носа. Более сильные кровотечения возникают из задних и верхних отделов полости носа, где сосуды имеют крупный диаметр.
Остановка носового кровотечения — ответственная процедура, так как правильно проведенная, она избавляет больного от значительной кровопотери, повторных мучительных манипуляций в полости носа, сохраняет здоровье. В зависимости от степени, места кровотечения, причины, вызвавшей его, производится ряд вмешательств по остановке кровотечения и его предотвращению.
1.Если кровотечение не интенсивное, возникло из передних отделов перегородки, то простым способом его остановки является прижатие крыльев носа к перегородке и удержание их в таком положении 15—20 мин.
2 .Если кровотечение не интенсивное, имеются условия для осмотра полости носа, позволяющие определить место кровотечения. Если также кровоточит киссельбахово место, следует ввести пропитанный адреналином или раствором эфедрина ватный тампон в преддверие носа и также прижать его крылом носа к перегородке.
3.Если при риноскопии виден кровоточащий сосуд, то необходимо прижечь это место после проведения местной анестезии электрокаутером, кристаллическим ляписом (нитрат серебра) или произвести электрокоагуляцию.
Передняя тампонада. При упорном носовом кровотечении необходимо провести переднюю тампонаду носа, соблюдая все правила ее выполнения:
а) необходимый инструментарий: носовой расширитель, штыковидный пинцет, марлевый тампон, лобный рефлектор;
б) больной находится в положении сидя;
в) тампон длиной до 40—50 см врач захватывает пинцетом, отступя 4—5 см от его края (рис. 36). Тампон укладывают петлями, начиная со дна полости носа, плотно прижимая петли одну к другой. Чтобы конец тампона не вывалился в носоглотку и не раздражал слизистую оболочку глотки, вызывая рвотные движения, необходимо, как было сказано, первую петлю уложить так, чтобы конец тампона выходил из ноздри больного, для чего и рекомендуется захватывать тампон, отступя 4—5 см от края. Следует помнить, что только тогда можно надеяться на остановку кровотечения при передней тампонаде, когда тампон введен очень плотно с усилием. В этих случаях он в меньшей степени гигроскопичен и не будет впитывать кровь. Тампон может находиться в полости носа до 48 ч. Целесообразнее пропитывать тампон вазелиновым маслом, чтобы при извлечении его не вызвать травмы слизистой оболочки присохшей марлей.
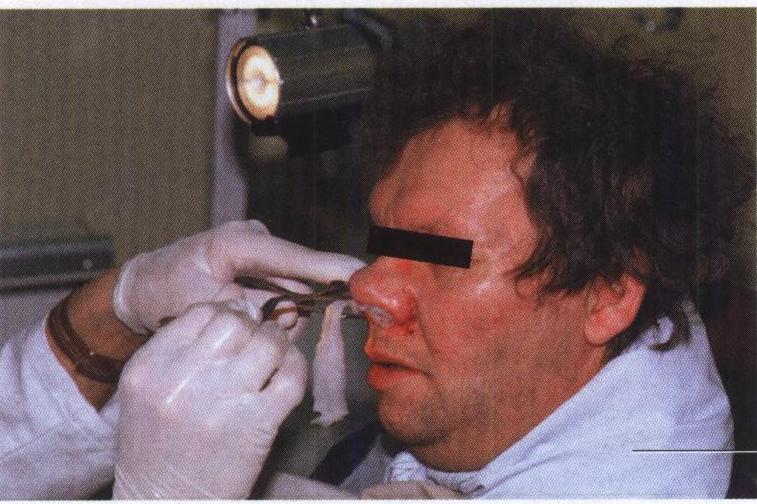
Рис.36. Остановка носового кровотечения передней тампонадой.
Задняя тампонада. Более сложный вид тампонады при носовых кровотечениях применяется не только в случаях сильного носового кровотечения, возникшего на фоне указанных ранее причин, но и в конце ряда хирургических вмешательств в полости носа, носовой части глотки, когда сама по себе операция сопровождается значительной кровопотерей (удаление новообразований).
Задняя тампонада складывается из нескольких этапов:
1) определяют объем носовой части глотки больного для подбора ему соответствующего тампона. Обычно объем полости носовой части глотки сравнивают с ногтевыми фалангами больших пальцев, сложенных вместе;
2) убеждаются в прочности нитей, которыми перетянут тампон и плотности самого тампона;
3) по нижнему носовому ходу той половины носа, из которой продолжается кровотечение, проводят тонкий резиновый катетер вплоть до появления его за мягким небом, что бывает хорошо видно при открытом рте больного;
4) захватывают кончик этого катетера пинцетом и выводят через рот наружу на 4—5 см;
5) две нити, которыми перетянут тампон, прочно привязывают к концу резинового катетера так, чтобы длина этих нитей была не менее 20 см;
6) через нос вытягивают катетер и вместе с ним две привязанные нити. Если они будут короче 20 см, то их не хватит, чтобы удобно и надежно зафиксировать
перед входом в нос, другой такой же плотности валик из марли;
7) за обе нити тампон левой рукой подтягивают и заводят в полость носовой части глотки, одновременно указательным пальцем правой руки плотно заталкивают
его в носовую часть глотки, прижимая к хоанам (рис. 37);
8) до того как привязать валик перед входом в нос, иногда добавляют еще и переднюю тампонаду.
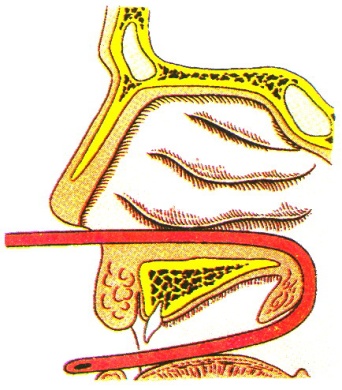
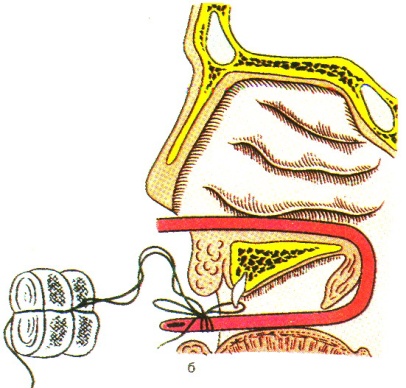
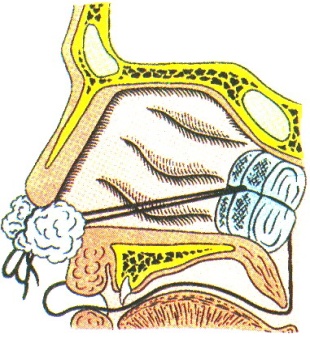
Рис.37. Задняя тампонада.
В подавляющем большинстве случаев задняя тампонада останавливает сильное носовое кровотечение. Сохранять тампон в носовой части глотки можно не более 48 ч во избежание тяжелых осложнений со стороны среднего уха (проникновение инфекции через слуховую трубу из тампона, пропитанного кровью, являющегося питательной средой для патогенной флоры). Удаляют тампон из носовой части глотки, вытягивая его за третью нить, которой перевязан носоглоточный тампон, введенный из полости рта и прикрепленный к щеке лейкопластырем. Предварительно необходимо срезать тампон перед входом в нос, удалить тампон из полости носа.
Перевязка наружной сонной артерии. В тех случаях, когда и задняя тампонада не приводит к остановке носового кровотечения, приходится прибегать к перевязке наружной сонной артерии (рис.38). Перевязка наружной сонной артерии — это серьезное хирургическое вмешательство, показания к которому должны быть четко определены. Для проведения операции необходимо знать топографию этой области, взаиморасположение сосудов и нервов, мышц и фасций. Прежде всего следует подчеркнуть, что бифуркация общей сонной артерии на наружную и внутреннюю происходит на уровне верхнего края щитовидного хряща. Это является одним из ориентиров для проведения разреза кожи, который начинают с места прикрепления кивательной мышцы, т. е. почти у сосцевидного отростка. Для более рельефного выделения края кивательной мышцы голова больного, лежащего на спине, резко повернута в противоположную сторону. Разрез по переднему краю мышцы производят длиной около 6—7 см. После разреза кожи и подкожной клетчатки в ране отыскивают передний край кивательной мышцы, заключенной в фасциальный футляр, мешающий смещению этой мышцы назад или вперед. По всей длине кожного разреза проводят разрез фасциального влагалища по переднему краю мышцы. После этого крючком кивательную мышцу отодвигают назад и тогда становится виден внутренний листок влагалища кивательной мышцы. Его рассекают вдоль линии разреза и встречают обширный венозный сосуд — яремную вену. После ее смещения также кзади видны обе сонные артерии: наружная лежит глубже, внутренняя — поверхностнее. Известно, что на шее только наружная артерия дает ветви, и это является признаком, позволяющим отличить ее от внутренней. Перевязку проводят выше отхождения первой из этих ветвей — верхней щитовидной артерии.
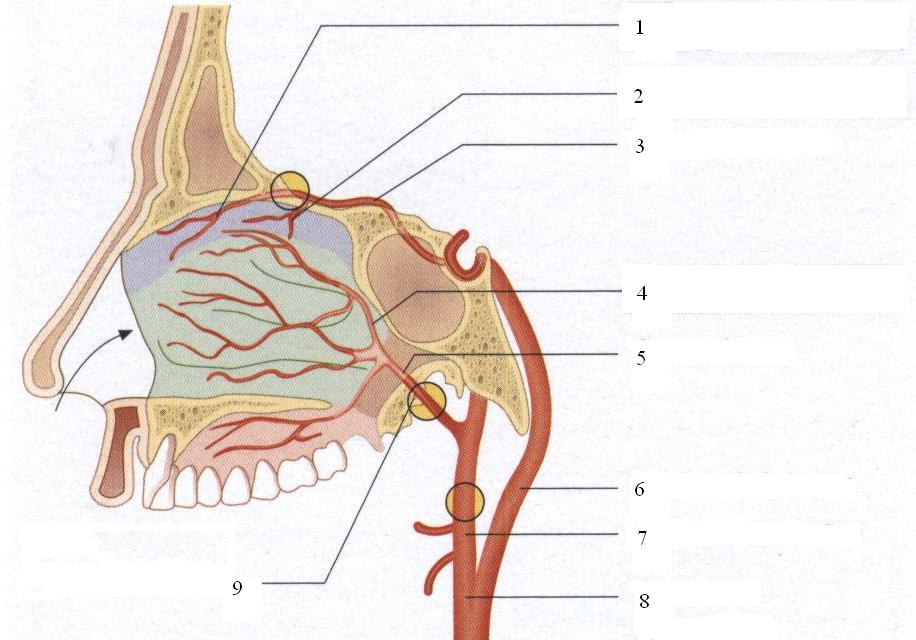
Рис.38. Место перевязки наружной сонной артерии и участки эмболизации
приводящих сосудов для остановки носовых кровотечений.
1.Передняя решетчатая артерия; 2.Задняя решетчатая артерия; 3.Передняя менингеальная артерия; 4.Клиновидно-решетчатая артерия; 5.Верхнечелюстная артерия; 6.Внутренняя сонная артерия; 7.Наружная сонная артерия; 8.Общая сонная артерия; 9.Место эмболизации верхнечелюстной артерии.
Более современным методом остановки тяжелых носовых кровотечений является эмболизация сосудов (рис.38). Производят ангиографию и под контролем электронно-оптического преобразователя выполняют эмболизацию кровоточащего сосуда через специальный катетер.
1.7.5. Инородные тела полости носа. В полости носа могут располагаться самые разнообразные инородные предметы, введенные через ноздрю или проникающие из соседних областей, например эктопированный зуб. Находясь в просвете общего или нижнего носовых ходов, они могут поддерживать хронический воспалительный процесс, симулировать ряд тяжелых общих заболеваний. Например, при живых инородных телах, какими бывают пиявки, присосавшиеся к слизистой оболочке, может возникнуть упорное кровохарканье, которое расценивается как туберкулезное или связанное с опухолевым процессом. Длительное пребывание мелких инородных тел способствует (вследствие адсорбции на их поверхности минеральных компонентов носовой слизи) превращению их в носовые камни — ринолиты (рис.39). Они также бывают причиной упорного, гнойного насморка.
Диагностика инородных тел основана на данных риноскопии — передней и задней, проводимых с использованием анемизирующих капель для более полного обзора разных отделов полости носа, и рентгенографии.
Рис.39. Инородное тело полости носа (ринолит) на рентгенограмме и после удаления.
Живые инородные тела удаляют, вводя в полость носа концентрированный раствор хлорида натрия, а неживые (после местного обезболивания) — удаляют специальными крючками, чтобы не протолкнуть инородное тело в носовую часть глотки, откуда оно может попасть в дыхательное горло.
1.7.6. Острый ринит (rhinitis acuta). Самое распространенное заболевание, которым каждый человек в течение жизни болеет неоднократно. Острый ринит (насморк) может быть самостоятельным патологическим процессом в полости носа, а также сопутствовать многим заболеваниям простудного или инфекционного характера.
Известно, что причиной острого ринита чаще всего бывает переохлаждение различных участков тела, порой весьма отдаленных от полости носа. В связи с этим считают, что насморк бывает связан с рефлекторными механизмами, обусловливающими реакцию слизистой оболочки носа в ответ на холодовое раздражение определенных зон тела. Действительно, в подавляющем большинстве случаев острый ринит возникает или непосредственно, или спустя короткое время после переохлаждения стоп или области поясницы. Это же можно сказать и об области спины. Таким образом, холодовой фактор служит пусковым механизмом в возникновении острого ринита. В начале заболевания из носа начинает выделяться серозная жидкость, при исследовании которой было подтверждено, что она представляет собой транссудат, совершенно лишенный белковых компонентов. Это первая фаза острого ринита. При обильном истечении жидкости из носа наступает мацерация эпителия, возникают микрораневые поверхности, вступают в действие защитные механизмы организма (лейкоциты, макрофаги), отделяемое из носа приобретает иной характер — из серозного становится гнойным. Таким образом, острый насморк по клинической картине и морфологии подразделяется на три стадии или фазы.
I стадия (сухая стадия раздражения), обычно продолжается несколько часов, редко длится в течение 1-2 суток. Больного беспокоят сухость в носу, ощущение жжения, жара, болезненность при вдохе и выдохе; этому предшествует озноб. При передней риноскопии отмечают гиперемию сосудов слизистой оболочки носа, ее сухость, отсутствие отделяемого (40).
II стадия (серозных выделений) наступает через 1—2 ч после первой и характеризуется заложенностью носа, головной болью, обильным водянистого вида секретом, чиханьем, общей разбитостью, небольшим повышением температуры тела.
III стадия (стадия слизисто-гнойных выделений) наступает через несколько дней, неделю. Остается заложенность носа, выделения густые, гнойного характера, самочувствие больного характеризуется жалобами на слабость, головную боль.
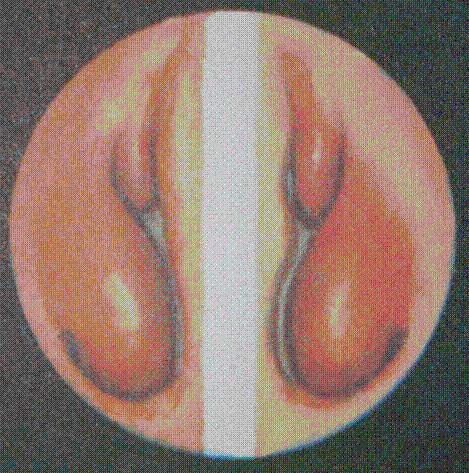
Рис.40. Острый ринит.
Лечение. Обычно лечение амбулаторное. При повышении температуры и тяжелом течении ринита показан постельный режим. В начальной стадии ринита рекомендуют потогонные и отвлекающие процедуры. Рационально равномерное согревание тела (постельный режим), назначение противовоспалительных препаратов (ацетилсалициловая кислота), отвлекающих средств (горячие ножные ванны, горчичники к икроножным мышцам). В нос рекомендуется закапывать маслянистые капли, содержащие ментол. Такие капли предохраняют слизистую оболочку от чрезмерного раздражения ее слизью, проходящим воздухом, кроме того, они способствуют и улучшению носового дыхания. Закапывать сосудосуживающие средства (нафтизин, санорин, галазолин, тизин, ксимелин, отривин идр.) можно только в ограниченных количествах и короткое время (5-7 дней), иначе возникает привыкание к ним, от которого бывает очень трудно избавиться.
В третьей стадии — стадии слизисто-гнойных выделений — можно вдувать в полость носа порошки сульфаниламидов, использовать мази. Кроме того, необходимо назначать гипосенсибилизирующие препараты (кларитин, эриус, телфаст).
К насморку не следует относиться как заболеванию легкому, так как осложнения, возникающие на его фоне, могут касаться не только носа, околоносовых пазух или других пограничных областей, но и среднего уха. Исход острого ринита — выздоровление или переход в фазу подострого процесса и затем хронического, качественно отличающегося от острого катарального воспаления.
